Las funciones del sistema inmunitario son proteger el cuerpo de agentes infecciosos invasores y proporcionar vigilancia inmunitaria contra las células tumorales que surgen. Tiene una primera línea de defensa que es inespecífica y que puede iniciar reacciones efectoras por sí mismo, y una rama específica adquirida, en la que los linfocitos y los anticuerpos llevan la especificidad de reconocimiento y posterior reactividad hacia el antígeno.
La inmunotoxicología ha sido definida como “la disciplina que se ocupa del estudio de los eventos que pueden conducir a efectos no deseados como resultado de la interacción de los xenobióticos con el sistema inmunológico. Estos eventos no deseados pueden resultar como consecuencia de (1) un efecto directo y/o indirecto del xenobiótico (y/o su producto de biotransformación) en el sistema inmunológico, o (2) una respuesta inmunológica del huésped al compuesto y/o su(s) metabolito(s), o antígenos del huésped modificados por el compuesto o sus metabolitos” (Berlin et al. 1987).
Cuando el sistema inmunitario actúa como un objetivo pasivo de las agresiones químicas, el resultado puede ser una disminución de la resistencia a la infección y ciertas formas de neoplasia, o una desregulación/estimulación inmunitaria que puede exacerbar la alergia o la autoinmunidad. En el caso de que el sistema inmunitario responda a la especificidad antigénica del xenobiótico o antígeno del huésped modificado por el compuesto, la toxicidad puede manifestarse como alergias o enfermedades autoinmunes.
Se han desarrollado modelos animales para investigar la supresión inmunitaria inducida por sustancias químicas y varios de estos métodos están validados (Burleson, Munson y Dean 1995; IPCS 1996). Para fines de prueba, se sigue un enfoque escalonado para hacer una selección adecuada de la abrumadora cantidad de ensayos disponibles. Generalmente, el objetivo del primer nivel es identificar posibles inmunotóxicos. Si se identifica una inmunotoxicidad potencial, se realiza un segundo nivel de análisis para confirmar y caracterizar aún más los cambios observados. Las investigaciones de tercer nivel incluyen estudios especiales sobre el mecanismo de acción del compuesto. Se han identificado varios xenobióticos como inmunotóxicos que causan inmunosupresión en tales estudios con animales de laboratorio.
La base de datos sobre alteraciones de la función inmunitaria en seres humanos por sustancias químicas ambientales es limitada (Descotes 1986; NRC Subcommittee on Immunotoxicology 1992). El uso de marcadores de inmunotoxicidad ha recibido poca atención en estudios clínicos y epidemiológicos para investigar el efecto de estos químicos en la salud humana. Dichos estudios no se han realizado con frecuencia, y su interpretación a menudo no permite sacar conclusiones inequívocas, debido, por ejemplo, a la naturaleza no controlada de la exposición. Por lo tanto, en la actualidad, la evaluación de la inmunotoxicidad en roedores, con su posterior extrapolación al hombre, constituye la base de las decisiones sobre peligros y riesgos.
Las reacciones de hipersensibilidad, en particular el asma alérgica y la dermatitis de contacto, son importantes problemas de salud ocupacional en los países industrializados (Vos, Younes y Smith 1995). El fenómeno de la sensibilización por contacto se investigó primero en el conejillo de indias (Andersen y Maibach 1985). Hasta hace poco, esta ha sido la especie de elección para las pruebas predictivas. Se encuentran disponibles muchos métodos de prueba con cobayas, siendo los más empleados la prueba de maximización con cobayas y la prueba del parche ocluido de Buehler. Las pruebas con conejillos de Indias y los enfoques más nuevos desarrollados en ratones, como las pruebas de hinchazón de oídos y el ensayo de ganglios linfáticos locales, brindan al toxicólogo las herramientas para evaluar el riesgo de sensibilización de la piel. La situación con respecto a la sensibilización de las vías respiratorias es muy diferente. Todavía no existen métodos bien validados o ampliamente aceptados disponibles para la identificación de alérgenos respiratorios químicos, aunque se han logrado avances en el desarrollo de modelos animales para la investigación de la alergia respiratoria química en cobayas y ratones.
Los datos humanos muestran que los agentes químicos, en particular las drogas, pueden causar enfermedades autoinmunes (Kammüller, Bloksma y Seinen 1989). Hay una serie de modelos animales experimentales de enfermedades autoinmunes humanas. Estos comprenden tanto patología espontánea (por ejemplo, lupus eritematoso sistémico en ratones negros de Nueva Zelanda) como fenómenos autoinmunes inducidos por inmunización experimental con un autoantígeno de reacción cruzada (por ejemplo, artritis inducida por adyuvante H37Ra en ratas de la cepa Lewis). Estos modelos se aplican en la evaluación preclínica de fármacos inmunosupresores. Muy pocos estudios han abordado el potencial de estos modelos para evaluar si un xenobiótico exacerba la autoinmunidad inducida o congénita. Prácticamente faltan modelos animales que sean adecuados para investigar la capacidad de los productos químicos para inducir enfermedades autoinmunes. Un modelo que se utiliza de forma limitada es el ensayo del nódulo linfático poplíteo en ratones. Al igual que la situación en humanos, los factores genéticos juegan un papel crucial en el desarrollo de enfermedades autoinmunes (EA) en animales de laboratorio, lo que limitará el valor predictivo de dichas pruebas.
El sistema inmune
La función principal del sistema inmunológico es la defensa contra bacterias, virus, parásitos, hongos y células neoplásicas. Esto se logra mediante las acciones de varios tipos de células y sus mediadores solubles en un concierto finamente afinado. La defensa del huésped se puede dividir aproximadamente en resistencia no específica o innata e inmunidad específica o adquirida mediada por linfocitos (Roitt, Brostoff y Male 1989).
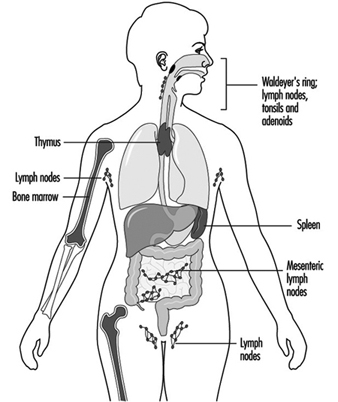
Los componentes del sistema inmunológico están presentes en todo el cuerpo (Jones et al. 1990). El compartimento de los linfocitos se encuentra dentro de los órganos linfoides (figura 1). La médula ósea y el timo se clasifican como órganos linfoides primarios o centrales; los órganos linfoides secundarios o periféricos incluyen ganglios linfáticos, bazo y tejido linfoide a lo largo de superficies secretoras tales como los tractos gastrointestinal y respiratorio, el llamado tejido linfoide asociado a mucosas (MALT). Aproximadamente la mitad de los linfocitos del cuerpo se encuentran en cualquier momento en MALT. Además, la piel es un órgano importante para la inducción de respuestas inmunitarias a los antígenos presentes en la piel. Importantes en este proceso son las células epidérmicas de Langerhans que tienen una función presentadora de antígenos.
Figura 1. Órganos y tejidos linfoides primarios y secundarios
Las células fagocíticas del linaje monocito/macrófago, denominado sistema fagocítico mononuclear (MPS), se encuentran en los órganos linfoides y también en sitios extraganglionares; los fagocitos extraganglionares incluyen células de Kupffer en el hígado, macrófagos alveolares en el pulmón, macrófagos mesangiales en el riñón y células gliales en el cerebro. Los leucocitos polimorfonucleares (PMN) están presentes principalmente en la sangre y la médula ósea, pero se acumulan en los sitios de inflamación.
Defensa no específica
Una primera línea de defensa a los microorganismos es ejecutada por una barrera física y química, como en la piel, el tracto respiratorio y el tracto alimentario. Esta barrera se ve favorecida por mecanismos de protección no específicos que incluyen células fagocíticas, como macrófagos y leucocitos polimorfonucleares, que pueden matar patógenos, y células asesinas naturales, que pueden lisar células tumorales y células infectadas por virus. El sistema del complemento y ciertos inhibidores microbianos (p. ej., lisozima) también participan en la respuesta no específica.
inmunidad específica
Después del contacto inicial del huésped con el patógeno, se inducen respuestas inmunitarias específicas. El sello distintivo de esta segunda línea de defensa es el reconocimiento específico de los determinantes, los llamados antígenos o epítopos, de los patógenos por parte de los receptores en la superficie celular de los linfocitos B y T. Después de la interacción con el antígeno específico, la célula portadora del receptor es estimulada para que prolifere y se diferencie, produciendo un clon de células de progenie que son específicas para el antígeno desencadenante. Las respuestas inmunitarias específicas ayudan a la defensa no específica presentada a los patógenos estimulando la eficacia de las respuestas no específicas. Una característica fundamental de la inmunidad específica es que se desarrolla la memoria. El contacto secundario con el mismo antígeno provoca una respuesta más rápida y vigorosa pero bien regulada.
El genoma no tiene la capacidad de transportar los códigos de una serie de receptores de antígenos suficientes para reconocer el número de antígenos que se pueden encontrar. El repertorio de especificidad se desarrolla mediante un proceso de reordenamientos genéticos. Este es un proceso aleatorio, durante el cual se producen diversas especificidades. Esto incluye especificidades para componentes propios, que son indeseables. Un proceso de selección que tiene lugar en el timo (células T) o en la médula ósea (células B) opera para eliminar estas especificidades indeseables.
La función efectora inmunitaria normal y la regulación homeostática de la respuesta inmunitaria dependen de una variedad de productos solubles, conocidos colectivamente como citoquinas, que son sintetizados y secretados por los linfocitos y por otros tipos de células. Las citocinas tienen efectos pleiotrópicos sobre las respuestas inmunitarias e inflamatorias. Se requiere la cooperación entre diferentes poblaciones celulares para la respuesta inmunitaria: la regulación de las respuestas de anticuerpos, la acumulación de células y moléculas inmunitarias en los sitios inflamatorios, el inicio de las respuestas de fase aguda, el control de la función citotóxica de los macrófagos y muchos otros procesos fundamentales para la resistencia del huésped. . Estos están influenciados por, y en muchos casos dependen de, las citocinas que actúan individualmente o en concierto.
Se reconocen dos ramas de la inmunidad específica: la inmunidad humoral y la inmunidad mediada por células o celular:
Inmunidad humoral. En el brazo humoral, los linfocitos B se estimulan tras el reconocimiento del antígeno por parte de los receptores de la superficie celular. Los receptores de antígenos en los linfocitos B son inmunoglobulinas (Ig). Las células B maduras (células plasmáticas) comienzan la producción de inmunoglobulinas específicas de antígeno que actúan como anticuerpos en el suero o a lo largo de las superficies mucosas. Hay cinco clases principales de inmunoglobulinas: (1) IgM, Ig pentamérica con capacidad aglutinante óptima, que se produce primero después de la estimulación antigénica; (2) IgG, la principal Ig en circulación, que puede atravesar la placenta; (3) IgA, Ig secretora para la protección de superficies mucosas; (4) IgE, fijación de Ig a mastocitos o granulocitos basófilos involucrados en reacciones de hipersensibilidad inmediata y (5) IgD, cuya función principal es como receptor de linfocitos B.
Inmunidad mediada por células. El brazo celular del sistema inmunitario específico está mediado por linfocitos T. Estas células también tienen receptores de antígenos en sus membranas. Reconocen antígenos si son presentados por células presentadoras de antígenos en el contexto de antígenos de histocompatibilidad. Por lo tanto, estas células tienen una restricción además de la especificidad del antígeno. Las células T funcionan como células auxiliares para varias respuestas inmunitarias (incluida la humoral), median el reclutamiento de células inflamatorias y pueden, como células T citotóxicas, matar células diana después del reconocimiento específico del antígeno.
Mecanismos de inmunotoxicidad
La inmunosupresión
La resistencia eficaz del huésped depende de la integridad funcional del sistema inmunitario, que a su vez requiere que las células y moléculas componentes que orquestan las respuestas inmunitarias estén disponibles en cantidades suficientes y en forma operativa. Las inmunodeficiencias congénitas en humanos a menudo se caracterizan por defectos en ciertas líneas de células madre, lo que da como resultado una producción deficiente o nula de células inmunitarias. Por analogía con las inmunodeficiencias humanas congénitas y adquiridas, la inmunosupresión inducida por sustancias químicas puede resultar simplemente de un número reducido de células funcionales (IPCS 1996). La ausencia o el número reducido de linfocitos puede tener efectos más o menos profundos sobre el estado inmunitario. Algunos estados de inmunodeficiencia e inmunosupresión severa, como puede ocurrir en el trasplante o la terapia citostática, se han asociado en particular con una mayor incidencia de infecciones oportunistas y de ciertas enfermedades neoplásicas. Las infecciones pueden ser bacterianas, virales, fúngicas o protozoarias, y el tipo de infección predominante depende de la inmunodeficiencia asociada. Se puede esperar que la exposición a sustancias químicas ambientales inmunosupresoras produzca formas más sutiles de inmunosupresión, que pueden ser difíciles de detectar. Estos pueden conducir, por ejemplo, a una mayor incidencia de infecciones como la gripe o el resfriado común.
En vista de la complejidad del sistema inmune, con la gran variedad de células, mediadores y funciones que forman una red complicada e interactiva, los compuestos inmunotóxicos tienen numerosas oportunidades para ejercer un efecto. Aunque la naturaleza de las lesiones iniciales inducidas por muchos productos químicos inmunotóxicos aún no se ha dilucidado, cada vez hay más información disponible, en su mayoría derivada de estudios en animales de laboratorio, con respecto a los cambios inmunobiológicos que resultan en la depresión de la función inmunológica (Dean et al. 1994) . Los efectos tóxicos pueden ocurrir en las siguientes funciones críticas (y se dan algunos ejemplos de compuestos inmunotóxicos que afectan estas funciones):
- desarrollo y expansión de diferentes poblaciones de células madre (el benceno ejerce efectos inmunotóxicos a nivel de células madre, causando linfocitopenia)
- proliferación de diversas células linfoides y mieloides, así como tejidos de soporte en los que estas células maduran y funcionan (los compuestos organoestánnicos inmunotóxicos suprimen la actividad proliferativa de los linfocitos en la corteza tímica a través de la citotoxicidad directa; la acción timotóxica del 2,3,7,8-tetracloro -dibenzo-p-dioxina (TCDD) y compuestos relacionados probablemente se deba a una función alterada de las células epiteliales del timo, más que a una toxicidad directa para los timocitos)
- captación, procesamiento y presentación de antígenos por macrófagos y otras células presentadoras de antígenos (uno de los objetivos del 7,12-dimetilbenz(a)antraceno (DMBA) y del plomo es la presentación de antígenos por macrófagos; un objetivo de la radiación ultravioleta es el antígeno- presentación de células de Langerhans)
- función reguladora de las células T auxiliares y T supresoras (la función de las células T auxiliares se ve afectada por los organoestaños, el aldicarb, los bifenilos policlorados (PCB), TCDD y DMBA; la función de las células T supresoras se reduce con el tratamiento con dosis bajas de ciclofosfamida)
- producción de diversas citocinas o interleucinas (el benzo(a)pireno (BP) suprime la producción de interleucina-1; la radiación ultravioleta altera la producción de citocinas por parte de los queratinocitos)
- la síntesis de varias clases de inmunoglobulinas IgM e IgG se suprime después del tratamiento con PCB y óxido de tributilestaño (TBT), y aumenta después de la exposición al hexaclorobenceno (HCB).
- regulación y activación del complemento (afectado por TCDD)
- función de las células T citotóxicas (3-metilcolantreno (3-MC), DMBA y TCDD suprimen la actividad de las células T citotóxicas)
- función de las células asesinas naturales (NK) (la actividad de las NK pulmonares es suprimida por el ozono; la actividad de las NK esplénicas se ve afectada por el níquel)
- quimiotaxis de macrófagos y leucocitos polimorfonucleares y funciones citotóxicas (el ozono y el dióxido de nitrógeno alteran la actividad fagocítica de los macrófagos alveolares).
Alergia
Alergia puede definirse como los efectos adversos para la salud que resultan de la inducción y provocación de respuestas inmunitarias específicas. Cuando se producen reacciones de hipersensibilidad sin implicación del sistema inmunitario, el término pseudo-alergia se usa En el contexto de la inmunotoxicología, la alergia es el resultado de una respuesta inmunitaria específica a sustancias químicas y fármacos de interés. La capacidad de una sustancia química para sensibilizar a las personas generalmente está relacionada con su capacidad para unirse covalentemente a las proteínas del cuerpo. Las reacciones alérgicas pueden tomar una variedad de formas y estas difieren con respecto a los mecanismos inmunológicos subyacentes y la velocidad de la reacción. Se han reconocido cuatro tipos principales de reacciones alérgicas: Reacciones de hipersensibilidad de tipo I, que son provocadas por anticuerpos IgE y en las que los síntomas se manifiestan a los pocos minutos de la exposición del individuo sensibilizado. Las reacciones de hipersensibilidad de tipo II resultan del daño o la destrucción de las células huésped por parte de los anticuerpos. En este caso, los síntomas se hacen evidentes en cuestión de horas. Las reacciones de hipersensibilidad de tipo III, o de Arthus, también están mediadas por anticuerpos, pero contra antígenos solubles, y son el resultado de la acción local o sistémica de complejos inmunitarios. Las reacciones de hipersensibilidad de tipo IV, o de tipo retardado, son provocadas por los linfocitos T y normalmente los síntomas se desarrollan de 24 a 48 horas después de la exposición del individuo sensibilizado.
Los dos tipos de alergia química de mayor relevancia para la salud laboral son la sensibilidad de contacto o alergia cutánea y la alergia de las vías respiratorias.
Hipersensibilidad de contacto. Una gran cantidad de productos químicos pueden causar sensibilización de la piel. Después de la exposición tópica de un individuo susceptible a un alérgeno químico, se induce una respuesta de linfocitos T en los ganglios linfáticos que drenan. En la piel, el alérgeno interactúa directa o indirectamente con las células epidérmicas de Langerhans, que transportan la sustancia química a los ganglios linfáticos y la presentan en forma inmunogénica a los linfocitos T sensibles. Los linfocitos T activados por alérgenos proliferan, lo que da como resultado una expansión clonal. El individuo ahora está sensibilizado y responderá a una segunda exposición dérmica al mismo químico con una respuesta inmunitaria más agresiva, lo que resultará en una dermatitis alérgica de contacto. La reacción inflamatoria cutánea que caracteriza a la dermatitis alérgica de contacto es secundaria al reconocimiento del alérgeno en la piel por parte de linfocitos T específicos. Estos linfocitos se activan, liberan citocinas y provocan la acumulación local de otros leucocitos mononucleares. Los síntomas se desarrollan entre 24 y 48 horas después de la exposición del individuo sensibilizado y, por lo tanto, la dermatitis alérgica de contacto representa una forma de hipersensibilidad de tipo retardado. Las causas comunes de la dermatitis alérgica de contacto incluyen productos químicos orgánicos (como el 2,4-dinitroclorobenceno), metales (como el níquel y el cromo) y productos vegetales (como el urushiol de la hiedra venenosa).
Hipersensibilidad respiratoria. La hipersensibilidad respiratoria generalmente se considera una reacción de hipersensibilidad de tipo I. Sin embargo, las reacciones de fase tardía y los síntomas más crónicos asociados con el asma pueden involucrar procesos inmunitarios mediados por células (Tipo IV). Los síntomas agudos asociados con la alergia respiratoria se ven afectados por el anticuerpo IgE, cuya producción se provoca después de la exposición del individuo susceptible al alérgeno químico inductor. El anticuerpo IgE se distribuye sistémicamente y se une, a través de receptores de membrana, a los mastocitos que se encuentran en los tejidos vascularizados, incluido el tracto respiratorio. Después de la inhalación de la misma sustancia química, se provocará una reacción de hipersensibilidad respiratoria. El alérgeno se asocia con la proteína y se une y entrecruza el anticuerpo IgE unido a los mastocitos. Esto a su vez provoca la desgranulación de los mastocitos y la liberación de mediadores inflamatorios como la histamina y los leucotrienos. Estos mediadores provocan broncoconstricción y vasodilatación, lo que da lugar a síntomas de alergia respiratoria; asma y/o rinitis. Los productos químicos que se sabe que causan hipersensibilidad respiratoria en el hombre incluyen anhídridos de ácido (como el anhídrido trimelítico), algunos diisocianatos (como el diisocianato de tolueno), sales de platino y algunos colorantes reactivos. Además, se sabe que la exposición crónica al berilio causa enfermedad pulmonar por hipersensibilidad.
Autoimmunity
Autoimmunity se puede definir como la estimulación de respuestas inmunitarias específicas dirigidas contra antígenos "propios" endógenos. La autoinmunidad inducida puede resultar de alteraciones en el equilibrio de los linfocitos T reguladores o de la asociación de un xenobiótico con componentes tisulares normales para volverlos inmunogénicos (“autoalterado”). Los fármacos y productos químicos que se sabe que inducen o exacerban incidentalmente efectos como los de la enfermedad autoinmune (EA) en individuos susceptibles son compuestos de bajo peso molecular (peso molecular de 100 a 500) que generalmente se consideran no inmunogénicos. El mecanismo de la DA por exposición química es mayormente desconocido. La enfermedad se puede producir directamente por medio de anticuerpos circulantes, indirectamente a través de la formación de complejos inmunitarios o como consecuencia de la inmunidad mediada por células, pero es probable que se produzca a través de una combinación de mecanismos. La patogenia es más conocida en los trastornos hemolíticos inmunitarios inducidos por fármacos:
- El fármaco puede adherirse a la membrana de los glóbulos rojos e interactuar con un anticuerpo específico del fármaco.
- El fármaco puede alterar la membrana de los glóbulos rojos para que el sistema inmunitario considere a la célula como extraña.
- El fármaco y su anticuerpo específico forman complejos inmunitarios que se adhieren a la membrana de los glóbulos rojos para producir lesiones.
- La sensibilización de glóbulos rojos ocurre debido a la producción de autoanticuerpos de glóbulos rojos.
Se ha descubierto que una variedad de productos químicos y fármacos, en particular los últimos, inducen respuestas similares a las autoinmunes (Kamüller, Bloksma y Seinen 1989). La exposición ocupacional a productos químicos puede conducir incidentalmente a síndromes similares a los de la EA. La exposición a cloruro de vinilo monomérico, tricloroetileno, percloroetileno, resinas epoxi y polvo de sílice puede inducir síndromes similares a la esclerodermia. Se ha descrito un síndrome similar al lupus eritematoso sistémico (LES) después de la exposición a la hidracina. La exposición al diisocianato de tolueno se ha asociado con la inducción de púrpura trombocitopénica. Los metales pesados, como el mercurio, se han implicado en algunos casos de glomerulonefritis por complejos inmunitarios.
Evaluación de riesgos humanos
La evaluación del estado inmunitario humano se realiza principalmente utilizando sangre periférica para el análisis de sustancias humorales como inmunoglobulinas y complemento, y de leucocitos sanguíneos para la composición de subconjuntos y la funcionalidad de subpoblaciones. Estos métodos suelen ser los mismos que se utilizan para investigar la inmunidad humoral y mediada por células, así como la resistencia inespecífica de pacientes con sospecha de enfermedad de inmunodeficiencia congénita. Para estudios epidemiológicos (p. ej., de poblaciones expuestas ocupacionalmente), los parámetros deben seleccionarse sobre la base de su valor predictivo en poblaciones humanas, modelos animales validados y la biología subyacente de los marcadores (consulte la tabla 1). La estrategia de detección de efectos inmunotóxicos después de la exposición (accidental) a contaminantes ambientales u otras sustancias tóxicas depende en gran medida de las circunstancias, como el tipo de inmunodeficiencia esperable, el tiempo entre la exposición y la evaluación del estado inmunitario, el grado de exposición y el número de personas expuestas. El proceso de evaluación del riesgo inmunotóxico de un xenobiótico particular en humanos es extremadamente difícil y, a menudo, imposible, debido en gran parte a la presencia de varios factores de confusión de origen endógeno o exógeno que influyen en la respuesta de los individuos al daño tóxico. Esto es particularmente cierto para los estudios que investigan el papel de la exposición química en las enfermedades autoinmunes, donde los factores genéticos juegan un papel crucial.
Tabla 1. Clasificación de las pruebas para marcadores inmunes
| Categoría de prueba | Características | Ensayos específicos |
| Básico-general Debe incluirse con los paneles generales |
Indicadores de salud general y estado del sistema de órganos | Nitrógeno ureico en sangre, glucosa en sangre, etc. |
| Básico-inmune Debe incluirse con los paneles generales |
Indicadores generales del estado inmunitario Costo relativamente bajo Los métodos de ensayo están estandarizados entre los laboratorios. Los resultados fuera de los rangos de referencia son clínicamente interpretables |
Conteos sanguíneos completos Niveles séricos de IgG, IgA, IgM Fenotipos de marcadores de superficie para los principales subconjuntos de linfocitos |
| Enfocado/reflejo Debe incluirse cuando lo indiquen los hallazgos clínicos, las exposiciones sospechosas o los resultados de pruebas anteriores. |
Indicadores de funciones/eventos inmunitarios específicos El costo varía Los métodos de ensayo están estandarizados entre los laboratorios. Los resultados fuera de los rangos de referencia son clínicamente interpretables |
Genotipo de histocompatibilidad Anticuerpos contra agentes infecciosos IgE sérica total IgE específica de alérgeno Autoanticuerpos Pruebas cutáneas de hipersensibilidad Explosión oxidativa de granulocitos Histopatología (biopsia de tejido) |
| Investigación Debe incluirse solo con poblaciones de control y un diseño de estudio cuidadoso |
Indicadores de funciones/eventos inmunitarios generales o específicos El costo varía; a menudo caro Los métodos de ensayo generalmente no están estandarizados entre los laboratorios. Los resultados fuera de los rangos de referencia a menudo no son clínicamente interpretables |
Ensayos de estimulación in vitro Marcadores de superficie de activación celular Concentraciones séricas de citoquinas Ensayos de clonalidad (anticuerpo, celular, genético) Pruebas de citotoxicidad |
Dado que rara vez se dispone de datos humanos adecuados, la evaluación del riesgo de inmunosupresión inducida por productos químicos en humanos se basa en la mayoría de los casos en estudios con animales. La identificación de xenobióticos inmunotóxicos potenciales se lleva a cabo principalmente en estudios controlados en roedores. Los estudios de exposición in vivo presentan, en este sentido, el enfoque óptimo para estimar el potencial inmunotóxico de un compuesto. Esto se debe a la naturaleza multifactorial y compleja del sistema inmunitario y de las respuestas inmunitarias. Los estudios in vitro tienen un valor creciente en la aclaración de los mecanismos de inmunotoxicidad. Además, al investigar los efectos del compuesto utilizando células de origen animal y humano, se pueden generar datos para la comparación de especies, que se pueden utilizar en el enfoque de “paralelogramo” para mejorar el proceso de evaluación de riesgos. Si hay datos disponibles para los tres pilares del paralelogramo (animal in vivo y animal y humano in vitro), puede ser más fácil predecir el resultado en el pilar restante, es decir, el riesgo en humanos.
Cuando la evaluación del riesgo de inmunosupresión inducida por productos químicos tiene que basarse únicamente en datos de estudios en animales, se puede seguir un enfoque en la extrapolación al hombre mediante la aplicación de factores de incertidumbre al nivel sin efecto adverso observado (NOAEL). Este nivel puede basarse en parámetros determinados en modelos relevantes, como ensayos de resistencia del huésped y evaluación in vivo de reacciones de hipersensibilidad y producción de anticuerpos. Idealmente, la relevancia de este enfoque para la evaluación de riesgos requiere confirmación mediante estudios en humanos. Dichos estudios deben combinar la identificación y medición del tóxico, los datos epidemiológicos y las evaluaciones del estado inmunitario.
Para predecir la hipersensibilidad por contacto, se dispone de modelos de conejillos de indias que se han utilizado en la evaluación de riesgos desde la década de 1970. Aunque sensibles y reproducibles, estas pruebas tienen limitaciones ya que dependen de la evaluación subjetiva; esto se puede superar con métodos más nuevos y cuantitativos desarrollados en el ratón. Con respecto a la hipersensibilidad inducida por sustancias químicas inducida por la inhalación o ingestión de alérgenos, las pruebas deben desarrollarse y evaluarse en términos de su valor predictivo en el hombre. Cuando se trata de establecer niveles seguros de exposición ocupacional de alérgenos potenciales, se debe tener en cuenta la naturaleza bifásica de la alergia: la fase de sensibilización y la fase de provocación. La concentración requerida para provocar una reacción alérgica en un individuo previamente sensibilizado es considerablemente más baja que la concentración necesaria para inducir la sensibilización en el individuo inmunológicamente inexperto pero susceptible.
Dado que prácticamente no existen modelos animales para predecir la autoinmunidad inducida por sustancias químicas, se debe hacer hincapié en el desarrollo de tales modelos. Para el desarrollo de dichos modelos, nuestro conocimiento de la autoinmunidad inducida por sustancias químicas en humanos debe avanzar, incluido el estudio de marcadores genéticos y del sistema inmunitario para identificar individuos susceptibles. Los seres humanos que están expuestos a fármacos que inducen la autoinmunidad ofrecen esa oportunidad.