Categorias crianças

14. Primeiros Socorros e Serviços Médicos de Emergência (2)

14. Primeiros Socorros e Serviços Médicos de Emergência
Editor do Capítulo: Antonio J. Dajer
Conteúdo
Tabelas
Primeiros Socorros
Antonio J. Dajer
Lesões Traumáticas na Cabeça
Fengsheng Ele
Tabelas
Clique em um link abaixo para visualizar a tabela no contexto do artigo.

15. Proteção e promoção da saúde (25)

15. Proteção e Promoção da Saúde
Editores de Capítulo: Jacqueline Messite e Leon J. Warshaw
Conteúdo
Figuras e Tabelas
Proteção e promoção da saúde no local de trabalho: uma visão geral
Leon J. Warshaw e Jacqueline Messite
Promoção da saúde no local de trabalho
Jonathan E. Fielding
Promoção da saúde no local de trabalho: Inglaterra
Leon Kreitzman
Promoção da saúde em pequenas organizações: a experiência dos EUA
Sonia Muchnick-Baku e Leon J. Warshaw
Papel do Serviço de Saúde do Trabalhador em Programas Preventivos
John WF Cowell
Programas de Melhoria da Saúde na Maclaren Industries, Inc.: Um Estudo de Caso
Ian MF Arnold e Louis Damphousse
Papel do Serviço de Saúde do Trabalhador nos Programas de Prevenção: Um Estudo de Caso
Wayne N. Burton
Promoção da saúde no local de trabalho no Japão
Toshiteru Okubo
Avaliação de Risco à Saúde
Leon J. Warshaw
Programas de treinamento físico e condicionamento físico: um ativo organizacional
James Corry
Programas de nutrição no local de trabalho
Penny M. Kris-Etherton e John W. Farquhar
Controle do fumo no local de trabalho
Jon Rudnick
Programas de controle do tabagismo na Merrill Lynch and Company, Inc.: um estudo de caso
Kristan D. Goldfein
Prevenção e Controle do Câncer
Peter Greenwald e Leon J. Warshaw
Saúde da Mulher
Patrícia A. Último
Programa de mamografia na Marks and Spencer: um estudo de caso
Jillian Haslehurst
Estratégias no local de trabalho para melhorar a saúde materna e infantil: experiências de empregadores dos EUA
Maureen P. Corry e Ellen Cutler
Educação em HIV / AIDS
BJ Stiles
Proteção e Promoção da Saúde: Doenças Infecciosas
William J Schneider
Protegendo a saúde do viajante
Craig Karpilow
Programas de gerenciamento de estresse
Leon J. Warshaw
Abuso de álcool e drogas
Sheila B. Blume
Programas de Assistência ao Empregado
Sheila H. Akabas
Saúde na Terceira Idade: Programas de Pré-Aposentadoria
H. Beric Wright
Recolocação
Saul G. Gruner e Leon J. Warshaw
Tabelas
Clique em um link abaixo para visualizar a tabela no contexto do artigo.
1. Atividades relacionadas à saúde por tamanho da força de trabalho
2. Taxas de rastreio do cancro da mama e do colo do útero
3. Temas dos “Dias Mundiais Sem Tabaco”
4. Rastreamento de doenças neoplásicas
5. Benefícios de seguro de saúde
6. Serviços prestados pelo empregador
7. Substâncias capazes de produzir dependência
figuras
Aponte para uma miniatura para ver a legenda da figura, clique para ver a figura no contexto do artigo.

16. Serviços de Saúde Ocupacional (16)

16. Serviços de Saúde Ocupacional
Editores de Capítulo: Igor A. Fedotov, Marianne Saux e Jorma Rantanen
Conteúdo
Figuras e Tabelas
Padrões, Princípios e Abordagens em Serviços de Saúde Ocupacional
Jorma Rantanen e Igor A. Fedotov
Serviços e práticas de saúde ocupacional
Georges H. Coppée
Inspeção médica de locais de trabalho e trabalhadores na França
Marianne Saux
Serviços de saúde ocupacional em empresas de pequeno porte
Jorma Rantanen e Leon J. Warshaw
Seguro de Acidentes e Serviços de Saúde Ocupacional na Alemanha
Wilfried Coenen e Edith Perlebach
Serviços de Saúde Ocupacional nos Estados Unidos: Introdução
Sharon L. Morris e Peter Orris
Agências Governamentais de Saúde Ocupacional nos Estados Unidos
Sharon L. Morris e Linda Rosenstock
Serviços Corporativos de Saúde Ocupacional nos Estados Unidos: Serviços Prestados Internamente
William B. Bunn e Robert J. McCunney
Contrato de serviços de saúde ocupacional nos Estados Unidos
Penny Higgins
Atividades baseadas em sindicatos nos Estados Unidos
Lamont Byrd
Serviços de saúde ocupacional de base acadêmica nos Estados Unidos
Reitor B. Baker
Serviços de saúde ocupacional no Japão
Ken Takahashi
Proteção do Trabalho na Federação Russa: Lei e Prática
Nikolai F. Izmerov e Igor A. Fedotov
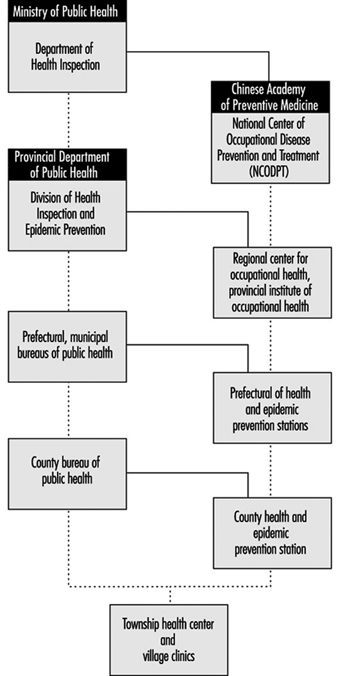
A prática do serviço de saúde ocupacional na República Popular da China
Zhi Su
Segurança e saúde ocupacional na República Tcheca
Vladimír Bencko e Daniela Pelclová
Praticando Saúde Ocupacional na Índia
TK Joshi
Tabelas
Clique em um link abaixo para visualizar a tabela no contexto do artigo.
1. Princípios para a prática de saúde ocupacional
2. Médicos com conhecimento especializado em occ. medicamento
3. Atendimento por serviços médicos ocupacionais externos
4. Força de trabalho sindicalizada dos EUA
5. Requisitos mínimos, fitossanidade
6. Exames periódicos de exposições a poeira
7. Exames físicos de riscos ocupacionais
8. Resultados do monitoramento ambiental
9. Silicose e exposição, Yiao Gang Xian Tungsten Mine
10. Silicose na empresa Ansham Steel
figuras
Aponte para uma miniatura para ver a legenda da figura, clique para ver a figura no contexto do artigo.
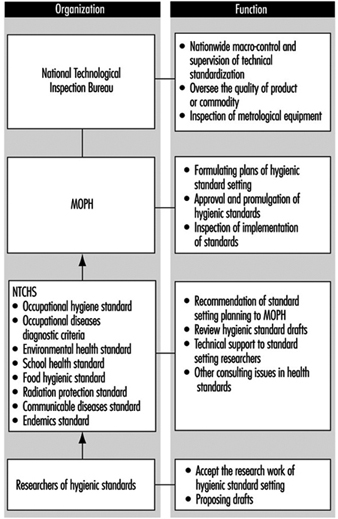
Serviços e práticas de saúde ocupacional
Infraestruturas, Práticas e Abordagens em Saúde Ocupacional
Embora muito progresso tenha sido feito desde a década de 1980 em direção a uma abordagem abrangente em saúde ocupacional, onde a proteção e promoção da saúde dos trabalhadores são buscadas juntamente com a manutenção e promoção de sua capacidade de trabalho, com ênfase especial no estabelecimento e manutenção de um ambiente seguro e ambiente de trabalho saudável para todos, há muito espaço para discussão sobre a forma como a saúde ocupacional é realmente implementada. A expressão prática de saúde ocupacional é atualmente usado para cobrir todo o espectro de atividades realizadas por empregadores, trabalhadores e suas organizações, designers e arquitetos, fabricantes e fornecedores, legisladores e parlamentares, inspetores de trabalho e saúde, analistas de trabalho e especialistas em organização do trabalho, organizações de padronização, universidades e instituições de pesquisa proteger a saúde e promover a segurança e a saúde no trabalho.
A expressão prática de saúde ocupacional inclui a contribuição dos profissionais de saúde ocupacional, mas não se limita à sua prática de saúde ocupacional.
A confusão geralmente ocorre porque o termo serviços de saúde ocupacional pode ser usado para denotar:
- a provisão de serviços de saúde ocupacional (ou seja, a contribuição dos profissionais de saúde ocupacional para a segurança e saúde ocupacional)
- os arranjos organizacionais institucionalizados para fornecer tais serviços (ou seja, o serviços de saúde ocupacional que fazem parte da infraestrutura de proteção e promoção da saúde do trabalhador).
A fim de superar essa dificuldade e várias outras causas comuns de mal-entendidos, a seguinte redação foi usada para o segundo ponto da agenda da Décima Segunda Sessão do Comitê Conjunto OIT/OMS sobre Saúde Ocupacional: “Infraestruturas para a prática de saúde ocupacional: opções e modelos para políticas nacionais, abordagens de atenção primária à saúde, estratégias e programas e funções de serviços de saúde ocupacional” (1995b) com o seguinte entendimento dos termos:
- prática de saúde ocupacional abrange as atividades de todos aqueles que contribuem para a proteção e promoção da saúde dos trabalhadores e para a melhoria das condições e do ambiente de trabalho; esses termos não devem ser entendidos apenas como a prática dos profissionais de saúde ocupacional.
- Abordagens de saúde ocupacional incorpora uma série de princípios e abordagens para orientar a ação, como o princípio geral de atenção primária à saúde defendido pela OMS e a melhoria das condições e do ambiente de trabalho defendida pela OIT.
- Infraestruturas para a prática de saúde ocupacional significa os arranjos organizacionais para implementar uma política nacional e conduzir ações no nível empresarial; as infra-estruturas podem assumir a forma de serviços de saúde ocupacional “institucionalizados” e incluir muitos outros órgãos, como institutos nacionais de segurança e saúde ocupacional.
O uso das palavras-chave infraestruturas, prática e se aproxima permite que os vários atores e parceiros na prevenção desempenhem seus papéis individuais em seus respectivos campos de competência e também atuem em conjunto.
Serviços de saúde ocupacional contribuir para o prática de saúde ocupacional, que é intrinsecamente multidisciplinar e intersetorial e envolve outros especialistas dentro e fora da empresa, além de profissionais de saúde e segurança ocupacional, bem como as autoridades governamentais competentes, empregadores, trabalhadores e seus representantes. Funcionalmente, os serviços de saúde ocupacional devem ser considerados como parte das infraestruturas de saúde a nível nacional, bem como das infraestruturas existentes para a implementação da legislação relevante sobre segurança e saúde ocupacional. É uma decisão nacional determinar se tais serviços devem estar sob a supervisão do ministério do trabalho, do ministério da saúde, das instituições de previdência social, de um comitê nacional tripartido ou de outros órgãos.
Há um grande número de modelos de serviços de saúde ocupacional. Um deles conta com o apoio de um grande consenso em nível internacional: o modelo proposto pela Convenção da OIT sobre Serviços de Saúde Ocupacional (nº 161) e Recomendação (nº 171) adotada pela Conferência Internacional do Trabalho em 1985. Os países devem considerar isso modelo como um objetivo para o qual se deve avançar, levando em consideração, é claro, as diferenças locais e a disponibilidade de pessoal especializado e recursos financeiros. Deve ser adotada uma política nacional para desenvolver progressivamente os serviços de saúde ocupacional para todos os trabalhadores, levando em consideração os riscos específicos dos empreendimentos. Tal política deve ser formulada, implementada e revisada periodicamente à luz das condições e práticas nacionais em consulta com as organizações mais representativas de empregadores e trabalhadores. Devem ser elaborados planos que indiquem as providências a serem tomadas quando os serviços de saúde ocupacional não puderem ser imediatamente implantados para todas as empresas.
Cooperação multidisciplinar e colaboração intersetorial: uma perspectiva geral
A OIT e a OMS têm uma definição comum de saúde ocupacional (ver quadro), que foi adotada pelo Comitê Conjunto OIT/OMS sobre Saúde Ocupacional em sua primeira sessão (1950) e revisada em sua décima segunda sessão (1995).
Os governos, em colaboração com as organizações de empregadores e trabalhadores e organizações profissionais interessadas, devem elaborar políticas, programas e planos de ação adequados e apropriados para o desenvolvimento da saúde ocupacional com conteúdo multidisciplinar e cobertura abrangente. Em cada país, o alcance e o conteúdo dos programas devem ser adaptados às necessidades nacionais, devem levar em conta as condições locais e devem ser incorporados aos planos nacionais de desenvolvimento. O Comitê Conjunto OIT/OMS enfatizou que os princípios incorporados nas Convenções nº 155 e nº 161 da OIT e suas recomendações acompanhantes, bem como as resoluções, diretrizes e abordagens da OMS relacionadas à saúde ocupacional, fornecem um guia universalmente aceito para o design de tais políticas e programas (Comitê Conjunto OIT/OMS sobre Saúde Ocupacional 1992).
Definição de saúde ocupacional adotada pela Joint
Comitê de Saúde Ocupacional da OIT/OMS (1950)
A saúde ocupacional deve visar a promoção e manutenção do mais alto grau de bem-estar físico, mental e social dos trabalhadores em todas as ocupações; a prevenção entre os trabalhadores de afastamentos da saúde causados por suas condições de trabalho; a proteção dos trabalhadores em seu emprego contra riscos decorrentes de fatores adversos à saúde; a colocação e manutenção do trabalhador em ambiente ocupacional adaptado às suas capacidades fisiológicas e psicológicas e; resumindo: a adaptação do trabalho ao homem e de cada homem ao seu ofício.
O foco principal da saúde ocupacional está em três objetivos distintos: (i) a manutenção e promoção da saúde e capacidade de trabalho dos trabalhadores; (ii) a melhoria do ambiente de trabalho e do trabalho para se tornar propício à segurança e saúde e (iii) desenvolvimento de organizações de trabalho e culturas de trabalho em uma direção que apoie a saúde e a segurança no trabalho e, ao fazê-lo, também promova um clima social positivo e suave operação e pode aumentar a produtividade dos empreendimentos. O conceito de cultura de trabalho pretende, neste contexto, significar um reflexo dos sistemas de valores essenciais adotados pela empresa em questão. Tal cultura se reflete na prática nos sistemas de gestão, política de pessoal, princípios de participação, políticas de treinamento e gestão da qualidade do empreendimento.
Existem características semelhantes entre a estratégia da OIT para a melhoria das condições e do ambiente de trabalho e o princípio geral de atenção primária à saúde da OMS. Ambos se baseiam em considerações técnicas, éticas e sociais semelhantes e ambos:
- visam todos os interessados, trabalhadores ou o público
- definir políticas, estratégias e meios de ação
- insistir na responsabilidade de cada empregador pela saúde e segurança dos trabalhadores em seu emprego
- enfatizar a prevenção primária e o controle do risco na fonte
- dar especial importância à informação, educação para a saúde e formação
- indicam a necessidade de desenvolver uma prática de saúde ocupacional que seja facilmente acessível a todos e disponível no local de trabalho
- reconhecer o lugar central da participação, participação da comunidade nos programas de saúde, participação intersetorial e participação dos trabalhadores na melhoria das condições de trabalho e do ambiente de trabalho
- destacam as interações entre saúde, meio ambiente e desenvolvimento, bem como entre segurança e saúde ocupacional e emprego produtivo.
O foco principal da atividade da OIT tem sido o fornecimento de diretrizes internacionais e um quadro legal para o desenvolvimento de políticas e infraestruturas de saúde ocupacional de forma tripartida (incluindo governos, empregadores e trabalhadores) e o apoio prático para ações de melhoria no local de trabalho, enquanto a OMS concentrou-se no fornecimento de bases científicas, metodologias, apoio técnico e no treinamento de saúde e mão-de-obra relacionada para a saúde ocupacional (Comitê Conjunto OIT/OMS sobre Saúde Ocupacional 1992).
cooperação multidisciplinar
Para a OMS, saúde Ocupacional inclui segurança no trabalho. A higiene é conceituada como voltada para a prevenção de doenças enquanto a segurança é pensada como a disciplina que previne lesões corporais decorrentes de acidentes. Para a OIT, segurança e saúde ocupacional é considerada uma disciplina que visa a prevenção de acidentes de trabalho (doenças e acidentes profissionais) e a melhoria das condições de trabalho e do ambiente. Os termos segurança no trabalho, saúde ocupacional, medicina ocupacional, higiene ocupacional e enfermagem do trabalho são usados para reconhecer a contribuição de diferentes profissões (p. bem como comitês de segurança e saúde.
Até certo ponto, segurança no trabalho e prevenção primária estão mais diretamente ligadas à tecnologia utilizada, ao processo de produção e à gestão cotidiana do que saúde Ocupacional, que se concentra mais nas relações entre trabalho e saúde, em particular na vigilância do ambiente de trabalho e da saúde do trabalhador (prevenção secundária), bem como nos fatores humanos e nos aspectos ergonômicos. Além disso, ao nível da empresa, os engenheiros são uma presença necessária e integram a linha de gestão (engenheiros de produção, manutenção, técnicos, etc.), enquanto a saúde e higiene no trabalho exige a intervenção de especialistas da área da saúde que não necessitam de estar presente ao funcionamento da empresa, mas podem ser consultores ou pertencer a um serviço externo de saúde ocupacional.
Quaisquer que sejam os arranjos organizacionais e a terminologia utilizada, o mais importante é que os profissionais de segurança e saúde no trabalho trabalhem em equipe. Eles não precisam necessariamente estar na mesma unidade ou serviço, embora isso possa ser desejável quando apropriado. A ênfase não deve estar na estrutura dos serviços, mas na execução de suas funções no nível empresarial de maneira sólida (do ponto de vista científico, técnico e ético). A ênfase deve estar na cooperação e coordenação na elaboração e implementação de um programa de ação, bem como no desenvolvimento de conceitos unificadores, como “culturas de trabalho” (cultura de segurança, cultura de proteção ao trabalho, cultura corporativa) que conduzam à segurança e saúde no trabalho e “melhoria contínua da qualidade” das condições e do ambiente de trabalho.
Em 1992, o Comitê Conjunto OIT/OMS enfatizou que o escopo da saúde ocupacional é muito amplo (conforme mostrado na tabela 1), abrangendo disciplinas como medicina ocupacional, enfermagem ocupacional, higiene ocupacional, segurança ocupacional, ergonomia, engenharia, toxicologia, meio ambiente higiene, psicologia ocupacional e gestão de pessoal. A colaboração e participação de empregadores e trabalhadores em programas de saúde ocupacional é um pré-requisito essencial para uma prática de saúde ocupacional bem-sucedida.
Tabela 1. Seis princípios e três níveis para uma boa prática de saúde ocupacional
|
Princípios |
|||||
|
Níveis |
Prevenção |
pós-colheita |
Adaptação |
Promoção |
Mitigação |
|
Indivíduos (diversidade) |
Prevenção de Acidentes Higiene industrial 1920s |
Medicina industrial Equipamento de proteção pessoal 1930s |
Organização científica do trabalho análise de trabalho 1950s |
Programas de assistência a funcionários 1950s |
Compensação de tratamento 1910s |
|
Grupos (grupos expostos, necessidades especiais) |
Ambiente de trabalho seguro e saudável Segurança incorporada 1970s |
Medicina Ocupacional Proteção de máquinas 1940s |
Ergonomia incluindo design 1950s |
Programas de promoção da saúde do trabalhador 1980s |
Planejamento e preparação para emergências 1970s |
|
Sociedade e todos os trabalhadores |
tecnologias de controle gestão de saúde ambiental 1970s |
Saúde Ambiental Epidemiologia Cuidados de saúde preventivos 1960s |
Tecnologias apropriadas proteção do consumidor 1970s |
Programas de educação e promoção da saúde 1970s |
Curativo assistência médica 1920s |
Nota: As horas (1910, 1920, etc.) são arbitrárias. As datas são fornecidas apenas para dar uma ideia da escala de tempo para o desenvolvimento progressivo de uma abordagem abrangente em saúde ocupacional. As datas variam de país para país e podem indicar o início ou o pleno desenvolvimento de uma disciplina ou o surgimento de novos termos ou abordagens para uma prática que vem sendo realizada há muitos anos. Esta tabela não pretende delinear as disciplinas exatas envolvidas no processo, mas apresentar de forma concisa suas relações no âmbito de uma abordagem multidisciplinar e cooperação intersetorial, em direção a um ambiente de trabalho seguro e saudável e saúde para todos, com abordagem participativa e o objetivo de novas formas de desenvolvimento que devem ser equitativas para serem sustentáveis.
A definição de um objetivo comum é uma das soluções para evitar a armadilha de uma excessiva compartimentalização das disciplinas. Essa compartimentalização das disciplinas pode às vezes ser uma vantagem, pois permite uma análise especializada e aprofundada dos problemas. Muitas vezes pode ser um fator negativo, pois impede o desenvolvimento de uma abordagem multidisciplinar. É preciso desenvolver conceitos unificadores que abram campos de cooperação. A nova definição de saúde ocupacional adotada pelo Comitê Conjunto em 1995 atende a esse propósito.
Às vezes pode haver discussões acaloradas sobre se a saúde ocupacional é uma disciplina em si, ou se faz parte da proteção do trabalho, da saúde ambiental ou da saúde pública. Quando a questão é mais do que acadêmica e envolve decisões como qual organização ou ministério é competente para áreas específicas, o resultado pode ter consequências significativas no que diz respeito à alocação de fundos e distribuição de recursos disponíveis na forma de expertise e equipamentos.
Uma das soluções para tal problema é defender abordagens convergentes baseadas nos mesmos valores com um objetivo comum. A abordagem da OMS de atenção primária à saúde e a abordagem da OIT de melhorar as condições e o ambiente de trabalho podem servir a esse propósito. Com valores comuns de equidade, solidariedade, saúde e justiça social em mente, essas abordagens podem ser traduzidas em estratégias (a estratégia de saúde ocupacional para todos da OMS) e programas (o Programa Internacional da OIT para a Melhoria das Condições de Trabalho e Meio Ambiente), bem como como em planos de ação e atividades implementadas ou realizadas em nível empresarial, nacional e internacional por todos os parceiros na prevenção, proteção e promoção da saúde dos trabalhadores, de forma independente ou conjunta.
Existem outras possibilidades. A International Social Security Association (ISSA) propõe o “conceito de prevenção” como um caminho de ouro para a segurança social para abordar a “segurança mundial” no trabalho e em casa, na estrada e durante o lazer. A Comissão Internacional de Saúde Ocupacional (ICOH) está desenvolvendo uma abordagem de ética em saúde ocupacional e catalisa uma aproximação e fertilização cruzada entre saúde ocupacional e saúde ambiental. Uma tendência semelhante pode ser observada em muitos países onde, por exemplo, associações profissionais agora reúnem especialistas em saúde ocupacional e saúde ambiental.
Colaboração intersetorial
Em 1984, a Conferência Internacional do Trabalho da OIT adotou uma resolução relativa à melhoria das condições e do ambiente de trabalho incorporando o conceito de que a melhoria das condições e do ambiente de trabalho é um elemento essencial para a promoção da justiça social. Sublinhou que a melhoria das condições de trabalho e do ambiente são um contributo positivo para o desenvolvimento nacional e representam uma medida de sucesso de qualquer política económica e social. Ela enunciava três princípios fundamentais:
- O trabalho deve ocorrer em um ambiente seguro e saudável.
- As condições de trabalho devem ser compatíveis com o bem-estar dos trabalhadores e a dignidade humana.
- O trabalho deve oferecer possibilidades reais de realização pessoal, auto-realização e serviço à sociedade.
Durante a década de 1980 ocorreu uma mudança do conceito de desenvolvimento para o conceito de “desenvolvimento sustentável”, que inclui “o direito a uma vida saudável e produtiva em harmonia com a natureza”, conforme indicado no primeiro princípio da Declaração do Rio (Conferência das Nações Unidas sobre Meio Ambiente e Desenvolvimento—UNCED 1992). O objetivo de um meio ambiente seguro e saudável tornou-se, assim, parte integrante do conceito de desenvolvimento sustentável, o que também implica equilibrar a proteção do meio ambiente com a geração de oportunidades de emprego, melhores meios de subsistência e saúde para todos. Tanto a saúde ambiental quanto a saúde ocupacional contribuem para tornar o desenvolvimento sustentável, equitativo e sólido não apenas do ponto de vista econômico, mas também humano, social e ético. Essa mudança de paradigma é ilustrada na figura 1.
Figura 1. Uma abordagem multidisciplinar para um desenvolvimento sustentável e equitativo
O objetivo desta figura é ilustrar a interação entre saúde ocupacional e saúde ambiental e sua contribuição de apoio mútuo para um desenvolvimento sustentável. Identifica uma zona que representa a integração dos objectivos económicos e sociais que podem ser alcançados, tendo simultaneamente em conta o ambiente, o emprego e a saúde.
A Comissão de Saúde e Meio Ambiente da OMS reconheceu ainda que “o tipo de desenvolvimento necessário para salvaguardar a saúde e o bem-estar dependerá de muitas condições, incluindo o respeito pelo meio ambiente, enquanto o desenvolvimento sem consideração pelo meio ambiente resultaria inevitavelmente em danos à saúde humana” (OMS 1992). No mesmo sentido, a saúde no trabalho deve ser reconhecida como uma “mais-valia”, ou seja, um contributo positivo para o desenvolvimento nacional e condição da sua sustentabilidade.
De particular importância para o trabalho da OIT e da OMS são a Declaração e o Programa de Ação adotados pela Cúpula Mundial para o Desenvolvimento Social realizada em Copenhague em 1995. A Declaração compromete as nações do mundo a perseguir a meta de um desenvolvimento pleno, produtivo e o emprego livremente escolhido como prioridade básica de suas políticas econômicas e sociais. A Cúpula indicou claramente que o objetivo não deve ser a criação de qualquer tipo de emprego, mas empregos de qualidade que resguardem os direitos e interesses básicos dos trabalhadores. Deixou claro que a criação de empregos de boa qualidade deve incluir medidas para alcançar um ambiente de trabalho saudável e seguro, para eliminar os riscos à saúde ambiental e prover saúde e segurança ocupacional. Esta é uma indicação de que o futuro da saúde ocupacional pode muito bem ser uma parceria ativa na reconciliação de emprego, saúde e meio ambiente para um desenvolvimento equitativo e sustentável.
A abordagem de cuidados primários de saúde enfatiza a igualdade social, acessibilidade e acessibilidade, participação e envolvimento da comunidade, conforme observado pelo Comitê Conjunto OIT/OMS sobre Saúde Ocupacional em 1995. Esses valores morais e éticos básicos são comuns à OIT e à OMS. A abordagem dos cuidados de saúde primários é inovadora porque aplica valores sociais aos cuidados de saúde preventivos e curativos. Esta complementaridade nem sempre foi claramente compreendida; por vezes, a confusão deve-se à interpretação de palavras comuns, o que levou a um certo grau de mal-entendido na discussão dos papéis e atividades reais a serem realizados pela OIT e pela OMS, que são complementares e se apoiam mutuamente.
A atenção primária à saúde pode ser considerada baseada nos princípios de equidade social, autoconfiança e desenvolvimento comunitário. Também pode ser considerada uma estratégia de reorientação dos sistemas de saúde, de forma a promover o envolvimento individual e comunitário e a colaboração entre todos os setores envolvidos com a saúde. Um princípio geral deve ser que os cuidados primários de saúde devem incorporar uma componente de saúde ocupacional e os serviços especializados de saúde ocupacional devem aplicar o princípio geral dos cuidados primários de saúde, independentemente do modelo estrutural em vigor.
Existem muitos parceiros na prevenção, partilhando a filosofia da OIT e da OMS, que devem fornecer os insumos necessários para implementar uma boa prática ocupacional. O Comitê Conjunto OIT/OMS indicou que a OIT e a OMS devem promover uma abordagem inclusiva para a saúde ocupacional em seus países membros. Se tal abordagem for utilizada, a saúde ocupacional pode ser vista como um assunto multidisciplinar e integrado. Nesta perspectiva, as atividades de diferentes organizações e ministérios não serão competitivas ou contraditórias, mas complementares e solidárias, trabalhando para um desenvolvimento equitativo e sustentável. A ênfase deve estar em objetivos comuns, conceitos unificados e valores básicos.
Conforme apontado pelo Comitê Conjunto OIT/OMS em 1995, há a necessidade de desenvolver indicadores de saúde ocupacional para a promoção e monitoramento da progressão em direção à saúde e ao desenvolvimento sustentável. As formas de desenvolvimento que comprometem a saúde não podem reivindicar a qualidade de serem equitativas ou sustentáveis. Indicadores de “sustentabilidade” necessariamente incluem indicadores de saúde, pois a UNCED enfatizou que o compromisso de “proteger e promover a saúde humana” é um princípio fundamental para o desenvolvimento sustentável (Agenda 21, Capítulo 6). A OMS assumiu um papel de liderança no desenvolvimento tanto do conceito quanto do uso de indicadores de saúde ambiental, alguns dos quais dizem respeito à saúde e ao ambiente de trabalho.
Espera-se que a OMS e a OIT desenvolvam indicadores de saúde ocupacional que possam ajudar os países na avaliação, retrospectiva e prospectiva, de sua prática de saúde ocupacional e auxiliá-los no monitoramento do progresso feito em direção aos objetivos estabelecidos pelas políticas nacionais de segurança ocupacional, saúde ocupacional e ambiente de trabalho. O desenvolvimento de tais indicadores com foco nas interações entre trabalho e saúde também pode ajudar os serviços de saúde ocupacional a avaliar e orientar seus programas e suas atividades para melhorar as condições e o ambiente de trabalho (ou seja, monitorar a eficiência e a maneira como realizam suas funções).
Padrões e Orientações
As Convenções e Recomendações da OIT sobre segurança e saúde ocupacional definem os direitos dos trabalhadores e atribuem deveres e responsabilidades às autoridades competentes, aos empregadores e aos trabalhadores no campo da segurança e saúde ocupacional. As Convenções e Recomendações da OIT adotadas pela Conferência Internacional do Trabalho, em seu conjunto, constituem o Código Internacional do Trabalho que define padrões mínimos no campo do trabalho.
A política da OIT sobre saúde e segurança no trabalho está essencialmente contida em duas convenções internacionais e nas recomendações que as acompanham. A Convenção da OIT sobre Segurança e Saúde Ocupacional (No. 155) e sua Recomendação (No. 164), 1981, prevê a adoção de uma política nacional de segurança e saúde ocupacional em nível nacional e descreve as ações necessárias no nível nacional e no nível empresarial para promover a segurança e saúde no trabalho e para melhorar o ambiente de trabalho. A Convenção da OIT sobre Serviços de Saúde Ocupacional (No. 161) e sua Recomendação (No. 171), 1985, prevêem o estabelecimento de serviços de saúde ocupacional que contribuirão para a implementação da política de segurança e saúde ocupacional e desempenharão suas funções no no âmbito da empresa.
Esses instrumentos fornecem uma abordagem abrangente para a saúde ocupacional que inclui prevenção primária, secundária e terciária e é consistente com os princípios gerais da atenção primária à saúde. Eles indicam a maneira pela qual os cuidados de saúde ocupacional devem ser prestados idealmente às populações trabalhadoras e propõem um modelo que canalize para o local de trabalho atividades organizadas que requerem pessoal especializado para catalisar uma interação entre várias disciplinas para promover a cooperação entre todos os parceiros na prevenção . Esses instrumentos também fornecem uma estrutura organizacional em que os profissionais de saúde ocupacional podem fornecer serviços de qualidade com eficiência para garantir a proteção e promoção da saúde dos trabalhadores e contribuir para a saúde das empresas.
Funções
A Convenção nº 161 define serviços de saúde ocupacional como serviços dedicados a funções essencialmente preventivas e responsáveis por aconselhar empregadores, trabalhadores e seus representantes na empresa sobre os requisitos para estabelecer e manter um ambiente de trabalho seguro e saudável que otimize a saúde física e mental em relação ao trabalho e na adaptação do trabalho às capacidades dos trabalhadores, levando em consideração seu estado de saúde física e mental.
A Convenção especifica que os serviços de saúde ocupacional devem incluir as seguintes funções que sejam adequadas e apropriadas aos riscos ocupacionais no local de trabalho:
- identificação e avaliação dos riscos de perigos para a saúde no local de trabalho
- vigilância dos factores do ambiente de trabalho e das práticas laborais que possam afectar a saúde dos trabalhadores, incluindo as instalações sanitárias, refeitórios e habitações sempre que essas instalações sejam fornecidas pelo empregador
- aconselhamento sobre planeamento e organização do trabalho, incluindo a concepção dos locais de trabalho, sobre a escolha, manutenção e estado das máquinas e outros equipamentos e sobre as substâncias utilizadas no trabalho
- participação no desenvolvimento de programas de melhoria das práticas de trabalho, bem como testes e avaliação de aspectos de saúde de novos equipamentos
- assessoria em saúde, segurança e higiene ocupacional e em ergonomia e equipamentos de proteção individual e coletivo
- vigilância da saúde do trabalhador em relação ao trabalho
- promover a adaptação do trabalho ao trabalhador
- contribuir para medidas de reabilitação profissional
- colaborando na informação, formação e educação nas áreas da higiene e saúde no trabalho e ergonomia
- organização de primeiros socorros e tratamento de emergência
- participar na análise de acidentes de trabalho e doenças profissionais.
A Convenção e Recomendação da OIT são muito flexíveis no que diz respeito às formas de organização dos serviços de saúde ocupacional. O estabelecimento de serviços de saúde ocupacional pode ser feito por leis ou regulamentos, por acordos coletivos ou de qualquer outra forma aprovada pela autoridade apropriada, após consulta às organizações representativas dos empregadores e trabalhadores envolvidos. Os serviços de saúde ocupacional podem ser organizados como um serviço para uma única empresa ou como um serviço comum a várias empresas. Na medida do possível, os serviços de saúde ocupacional devem estar localizados próximos ao local de trabalho ou devem ser organizados para garantir seu funcionamento adequado no local de trabalho. Podem ser organizadas pelas empresas em causa, pelas autoridades públicas ou serviços oficiais, pelas instituições de segurança social, por quaisquer outros organismos autorizados pelas autoridades ou, ainda, pela combinação de qualquer um destes. Isso oferece um grande grau de flexibilidade e, mesmo no mesmo país, vários ou todos esses métodos podem ser usados, de acordo com as condições e práticas locais.
A flexibilidade da Convenção demonstra que o espírito dos instrumentos da OIT sobre serviços de saúde ocupacional é colocar mais ênfase em seus objetivos do que nas regras administrativas para alcançá-los. É importante garantir a saúde ocupacional a todos os trabalhadores, ou pelo menos avançar nesse objetivo. Tal progresso é geralmente alcançável gradualmente, mas é necessário fazer algum progresso para atingir esses objetivos e mobilizar recursos da maneira mais eficiente para esse fim.
Existem vários métodos de financiamento da saúde ocupacional. Em muitos países, a obrigação de estabelecer e manter serviços de saúde ocupacional cabe aos empregadores. Noutros países, fazem parte dos regimes nacionais de saúde ou dos serviços públicos de saúde. Pessoal, financiamento e treinamento de pessoal não são detalhados na Convenção, mas são abordagens nacionais individuais.
Existem muitos exemplos de serviços de saúde ocupacional criados por instituições de segurança social ou financiados por regimes especiais de seguro de trabalhadores. Às vezes, seu financiamento é regido por um acordo acordado entre o ministério do trabalho e o ministério da saúde ou pelas instituições de previdência social. Em alguns países, os sindicatos administram serviços de saúde ocupacional. Existem também acordos especiais em que os fundos são arrecadados dos empregadores por uma instituição central ou órgão tripartido e depois desembolsados para fornecer cuidados de saúde ocupacional ou distribuídos para financiar o funcionamento dos serviços de saúde ocupacional.
As fontes de financiamento dos serviços de saúde ocupacional também podem variar de acordo com suas atividades. Por exemplo, quando exercem atividades curativas, a previdência social pode contribuir para o seu financiamento. Se os serviços de saúde ocupacional participarem de programas de saúde pública e de atividades de promoção da saúde ou de pesquisa, outras fontes de financiamento poderão ser encontradas ou disponibilizadas. O financiamento dependerá não só do modelo estrutural escolhido para organizar os serviços de saúde ocupacional, mas também do valor que a sociedade atribui à proteção e promoção da saúde e da sua vontade de investir na saúde ocupacional e na prevenção dos riscos profissionais.
Condições de Operação
Uma ênfase especial é dada às condições de funcionamento dos serviços de saúde ocupacional. Não é apenas necessário que os serviços de saúde ocupacional executem uma série de tarefas, mas é igualmente importante que essas tarefas sejam executadas de maneira adequada, levando em consideração aspectos técnicos e éticos.
Existem alguns requisitos básicos quanto ao funcionamento dos serviços de saúde ocupacional que estão expressos na Convenção da OIT, e especialmente na Recomendação sobre Serviços de Saúde Ocupacional. Estes podem ser resumidos da seguinte forma:
- O pessoal dos serviços de medicina do trabalho deve ser qualificado e gozar de plena independência profissional.
- A confidencialidade deve ser assegurada.
- Os trabalhadores devem ser informados sobre as atividades dos serviços e sobre os resultados de suas avaliações de saúde.
- Os empregadores, os trabalhadores e os seus representantes devem participar no funcionamento dos serviços e na conceção dos seus programas.
As dimensões éticas da saúde ocupacional são cada vez mais levadas em consideração, e a ênfase é colocada na necessidade de qualidade e avaliação contínua dos serviços de saúde ocupacional. Não é apenas necessário determinar o que deve ser feito, mas também para que finalidade e em que condições. A Recomendação da OIT sobre Serviços de Saúde Ocupacional (n.º 171) introduziu um primeiro conjunto de princípios a este respeito. Orientações adicionais são fornecidas pelo Código Internacional de Ética para Profissionais de Saúde Ocupacional, adotado pela Comissão Internacional de Saúde Ocupacional (ICOH 1992).
Em 1995, o Comitê Conjunto OIT/OMS sobre Saúde Ocupacional enfatizou que “a garantia de qualidade dos serviços deve ser parte integrante do desenvolvimento dos serviços de saúde ocupacional. É antiético prestar um serviço de má qualidade”. O Código de Ética da ICOH prescreve que “os profissionais de saúde ocupacional devem instituir um programa de auditoria profissional de suas próprias atividades, a fim de garantir que os padrões apropriados sejam estabelecidos, que sejam cumpridos e que as deficiências, se houver, sejam detectadas e corrigidas” .
Metas e valores comuns
O papel dos serviços de saúde ocupacional institucionalizados deve ser visto no quadro mais amplo das políticas e infra-estruturas sociais e de saúde. As funções dos serviços de saúde ocupacional contribuem para a implementação das políticas nacionais de segurança ocupacional, saúde ocupacional e meio ambiente de trabalho preconizadas pela Convenção da OIT sobre Segurança e Saúde Ocupacional (nº 155) e Recomendação (nº 164), 1981. Saúde ocupacional os serviços contribuem também para a consecução dos objetivos consagrados na estratégia “Saúde para Todos” preconizada pela OMS como política de equidade, solidariedade e saúde.
Há sinais de uma tendência crescente para mobilizar conhecimentos e recursos no âmbito de acordos de rede e joint ventures. A nível internacional, tal já é o caso da segurança química, onde existe um mecanismo interorganizacional para a segurança química: o Inter-Organization Program for the Sound Management of Chemicals (IOMC). Existem muitos outros campos em que novas formas flexíveis de cooperação internacional entre países e organizações internacionais estão surgindo ou poderiam ser desenvolvidas, como proteção radiológica e segurança biológica.
A formação de redes abre novos campos de cooperação que podem ser adaptados de forma flexível ao tema a ser abordado, como estresse ocupacional, coordenando pesquisas ou atualizando este enciclopédia. A ênfase é colocada nas interações e não mais na compartimentalização vertical das disciplinas. O conceito de liderança dá lugar à parceria ativa. A rede internacional de segurança e saúde no trabalho está se desenvolvendo rapidamente e pode ser desenvolvida com base nas estruturas existentes que podem ser interconectadas. Os papéis da OIT e da OMS podem ser iniciar redes internacionais projetadas para atender às necessidades e demandas de seus constituintes e atingir o objetivo comum de proteger as pessoas no trabalho.
Os valores sociais e éticos acordados pela comunidade internacional estão incorporados nas Convenções e Recomendações da OIT, bem como na política da OMS sobre “Saúde para Todos”. Desde a década de 1980, o conceito de desenvolvimento sustentável emergiu progressivamente e, após a Conferência do Rio e a Cúpula Social de Copenhague, agora leva em consideração as inter-relações entre emprego, saúde e meio ambiente. O objetivo comum de um ambiente de trabalho seguro e saudável para todos reforçará a determinação de todos os envolvidos na segurança e saúde ocupacional para melhor servir a saúde dos trabalhadores e contribuir para um desenvolvimento sustentável e equitativo para todos. Um dos principais desafios na saúde ocupacional pode muito bem ser resolver o conflito entre valores como o direito à saúde e o direito ao trabalho, tanto no nível do indivíduo quanto de todos os trabalhadores, com o objetivo de proteger a saúde e permitir o emprego.
Inspeção médica de locais de trabalho e trabalhadores na França
HISTÓRIA
Na década de 1930, a aplicação na França de certas cláusulas do código do trabalho relativas à higiene ocupacional demonstrou o valor de fornecer aos inspetores do trabalho acesso a médicos consultores.
As leis de 17 de julho de 1937 e 10 de maio de 1946 (artigos L 611-7 e R 611-4) autorizaram o Departamento de Inspeção do Trabalho a ordenar intervenções médicas temporárias. Ao longo do tempo, essas intervenções, originalmente concebidas como intermitentes, evoluíram para atividades contínuas complementares e realizadas simultaneamente à inspeção do trabalho.
A promulgação da lei de 11 de Outubro de 1946 relativa à medicina do trabalho foi logo seguida da criação de um quadro técnico permanente de inspecção médica dos locais de trabalho e dos trabalhadores. O decreto de 16 de janeiro de 1947 estabeleceu o contexto, as tabelas salariais, o estatuto e as funções dos inspetores médicos dos locais de trabalho e dos trabalhadores.
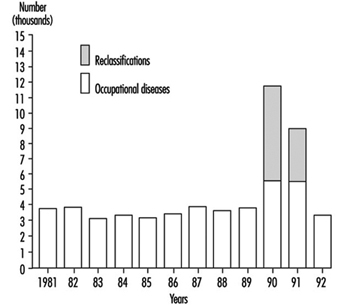
Desde 1947, no entanto, o desenvolvimento técnico nesta área tem sido irregular e esporádico, e o número de inspetores médicos não conseguiu acompanhar o número de tarefas de inspeção; o último também se aplica às inspeções no local de trabalho. Assim, enquanto os departamentos médicos criados ao abrigo da lei de 11 de Outubro de 1946 aumentavam em prevalência e importância, o número de inspectores médicos foi gradualmente reduzido de 44, o número originalmente exigido em 1947, para 21. Estas tendências contraditórias explicam em parte algumas das as críticas que o sistema de medicina do trabalho tem enfrentado.
No entanto, desde 1970, e particularmente desde 1975, tem havido um esforço significativo para a criação de um Departamento de Inspecção Médica do Trabalho capaz de responder às necessidades dos cerca de 6,000 médicos responsáveis por mais de 12 milhões de trabalhadores. Em 1980, os serviços de fiscalização ocupavam 39 cargos remunerados, dos quais 36 foram efetivamente preenchidos. Em 1995, estavam disponíveis 43 vagas. O Plano de Ação Prioritário Nº 12 do VII Plano prevê 45 médicos inspetores; isso elevará os níveis de pessoal aos níveis originalmente previstos em 1947.
Ao mesmo tempo que as autoridades francesas reconheciam a necessidade de estabelecer um departamento de inspeção especializado responsável pela aplicação das diretrizes legislativas e regulamentares relativas à higiene e medicina ocupacional, conclusões idênticas eram tiradas em outros países. Em resposta a esse consenso crescente, a OIT, em colaboração com a OMS, convocou um colóquio internacional sobre a inspeção médica dos locais de trabalho, em Genebra, em 1963. Entre os resultados notáveis do colóquio estão a definição das responsabilidades, deveres e conhecimentos e requisitos de treinamento de inspetores médicos e as técnicas e métodos de inspeção médica.
Organização Geral
O gabinete central do Departamento de Inspecção Médica do Trabalho e do Trabalho está integrado no Departamento de Relações Laborais e depende directamente do Director Regional de Relações Laborais e Inspecção Médica. O Diretor Regional, por sua vez, integra o Conselho Regional do Trabalho e Emprego e se reporta diretamente ao Diretor Regional do Trabalho e Emprego. O número de profissionais e trabalhadores na França em 1995 foram:
- 12.5 milhões de trabalhadores beneficiados com cobertura geral
- 6,337 médicos, dos quais 2,500 em tempo integral
- 4,000 enfermeiros
- 1,500 departamentos médicos
- 90% dos trabalhadores são acompanhados por departamentos médicos setoriais.
O número de inspetores médicos em cada região depende do número de cargos assalariados de medicina do trabalho naquela região. Em geral, cada inspetor médico regional deve ser responsável por cerca de 300,000 trabalhadores. Esta regra geral está, no entanto, sujeita a modificações em qualquer direção, dependendo do tamanho e da geografia de cada região.
Missão
Embora muitas das suas cláusulas já não sejam relevantes ou tenham caducado, não deixa de ser útil rever as responsabilidades dos inspectores médicos previstas no referido decreto de 16 de Janeiro de 1947.
O médico responsável pelo departamento é responsável, entre outras coisas, pela coordenação de todos os problemas médicos nos vários departamentos do Ministério do Trabalho e Previdência Social. Suas funções podem ser estendidas por decreto.
O Inspetor Médico dos Locais de Trabalho e Trabalhadores irá:
- manter, com as Comissões Técnicas das Cooperativas de Crédito da Previdência Social, contato direto e permanente com o Departamento de Inspeção do Trabalho e zelar pela aplicação da legislação relativa à higiene ocupacional e à proteção da saúde do trabalhador
- realizar, de forma contínua, atividades destinadas a proteger a saúde do trabalhador no local de trabalho; estas atividades incluirão, entre outras coisas, a supervisão dos Departamentos de Medicina do Trabalho criados por força da lei de 11 de outubro de 1946
- supervisionar, em estreita colaboração com os serviços psicotécnicos, os exames médicos destinados a determinar a aptidão para o trabalho dos trabalhadores, bem como reclassificar e encaminhar para centros de reabilitação os trabalhadores temporariamente incapacitados para o trabalho ou portadores de deficiência física
- supervisionar, em colaboração com as Comissões Técnicas das Cooperativas de Crédito da Previdência Social, a elaboração, compilação e utilização de estatísticas referentes às características fisiopatológicas da força de trabalho.
O Inspetor Médico do Trabalho comunicará às Comissões Técnicas das Cooperativas de Crédito da Segurança Social as informações de que disponha sobre o risco de doenças e acidentes profissionais nas diversas empresas. A nota de 15 de setembro de 1976 relativa à organização dos Departamentos de Relações Laborais atribui as seguintes competências ao Departamento de Inspeção Médica do Trabalho e do Trabalho:
- a investigação de aspectos técnicos de medicina do trabalho, patologia, fisiologia do trabalho e ergonomia
- a investigação de questões relacionadas à proteção da saúde dos trabalhadores e às condições de trabalho
- a investigação dos aspectos médicos do trabalho
- o acompanhamento do progresso na medicina, fisiologia e ergonomia
- a coordenação da coleta regional de informações.
A gestão de inspetores médicos envolve:
- a coordenação de inspetores médicos regionais
- o desenvolvimento e aplicação de relatórios, estudos técnicos e pesquisas realizadas regionalmente ou transregionalmente e, em última instância, de grupos de trabalho especializados
- a organização de reuniões que proporcionem aos membros do Departamento de Inspecção Médica do Trabalho e do Trabalho a oportunidade de confrontar experiências e definir abordagens consistentes para novos problemas
- a preparação de procedimentos de recrutamento e treinamento para inspetores médicos de locais de trabalho e trabalhadores
- a educação continuada de todos os inspetores médicos regionais.
Para além destas atividades essenciais, o Departamento de Inspeção Médica do Trabalho e do Trabalho colabora ainda com os departamentos de relações laborais e de recursos humanos em todos os processos que envolvam aspetos médicos do trabalho (especialmente os que envolvam trabalhadores com deficiência, candidatos à formação continuada e candidatos a emprego) e é responsável para gerenciar, coordenar, recrutar e treinar inspetores médicos regionais e garantir sua educação técnica contínua. Finalmente, o escritório central do Departamento também exerce atividades de consultoria e é o representante oficial do governo em assuntos relacionados à medicina do trabalho.
Os Departamentos centrais ou regionais de Inspecção Médica do Trabalho e do Trabalho do Departamento do Trabalho podem ser chamados a intervir quando outros departamentos governamentais sem serviços de inspecção médica próprios (nomeadamente o Departamento de Saúde e Segurança Social) se deparam com problemas relacionados com a prevenção ou correção de riscos à saúde ocupacional; esses departamentos do Ministério do Trabalho também podem auxiliar no estabelecimento de um departamento de prevenção médica. Exceto nos casos em que o solicitante é outro serviço governamental de fiscalização do trabalho, a função do Departamento costuma limitar-se a uma função consultiva.
De 7 a 10 de junho de 1994, cerca de 1,500 pessoas compareceram à XIII Jornadas nacionais de medicina do trabalho (23º Congresso Nacional de Medicina do Trabalho) organizado pela Société et l'Institut de médecine du travail et d'ergonomie de Franche-Comté (Sociedade e Instituto de Medicina do Trabalho e Ergonomia de Franche-Comté). Foram discutidos os seguintes assuntos:
- neurotoxicidade da exposição a solventes de baixo nível
- saúde e a precariedade da saúde e do trabalho
- estresse e tensão do trabalho contemporâneo - o papel do médico do trabalho.
O Departamento é o representante do governo em agências ou instituições médico-sociais, científicas e profissionais na área de medicina do trabalho. Estes incluem o Conseil National de l'Ordre des Médecins (Conselho Nacional da Ordem dos Médicos), le Haut Comité d'Études et d'Information contre l'alcoolisme (o Alto Comissariado para Pesquisa e Informação sobre Alcoolismo) e várias instituições universitárias e científicas. Além disso, o Departamento Central de Inspeção Médica do Trabalho e do Trabalho é freqüentemente chamado para apresentar a posição do governo francês sobre questões médicas à Comunidade Econômica Européia, à OMS e à OIT. Os departamentos regionais têm atribuições semelhantes, de acordo com a Circular DRT n.º 18-79, de 6 de julho de 1979, sobre o papel da cooperação entre os inspetores do trabalho e os médicos inspetores dos locais de trabalho na prevenção dos riscos profissionais. A circular identifica as atividades de orientação, informação, supervisão, gestão e intervenção a realizar, quando necessário, em colaboração com os departamentos regionais, departamentais ou locais de inspeção laboral.
Embora tanto os inspetores do trabalho quanto os inspetores médicos compartilhem objetivos comuns – a prevenção de riscos à saúde ocupacional – suas intervenções específicas podem diferir, dependendo do conhecimento técnico necessário. Outras circunstâncias podem, pelo contrário, exigir a sua colaboração.
Nova Circular Proposta
Uma circular em preparação reitera e actualiza as cláusulas da circular de 6 de Julho de 1979. Refira-se que, a 1 de Janeiro de 1995, as Direcções de Formação Profissional assumiram as competências das Direcções Regionais do Trabalho e Emprego. A função, o papel e a missão dos inspetores médicos dos locais de trabalho devem, portanto, ser revistos.
Em síntese, podemos dizer que, por volta de 1980, os departamentos de inspecção médica tinham, para todos os efeitos, readquirido o papel e as funções originalmente previstas para eles no período 1946-47. O próximo passo mais provável na inspeção médica é aumentar a ênfase na promoção, gestão e pesquisa nos locais de trabalho. Essa evolução, deve-se notar, é paralela à da própria medicina ocupacional. Após um longo período de desenvolvimento e implementação que já pode ser considerado praticamente concluído, a medicina ocupacional deve agora embarcar em uma nova era de melhoria qualitativa e avanço científico.
Serviços de saúde ocupacional em empresas de pequeno porte
A cobertura de trabalhadores em pequenas empresas (SSEs) é talvez o desafio mais assustador para os sistemas de prestação de serviços de saúde ocupacional. Na maioria dos países, as ESS compreendem a grande maioria dos empreendimentos comerciais e industriais – chegando a 90% em alguns dos países em desenvolvimento e recém-industrializados – e são encontradas em todos os setores da economia. Eles empregam em média cerca de 40% da força de trabalho nos países industrializados pertencentes à Organização para Cooperação e Desenvolvimento Econômico e até 60% da força de trabalho nos países em desenvolvimento e recém-industrializados. Embora seus trabalhadores estejam expostos talvez a uma gama ainda maior de perigos do que seus equivalentes em grandes empresas (Reverente 1992; Hasle et al. 1986), eles geralmente têm pouco ou nenhum acesso a serviços modernos de saúde e segurança ocupacional.
Definição de empresas de pequena escala
As empresas são categorizadas como de pequena escala com base em características como o tamanho de seu investimento de capital, o valor de suas receitas anuais ou o número de funcionários. Dependendo do contexto, o número da última categoria varia de um a 500 funcionários. Neste artigo, o termo SSE será aplicado a empresas com 50 empregados ou menos, a definição mais amplamente aceita (ILO 1986).
As ESS estão ganhando importância nas economias nacionais. Eles são intensivos em empregos, flexíveis na adaptação a situações de mercado em rápida mudança e oferecem oportunidades de emprego para muitos que, de outra forma, estariam desempregados. Seus requisitos de capital geralmente são baixos e eles podem produzir bens e serviços perto do consumidor ou cliente.
Também apresentam desvantagens. Seu tempo de vida é muitas vezes breve, dificultando o monitoramento de suas atividades e, muitas vezes, suas pequenas margens de lucro são alcançadas apenas às custas de seus trabalhadores (que muitas vezes são também seus proprietários) em termos de horas e intensidade de cargas de trabalho e exposição a riscos ocupacionais. Riscos de saúde.
A força de trabalho das SSEs
A força de trabalho das ESS é caracterizada pela sua diversidade. Em muitos casos, inclui o gerente, bem como membros de sua família. As ESS oferecem entrada no mundo do trabalho para jovens e atividades significativas para idosos e trabalhadores redundantes que foram separados de grandes empresas. Como resultado, muitas vezes expõem grupos vulneráveis como crianças, mulheres grávidas e idosos a riscos de saúde ocupacional. Além disso, como muitos SSEs são realizados dentro ou perto de casa, eles frequentemente expõem familiares e vizinhos aos riscos físicos e químicos de seus locais de trabalho e apresentam problemas de saúde pública por meio da contaminação do ar ou da água ou de alimentos cultivados próximo às instalações.
O nível educacional e o status socioeconômico dos trabalhadores da ESS variam muito, mas geralmente são inferiores às médias de toda a força de trabalho. De particular relevância é o fato de que seus proprietários/gerentes podem ter tido pouca formação em operação e gestão e menos ainda em reconhecimento, prevenção e controle de riscos à saúde ocupacional. Mesmo onde recursos educacionais apropriados são disponibilizados, muitas vezes eles não têm tempo, energia e recursos financeiros para fazer uso deles.
Riscos ocupacionais em SSEs e o estado de saúde de seus trabalhadores
Como todos os outros aspectos das ESS, suas condições de trabalho variam amplamente, dependendo da natureza geral da empresa, do tipo de produção, da propriedade e da localização. Em geral, os riscos de saúde e segurança ocupacional são praticamente os mesmos encontrados em grandes empresas, mas, conforme observado acima, as exposições a eles são muitas vezes substancialmente mais altas do que em grandes empresas. Ocasionalmente, porém, as condições de trabalho nas ESS podem ser muito melhores do que em empresas maiores com um tipo de produção semelhante (Paoli 1992).
Embora poucos estudos tenham sido relatados, não é surpreendente que pesquisas sobre a saúde de trabalhadores em SSEs em países industrializados como Finlândia (Huuskonen e Rantala 1985) e Alemanha (Hauss 1992) tenham revelado uma incidência relativamente alta de problemas de saúde, muitos dos quais estavam associados a uma capacidade reduzida para o trabalho e/ou tinham origem relacionada com o trabalho. Em SSEs em países em desenvolvimento, foi relatada uma prevalência ainda maior de doenças ocupacionais e problemas de saúde relacionados ao trabalho (Reverente 1992).
Barreiras aos Serviços de Saúde Ocupacional para SSEs
Existem enormes barreiras estruturais, económicas e psicológicas à prestação de serviços de saúde ocupacional às ESS. Eles incluem o seguinte:
- Tradicionalmente, a legislação de segurança e saúde ocupacional na maioria dos países isenta SSEs e geralmente é aplicável apenas às indústrias de manufatura. O “setor informal” (isso incluiria, digamos, os autônomos) e a agricultura não foram cobertos. Mesmo onde a legislação tinha cobertura mais ampla, ela não era aplicável a empresas com pequeno número de funcionários – 500 funcionários era o limite mínimo usual. Recentemente, alguns países (por exemplo, França, Bélgica e países nórdicos) promulgaram legislação exigindo a prestação de serviços de saúde ocupacional para todas as empresas, independentemente do tamanho ou setor da economia (Rantanen 1990).
- SSEs, conforme definido para este artigo, são muito pequenos para justificar um serviço de saúde ocupacional na fábrica. Sua grande diversidade quanto ao tipo de indústria e métodos de produção, bem como estilo de organização e operação, aliada ao fato de estarem espalhados por amplas áreas geográficas, dificulta a organização de serviços de saúde ocupacional que atendam a todas as suas necessidades.
- As barreiras econômicas são substanciais. Muitas SSEs estão à beira da sobrevivência e simplesmente não podem arcar com quaisquer acréscimos aos seus custos operacionais, embora possam prometer economias significativas no futuro. Além disso, eles podem não ter condições de pagar educação e treinamento em reconhecimento, prevenção e controle de perigos para seus proprietários/gerentes, muito menos para seus funcionários. Alguns países abordaram o problema econômico fornecendo subsídios de agências governamentais ou instituições de seguridade social (Rantanen 1994) ou incluíram serviços de saúde ocupacional em programas que promovem o desenvolvimento econômico e social geral das ESS (Kogi, Phoon e Thurman 1988).
- Mesmo quando as restrições financeiras não são inibidoras, muitas vezes há uma relutância entre os proprietários/gerentes de ESS em dedicar o tempo e a energia necessários para adquirir a compreensão básica necessária das relações entre trabalho e saúde. Uma vez adquiridos, no entanto, os SSEs podem ter muito sucesso na aplicação das informações e habilidades em seus locais de trabalho (Niemi e Notkola 1991; Niemi et al. 1991).
- As empresas do setor informal e da agricultura familiar raramente são registradas e seus vínculos formais com órgãos oficiais podem ser fracos ou inexistentes. As atividades realizadas como um negócio podem ser difíceis de distinguir daquelas envolvendo o lar privado e a família. Como resultado, pode haver preocupações com a privacidade e resistência a intervenções de “estranhos”. Muitas vezes, as ESS resistem a se envolver em associações comerciais e organizações comunitárias e, talvez, na maioria dos casos, seus funcionários não são membros de sindicatos. Para superar tais barreiras, alguns países têm utilizado organizações de extensão para a distribuição de informações, a criação de oportunidades especiais de treinamento para as ESS por agências oficiais de segurança e saúde ocupacional e a adoção do modelo de atenção primária para a prestação de serviços de saúde ocupacional ( Jeyaratnam 1992).
- Muitos SSEs estão localizados em comunidades que fornecem acesso imediato a serviços de emergência e cuidados primários. No entanto, a falta de conhecimento e experiência de médicos e enfermeiros em relação aos riscos ocupacionais e seus efeitos muitas vezes resulta em falha no reconhecimento de doenças ocupacionais e, provavelmente mais importante, perda de oportunidades para instalar as medidas de prevenção e controle necessárias.
Instrumentos Internacionais Cobrindo Segurança Ocupacional e Serviços de Saúde
Em alguns países, as atividades de segurança e saúde ocupacional estão sob a jurisdição dos ministérios do trabalho e são regulamentadas por uma autoridade especial de segurança e saúde ocupacional; em outros, essa responsabilidade é compartilhada por seus ministérios do trabalho, saúde e/ou assuntos sociais. Em alguns países, como a Itália, os regulamentos que abrangem os serviços de saúde ocupacional estão incorporados na legislação de saúde ou, como na Finlândia, em um ato especial. Nos Estados Unidos e na Inglaterra, a prestação de serviços de saúde ocupacional é voluntária, enquanto na Suécia, entre outros, já foi regulamentada por acordo coletivo.
A Convenção da OIT sobre Segurança e Saúde Ocupacional (No. 155) (ILO 1981a) exige que os governos organizem uma política de segurança e saúde ocupacional aplicável a todas as empresas em todos os setores da economia a ser implementada por uma autoridade competente. Esta Convenção estipula as responsabilidades das autoridades, empregadores e trabalhadores e, complementada pela concomitante Recomendação n.º 164, define as principais atividades de segurança e saúde ocupacional de todos os atores relevantes, tanto a nível nacional como local.
A OIT as complementou em 1985 com a Convenção Internacional No. 161 e a Recomendação No. 171 sobre Serviços de Saúde Ocupacional. Estes contêm disposições sobre a formulação de políticas, administração, inspeção e colaboração dos serviços de saúde ocupacional, atividades das equipes de segurança e saúde ocupacional, condições de funcionamento e responsabilidades dos empregadores e trabalhadores, além de oferecer diretrizes para a organização dos serviços de saúde ocupacional no nível de a empresa. Embora não especifiquem os SSEs, foram desenvolvidos tendo em mente estes, uma vez que não foram estabelecidos limites de tamanho para os serviços de saúde ocupacional e foi enfatizada a necessária flexibilidade em sua organização.
Infelizmente, a ratificação desses instrumentos da OIT tem sido limitada, principalmente nos países em desenvolvimento. Com base na experiência dos países industrializados, é provável que, sem ações especiais e apoio das autoridades governamentais, a implementação dos princípios da OIT não ocorra nas ESS.
A OMS tem sido ativa na promoção do desenvolvimento de serviços de saúde ocupacional. O exame dos requisitos legais foi realizado em uma consulta em 1989 (OMS 1989a), e uma série de cerca de 20 documentos técnicos sobre vários aspectos dos serviços de saúde ocupacional foi publicada pela sede da OMS. Em 1985 e novamente em 1992, o Escritório Regional da OMS na Europa realizou e relatou pesquisas de serviços de saúde ocupacional na Europa, enquanto a Organização Pan-Americana da Saúde designou 1992 como um ano especial para a saúde ocupacional, promovendo atividades de saúde ocupacional em geral e realizando um programa especial na América Central e do Sul.
A União Européia emitiu 16 diretivas relativas à segurança e saúde ocupacional, a mais importante das quais é a Diretiva 391/1989, que foi chamada de “Diretiva-Quadro” (CEC 1989). Estes contêm disposições para medidas específicas, como exigir que os empregadores organizem avaliações de risco de saúde de diferentes instalações técnicas ou forneçam exames de saúde de trabalhadores expostos a riscos especiais. Eles também cobrem a proteção dos trabalhadores contra riscos físicos, químicos e biológicos, incluindo o manuseio de cargas pesadas e o trabalho em unidades de exibição de vídeo.
Embora todos esses instrumentos e esforços internacionais tenham sido desenvolvidos tendo em mente as ESS, o fato é que a maioria de suas provisões são práticas apenas para empresas maiores. Modelos eficazes para organizar um nível semelhante de serviços de saúde ocupacional para SSEs ainda precisam ser desenvolvidos.
Organização de Serviços de Saúde Ocupacional para SSEs
Conforme observado acima, seu pequeno tamanho, dispersão geográfica e grande variação de tipos e condições de trabalho, aliados a grandes limitações de recursos econômicos e humanos, dificultam a organização eficiente dos serviços de saúde ocupacional para as ESS. Apenas alguns dos vários modelos de prestação de serviços de saúde ocupacional descritos em detalhes neste capítulo são adaptáveis às ESS.
Talvez as únicas exceções sejam as SSEs que são unidades operacionais dispersas de grandes empresas. Estes geralmente são regidos por políticas estabelecidas para toda a organização, participam de atividades educacionais e de treinamento em toda a empresa e têm acesso a uma equipe multidisciplinar de especialistas em saúde ocupacional localizada em um serviço central de saúde ocupacional, geralmente baseado na sede da empreendimento. Um fator importante para o sucesso deste modelo é ter todos os custos das atividades de segurança e saúde ocupacional cobertos pela unidade central de saúde ocupacional ou pelo orçamento geral da empresa. Quando, como é cada vez mais comum, os custos são alocados ao orçamento operacional da ESS, pode haver dificuldade em contar com a total colaboração de seu gestor local, cuja atuação pode ser julgada com base na lucratividade daquele empreendimento.
Os serviços do grupo organizados em conjunto por várias pequenas ou médias empresas foram implementados com sucesso em vários países europeus - Finlândia, Suécia, Noruega, Dinamarca, Holanda e França. Em alguns outros países, eles foram experimentados, com a ajuda de subsídios governamentais ou fundações privadas, mas não sobreviveram após o término dos subsídios.
Uma modificação interessante do modelo de serviço em grupo é o serviço orientado a agências, que presta serviços para um grande número de empresas operando todas no mesmo tipo de indústria, como construção, silvicultura, agricultura, indústria alimentícia e assim por diante. O modelo permite que as unidades de atendimento se especializem nos problemas típicos do ramo e, assim, acumulem alta competência no setor que atendem. Um exemplo famoso desse modelo é o sueco Bygghälsan, que presta serviços para indústrias de construção.
Uma exceção notável é o arranjo organizado por um sindicato cujos membros estão empregados em SSEs amplamente dispersas em uma única indústria (por exemplo, trabalhadores da saúde, cortadores de carne, trabalhadores de escritório e trabalhadores do vestuário). Geralmente organizados sob um acordo coletivo, são financiados pelas contribuições dos empregadores, mas geralmente são regidos por um conselho composto por representantes dos empregadores e dos trabalhadores. Alguns operam centros de saúde locais que fornecem uma ampla gama de serviços clínicos primários e especializados não apenas para trabalhadores, mas também para seus dependentes.
Em alguns casos, os serviços de saúde ocupacional estão sendo prestados por ambulatórios hospitalares, centros de saúde privados e centros comunitários de atenção primária. Eles tendem a se concentrar no tratamento de lesões e doenças agudas relacionadas ao trabalho e, exceto talvez para exames médicos de rotina, oferecem poucos serviços preventivos. Suas equipes geralmente têm um baixo nível de sofisticação em segurança e saúde ocupacional, e o fato de serem geralmente pagos com base em honorários por serviço não oferece grande incentivo para seu envolvimento na vigilância, prevenção e controle de riscos no local de trabalho.
Uma desvantagem particular desses acordos de “serviços externos” é que o cliente ou o relacionamento do cliente com aqueles que os utilizam geralmente impede a participação e colaboração de empregadores e trabalhadores no planejamento e monitoramento desses serviços que são estipulados nas Convenções da OIT e outras convenções internacionais. instrumentos criados para orientar os serviços de segurança e saúde no trabalho.
Outra variante é o “modelo previdenciário”, no qual os serviços de saúde ocupacional são prestados pela mesma entidade responsável pelo custeio das indenizações por doenças e lesões ocupacionais. Isso facilita a disponibilidade de recursos para financiar os serviços nos quais, embora se destaquem os serviços curativos e reabilitadores, muitas vezes são priorizados os serviços preventivos.
Um extenso estudo realizado na Finlândia (Kalimo et al. 1989), uma das poucas tentativas de avaliar os serviços de saúde ocupacional, mostrou que os centros de saúde municipais e os centros de saúde privados eram os provedores dominantes de serviços de saúde ocupacional para SSEs, seguidos pelo grupos ou centros compartilhados. Quanto menor a empresa, maior a probabilidade de usar o posto municipal de saúde; até 70% das ESS com um a cinco trabalhadores eram atendidas pelos centros de saúde municipais. Achados significativos do estudo incluíram a verificação do valor das visitas ao local de trabalho pelo pessoal dos centros que atendem as ESS para obter conhecimento (1) das condições de trabalho e dos problemas de saúde ocupacional específicos das empresas clientes e (2) da necessidade proporcionar-lhes uma formação especial em segurança e saúde no trabalho antes de iniciarem a prestação dos serviços.
Tipos de Atividades para Serviços de Saúde Ocupacional para ESS
Os serviços de saúde ocupacional destinados às ESS variam amplamente de acordo com as leis e práticas nacionais, os tipos de trabalho e ambientes de trabalho envolvidos, as características e o estado de saúde dos trabalhadores e a disponibilidade de recursos (tanto em termos da capacidade das ESS de pagar os serviços de saúde ocupacional e a disponibilidade de instalações e profissionais de saúde na localidade). Com base nos instrumentos internacionais citados acima e em seminários e consultas regionais, foi desenvolvida uma lista de atividades para serviços abrangentes de saúde ocupacional (Rantanen 1989; OMS 1989a, 1989b). Uma série de atividades-chave que sempre devem ser encontradas em um programa de serviços de saúde ocupacional e que são relevantes para as ESS podem ser retiradas desses relatórios. Eles incluem por exemplo:
Avaliação das necessidades de saúde ocupacional da empresa
- análise preliminar das atividades da empresa e identificação dos riscos à saúde e segurança comuns a esses locais de trabalho
- inspeção e vigilância do local de trabalho para identificar e quantificar os perigos realmente presentes na empresa em questão
- avaliação da extensão dos riscos que apresentam e classificando-os em ordem de urgência e prioridade
- repetir a avaliação de perigo sempre que houver mudanças nos métodos de produção, equipamentos e materiais.
Atividades de prevenção e controle no local de trabalho
- comunicação dos resultados da avaliação aos proprietários/gerentes e aos representantes dos trabalhadores
- identificação das medidas de prevenção e controle necessárias e disponíveis, atribuindo-lhes relativa prioridade em termos de urgência e viabilidade
- supervisionando sua instalação e implementação
- monitoramento de sua eficácia contínua.
Atividades preventivas voltadas para os trabalhadores
- avaliação e vigilância do estado de saúde dos trabalhadores por pré-colocação, triagem e exames periódicos que podem ser gerais, bem como focados nos efeitos biológicos de riscos específicos aos quais os trabalhadores podem ter sido expostos
- adaptação do posto de trabalho, do posto de trabalho e do ambiente de trabalho para promover a saúde e a segurança contínuas dos trabalhadores, com atenção especial a grupos vulneráveis como os muito jovens, os idosos e os portadores de doenças adquiridas e deficiências
- fornecer aos trabalhadores educação em saúde e treinamento em práticas de trabalho adequadas
- fornecer educação e treinamento para proprietários/gerentes e supervisores que irão inculcar a conscientização sobre as necessidades de saúde dos trabalhadores e a motivação para iniciar medidas apropriadas de prevenção e controle.
atividades curativas
- fornecer ou providenciar a entrega de serviços diagnósticos, terapêuticos e de reabilitação apropriados para lesões e doenças ocupacionais
- fornecer ou providenciar reabilitação precoce para evitar incapacidade evitável e incentivar e supervisionar ajustes no trabalho que permitirão o retorno precoce ao trabalho
- fornecer educação e treinamento (e retreinamento periódico) em primeiros socorros e procedimentos de emergência
- estabelecer procedimentos e realizar exercícios de treinamento para lidar com emergências graves, como derramamentos, incêndios, explosões e assim por diante
- fornecer ou organizar o envolvimento dos trabalhadores em programas que promovam a saúde geral e o bem-estar.
Manutenção de registros e avaliação
- fazer e manter registros apropriados sobre acidentes, lesões e doenças ocupacionais e, se possível, sobre exposição; avaliar o estado geral de saúde e segurança da empresa com base nesses dados
- monitorar a eficácia das medidas de prevenção e controle de perigos.
Implícito na lista acima de atividades principais está a disponibilidade apropriada de aconselhamento e consultas em especialidades de segurança e saúde ocupacional, como higiene ocupacional, ergonomia, fisiologia do trabalho, engenharia de segurança, psiquiatria e psicologia ocupacional e assim por diante. Esses especialistas provavelmente não estão representados no pessoal das instalações que fornecem serviços de saúde ocupacional para as ESS, mas, quando necessário, geralmente podem ser fornecidos por agências governamentais, universidades e recursos de consultoria privados.
Devido à sua falta de sofisticação e tempo, os proprietários/gerentes de SSEs são forçados a confiar mais fortemente nos fornecedores de equipamentos de segurança para a eficácia e confiabilidade de seus produtos, e nos fornecedores de produtos químicos e outros materiais de produção para obter informações completas e claras (por exemplo, folhas de dados) sobre os perigos que podem apresentar e como podem ser evitados ou controlados. É importante, portanto, que haja leis e regulamentos nacionais que abranjam rotulagem adequada, qualidade e confiabilidade do produto e o fornecimento de informações de fácil compreensão (no idioma local) sobre o uso e manutenção do equipamento, bem como o uso e armazenamento do produto. Como um backup, as organizações comerciais e comunitárias das quais as SSEs são frequentemente membros devem apresentar informações sobre a prevenção e controle de exposições potencialmente perigosas em seus boletins e outras comunicações.
Conclusões
Apesar de sua importância para a economia nacional e de seu papel como empregador da maioria da força de trabalho do país, as ESS, os autônomos e a agricultura são setores normalmente mal atendidos pelos serviços de saúde ocupacional. A Convenção No. 161 da OIT e a Recomendação No. 171 fornecem diretrizes relevantes para o desenvolvimento de tais serviços para SSEs e devem ser ratificadas e implementadas por todos os países. Os governos nacionais devem desenvolver os mecanismos legais, administrativos e financeiros necessários para fornecer a todos os locais de trabalho serviços de segurança e saúde ocupacional que efetivamente identifiquem, previnam e controlem as exposições a perigos potenciais e promovam a melhoria e manutenção de níveis ótimos de estado de saúde, bem-estar e capacidade produtiva de todos os trabalhadores. A colaboração nos níveis internacional, regional e sub-regional, como a fornecida pela OIT e pela OMS, deve ser incentivada para promover o intercâmbio de informações e experiências, o desenvolvimento de padrões e diretrizes apropriados e a realização de programas de treinamento e pesquisa relevantes.
As ESS podem, em muitos casos, relutar em procurar ativamente os serviços de unidades de saúde ocupacional, embora possam ser os melhores beneficiários de tais serviços. Diante disso, alguns governos e instituições, principalmente nos países nórdicos, adotaram uma nova estratégia iniciando intervenções em larga escala para estabelecimento ou desenvolvimento de serviços. Por exemplo, o Instituto Finlandês de Saúde Ocupacional implementa atualmente um Programa de Ação, para 600 SSEs que empregam 16,000 trabalhadores, visando o desenvolvimento de serviços de saúde ocupacional, manutenção da capacidade de trabalho, prevenção de riscos ambientais na vizinhança e melhoria da competência das SSEs em saúde e segurança.
Seguro de Acidentes e Serviços de Saúde Ocupacional na Alemanha
Todo empregador é contratualmente obrigado a tomar precauções para garantir a segurança de seus funcionários. As normas e regulamentos trabalhistas aos quais se deve prestar atenção são necessariamente tão diversos quanto os perigos presentes no local de trabalho. Por esta razão, a Lei de Segurança Ocupacional (ASiG) da República Federal da Alemanha inclui entre os deveres dos empregadores a obrigação legal de consultar profissionais especializados em questões de segurança ocupacional. Isso significa que o empregador é obrigado a nomear não apenas pessoal especializado (especialmente para soluções técnicas), mas também médicos da empresa para aspectos médicos de segurança no trabalho.
A Lei de Segurança Ocupacional está em vigor desde dezembro de 1973. Na época, havia na RFA apenas cerca de 500 médicos formados no que se chamava medicina ocupacional. O sistema do seguro legal de acidentes teve um papel decisivo no desenvolvimento e construção do actual sistema, através do qual a medicina do trabalho se estabeleceu nas empresas na pessoa dos médicos da empresa.
Sistema dual de saúde e segurança ocupacional na República Federal da Alemanha
Como um dos cinco ramos do seguro social, o sistema legal de seguro de acidentes prioriza a tarefa de tomar todas as medidas apropriadas para garantir a prevenção de acidentes de trabalho e doenças profissionais por meio da detecção e eliminação de riscos à saúde relacionados ao trabalho. A fim de cumprir este mandato legal, os legisladores concederam ampla autoridade a um sistema autônomo de seguro de acidentes para promulgar suas próprias regras e regulamentos, concretizando e moldando as precauções preventivas necessárias. Por esta razão, o sistema legal de seguro contra acidentes assumiu - dentro dos limites da lei pública existente - o papel de determinar quando um empregador é obrigado a contratar um médico da empresa, quais qualificações especializadas em medicina do trabalho o empregador pode exigir da empresa médico e quanto tempo o empregador pode estimar que o médico terá de despender no atendimento de seus empregados.
O primeiro esboço deste regulamento de prevenção de acidentes data de 1978. Naquela época, o número de médicos disponíveis com especialização em medicina do trabalho não parecia suficiente para fornecer a todas as empresas o atendimento de médicos corporativos. Assim, foi tomada a decisão inicial de estabelecer condições concretas para os negócios maiores. Na época, é verdade, muitas vezes as empresas pertencentes à grande indústria já haviam feito seus próprios arranjos para médicos de empresa, arranjos que já atendiam ou até superavam os requisitos estabelecidos nos regulamentos de prevenção de acidentes.
Contratação de um médico da empresa
As horas alocadas nas empresas para o cuidado dos empregados - chamadas tempos de atribuição— são estabelecidos pelo sistema legal de seguro de acidentes. O conhecimento de que dispõem as seguradoras sobre os riscos para a saúde existentes nos vários ramos serviu de base ao cálculo dos tempos de atribuição. A classificação das empresas em relação a determinadas seguradoras e a avaliação dos possíveis riscos de saúde por elas assumidos foram, assim, a base para a nomeação de um médico de empresa.
Sendo o atendimento prestado pelos médicos da empresa uma medida de segurança no trabalho, o empregador deve arcar com os custos de alocação desses médicos. O número de funcionários dentro de cada uma das diversas áreas de risco multiplicado pelo tempo destinado ao atendimento determina o somatório dos gastos financeiros. O resultado é uma variedade de formas de atendimento, pois pode pagar – dependendo do tamanho da empresa – contratar um médico ou médicos em tempo integral, ou seja, como próprios da empresa, ou em meio período, com serviços prestados de hora em hora. Essa variedade de requisitos levou a uma variedade de formas organizacionais nas quais os serviços médicos ocupacionais são oferecidos.
Os deveres de um médico de empresa
Em princípio, deve ser feita uma distinção, por razões legais, entre as provisões feitas pelas empresas para cuidar dos empregados e o trabalho feito pelos médicos do sistema público de saúde responsáveis pela assistência médica geral da população.
Com o intuito de diferenciar claramente quais os serviços de medicina do trabalho a cargo dos empregadores, que constam da figura 1, a Lei da Segurança do Trabalho já consagrou na lei um catálogo de atribuições dos médicos da empresa. O médico de empresa não está sujeito às ordens da entidade patronal no cumprimento destas tarefas; ainda assim, os médicos da empresa tiveram que lutar contra a imagem de um médico nomeado pelo empregador até os dias atuais.
Figura 1. Atribuições dos médicos do trabalho contratados por empresas na Alemanha
Uma das atribuições essenciais do médico da empresa é o exame médico ocupacional dos empregados. Este exame pode tornar-se necessário de acordo com as especificidades de uma determinada empresa, se existirem condições de trabalho particulares que levem o médico da empresa a oferecer, por sua própria iniciativa, um exame aos trabalhadores envolvidos. Ele não pode, no entanto, obrigar um funcionário a se deixar examinar por ele, mas deve convencê-lo por meio da confiança.
Exames Preventivos Especiais em Medicina do Trabalho
Existe, além deste tipo de exame, o check-up preventivo especial, cuja participação do empregado é esperada pelo empregador por motivos legais. Esses exames preventivos especiais terminam com a emissão de atestado médico, no qual o médico legista atesta que, com base no exame realizado, não tem objeções à contratação do empregado no local de trabalho em questão. O empregador pode ceder o empregado apenas uma vez para cada certificado emitido.
Exames preventivos especiais em medicina ocupacional são legalmente prescritos se ocorrer exposição a materiais perigosos específicos no local de trabalho ou se atividades perigosas específicas pertencerem à prática de trabalho e tais riscos à saúde não puderem ser excluídos por meio de precauções de segurança ocupacional apropriadas. Somente em circunstâncias excepcionais - como é o caso, por exemplo, dos exames de radioproteção - a exigência legal de realizar um exame é complementada por normas legais sobre o que o médico que realiza o exame deve observar, quais métodos deve aplicar, quais critérios ele deve usar para interpretar o resultado do exame e quais critérios ele deve aplicar para julgar o estado de saúde em relação às atribuições de trabalho.
É por isso que em 1972 o associações comerciais, composta por associações comerciais que fornecem o seguro de acidentes para o comércio e a indústria, autorizou uma comissão de especialistas a elaborar recomendações adequadas aos médicos que trabalham na medicina do trabalho. Essas recomendações existem há mais de 20 anos. o associações comerciais As Orientações para os Exames Preventivos Especiais, enumeradas na figura 2, apresentam agora um total de 43 procedimentos de exame para os diversos agravos à saúde que podem ser combatidos, com base no conhecimento atual, com medidas médicas preventivas adequadas para evitar o desenvolvimento de doenças.
Figura 2. Informações resumidas sobre serviços externos da Berufgenossenschaften na indústria de construção alemã
A associações comerciais deduzir o mandato para disponibilizar tais recomendações de seu dever de tomar todas as medidas adequadas para prevenir o surgimento de doenças profissionais. Estas Diretrizes para Exames Preventivos Especiais são um trabalho padrão no campo da medicina ocupacional. Eles encontram aplicação em todas as esferas de atividade, não apenas em empresas na esfera do comércio e da indústria.
Em conexão com o fornecimento de tais recomendações médicas ocupacionais, o associações comerciais também tomou medidas desde o início para garantir que, nas empresas que não tivessem seu próprio médico, o empregador fosse obrigado a providenciar esses exames preventivos. Sujeito a certos requisitos básicos relacionados principalmente com o conhecimento especializado do médico, mas também com as facilidades disponíveis em sua prática, mesmo os médicos sem experiência em medicina do trabalho podem adquirir autoridade para oferecer às empresas seus serviços na realização de exames preventivos, dependente de uma política administrada pelo associações comerciais. Esta foi a pré-condição para a disponibilidade atual do total de 13,000 médicos autorizados na Alemanha que realizam os 3.8 milhões de exames preventivos realizados anualmente.
Foi a oferta de um número suficiente de médicos que também tornou possível legalmente exigir que os empregadores iniciassem esses exames preventivos especiais com total independência da questão de a empresa contratar ou não um médico preparado para fazer esses exames. Desta forma, tornou-se possível utilizar o sistema de seguro obrigatório de acidentes para garantir a aplicação de algumas medidas de protecção da saúde no trabalho, mesmo ao nível das pequenas empresas. As normas legais pertinentes podem ser encontradas na Portaria sobre Substâncias Perigosas e, de forma abrangente, no regulamento de prevenção de acidentes, que regula os direitos e deveres do empregador e do empregado examinado e a função do médico licenciado.
Atendimento Prestado por Médicos da Empresa
As estatísticas divulgadas anualmente pelo Conselho Federal de Médicos (Associação Médica Federal) mostram que, para o ano de 1994, mais de 11,500 médicos preencheram os requisitos, sob a forma de conhecimentos especializados em medicina industrial, para serem médicos de empresa (ver tabela 1). Na República Federal da Alemanha, a organização Standesvertretung A representação da profissão médica regula autonomamente quais as qualificações que os médicos devem cumprir no que diz respeito ao estudo e posterior desenvolvimento profissional antes de poderem exercer a profissão de médico numa determinada área médica.
Tabela 1. Médicos com conhecimento especializado em medicina do trabalho
|
Sessão* |
Percentagem* |
|
|
Designação de campo “medicina do trabalho” |
3,776 |
31.4 |
|
Designação adicional “medicina corporativa” |
5,732 |
47.6 |
|
Conhecimento especializado em medicina do trabalho |
2,526 |
21.0 |
|
Total |
12,034 |
100 |
* Em 31 de dezembro de 1995.
A satisfação destes pré-requisitos para o exercício da actividade de médico de empresa representa ou a obtenção da denominação de domínio “medicina do trabalho” ou da denominação acessória “medicina empresarial” - ou seja, quatro anos de estudos aprofundados após a licença para exercer a profissão exercer a actividade exclusivamente como médico do trabalho, ou três anos de estudo complementar, findos os quais a actividade de médico de empresa só é permitida na medida em que esteja relacionada com a actividade médica noutra área (por exemplo, como internista). Os médicos tendem a preferir a segunda variante. Isso significa, no entanto, que eles próprios veem a ênfase principal de seu trabalho profissional como médicos em um campo clássico de atividade médica, não na prática médica ocupacional.
Para esses médicos, a medicina do trabalho tem o significado de fonte auxiliar de renda. Isso explica, ao mesmo tempo, porque o elemento médico do exame médico continua a dominar o exercício prático da profissão de médico de empresa, embora o próprio legislador e o sistema legal de seguro de acidentes enfatizem a inspeção de empresas e os conselhos médicos dados a empregadores e empregados .
Além disso, ainda existe um grupo de médicos que, tendo adquirido conhecimentos especializados em medicina do trabalho em anos anteriores, cumpriam diferentes requisitos na época. De particular importância a este respeito são as normas que os médicos da ex-República Democrática Alemã eram obrigados a cumprir para poderem exercer a profissão de médicos de empresa.
Organização do Atendimento Prestado pelos Médicos da Empresa
Em princípio, cabe ao empregador escolher livremente um médico de empresa para a empresa de entre os que prestam serviços de medicina do trabalho. Uma vez que esta oferta ainda não estava disponível após o estabelecimento, no início dos anos 1970, das pré-condições legais relevantes, o sistema legal de seguro de acidentes tomou a iniciativa de regular a economia de mercado de oferta e demanda.
A associações comerciais da construção civil instituíram seus próprios serviços de medicina do trabalho, contratando médicos com conhecimento especializado em medicina do trabalho em contratos de prestação de assistência, como médicos de empresa, às empresas a eles filiadas. Por meio de seus estatutos, o associações comerciais providenciaram para que cada uma de suas empresas fosse atendida por seu próprio serviço médico ocupacional. Os custos incorridos foram distribuídos entre todas as empresas através de formas de financiamento adequadas. Um resumo das informações relativas aos serviços médicos ocupacionais externos da associações comerciais da indústria da construção é dada na tabela 2.
Tabela 2. Cuidados médicos da empresa prestados por serviços externos de medicina do trabalho, 1994
|
Médicos que prestam cuidados como ocupação principal |
Médicos que prestam cuidados como ocupação secundária |
Centros |
Funcionários cuidados |
|
|
ARGE Bau1 |
221 |
83 celular: 46 |
||
|
BAD2 |
485 |
72 |
175 celular: 7 |
1.64 milhões |
|
IAS3 |
183 |
58 |
500,000 |
|
|
TÜV4 |
72 |
|||
|
AMD Würzburg5 |
60-70 |
30-35 |
1 ARGE Bau = Comunidade Operária da Berufgenossenschaften das Associações Comerciais da Indústria da Construção.
2 TAM = Serviço de Medicina do Trabalho do Berufgenossenschaften.
3 IAS = Instituto de Medicina do Trabalho e Social.
4 TÜV = Associação de Controle Técnico.
5 AMD Würzburg = Serviço Médico Ocupacional do Berufgenossenschaften.
A associações comerciais para a indústria marítima e para a navegação nacional também fundaram seus próprios serviços médicos ocupacionais para seus negócios. É uma característica de todos eles que as idiossincrasias dos negócios em seu ramo - empresas não estacionárias com requisitos profissionais especiais - foram um fator decisivo para que eles tomassem a iniciativa de deixar claro para suas empresas a necessidade de médicos de empresa.
Considerações semelhantes ocasionaram o restante associações comerciais se unirem em confederação para fundar o Serviço de Medicina do Trabalho da associações comerciais (MAU). Esta organização de serviços, que oferece os seus serviços a todas as empresas do mercado, foi desde cedo viabilizada pela garantia financeira prestada pela associações comerciais estar presente em toda a área da República Federal da Alemanha. Sua ampla abrangência, no que diz respeito à representatividade, visava garantir que mesmo as empresas localizadas nos estados da Federação, ou estados de atividade econômica relativamente fraca, da República Federativa tivessem acesso a um médico da empresa em sua área. Este princípio foi mantido até o presente. O BAD é considerado, entretanto, o maior prestador de serviços de medicina ocupacional. No entanto, é forçada pela economia de mercado a afirmar-se face à concorrência de outros prestadores, nomeadamente no seio dos aglomerados urbanos, mantendo um elevado nível de qualidade naquilo que presta.
Os serviços médicos ocupacionais da Associação de Controle Técnico (TÜV) e do Instituto de Medicina Ocupacional e Social (IAS) são o segundo e o terceiro maiores provedores transregionais. Além disso, existem inúmeras empresas menores e ativas regionalmente em todos os Estados Federados da Alemanha.
Cooperação com Outros Prestadores de Serviços em Saúde e Segurança Ocupacional
A Lei de Segurança do Trabalho, como fundamento legal da assistência prestada às empresas por médicos de empresa, prevê também a supervisão profissional da segurança do trabalho, especialmente para garantir que os aspectos de segurança do trabalho sejam tratados por pessoal treinado em precauções técnicas. As exigências da prática industrial mudaram de tal forma que o conhecimento técnico sobre questões de segurança ocupacional deve agora ser complementado cada vez mais pela familiaridade com questões de toxicologia dos materiais utilizados. Além disso, questões de organização ergonômica das condições de trabalho e dos efeitos fisiológicos dos agentes biológicos desempenham um papel cada vez maior nas avaliações de estresse em um local de trabalho.
O conhecimento necessário pode ser reunido apenas através da cooperação interdisciplinar de especialistas na área de saúde e segurança no trabalho. Portanto, o sistema de seguro legal de acidentes apoia particularmente o desenvolvimento de formas de organização que levam em consideração essa cooperação interdisciplinar no estágio organizacional e cria em sua própria estrutura as pré-condições para essa cooperação redesenhando seus departamentos administrativos de maneira adequada. O que antes era chamado de Serviço de Inspeção Técnica do sistema de seguro obrigatório de acidentes torna-se um campo de prevenção, no qual não apenas engenheiros técnicos, mas também químicos, biólogos e, cada vez mais, médicos atuam juntos no desenho de soluções para problemas de segurança do trabalho.
Este é um dos pré-requisitos indispensáveis para criar uma base para o tipo de organização de cooperação interdisciplinar - dentro das empresas e entre organizações de serviços de tecnologia de segurança e médicos da empresa - necessária para a solução eficiente dos problemas imediatos de saúde e segurança ocupacional.
Além disso, a supervisão no que diz respeito à tecnologia de segurança deve ser avançada, em todas as empresas, tanto quanto a supervisão pelos médicos da empresa. Especialistas em segurança devem ser contratados por empresas sob a mesma base legal - a Lei de Segurança Ocupacional - ou pessoal adequadamente treinado afiliado ao setor deve ser fornecido pelas próprias empresas. Assim como no caso do acompanhamento por médicos da empresa, o regulamento de prevenção de acidentes, Especialistas em Segurança do Trabalho (VBG 122), formulou os requisitos segundo os quais as empresas devem contratar especialistas em segurança. Também no caso da supervisão técnica de segurança das empresas, esses requisitos contemplam todos os cuidados necessários para incorporar cada uma das 2.6 milhões de empresas que atualmente compõem a economia comercial e também as do setor público.
Cerca de dois milhões dessas empresas têm menos de 20 funcionários e são classificadas como pequenas indústrias. Com a supervisão total de todas as empresas, ou seja, incluindo as menores e menores empresas, o sistema de seguro legal de acidentes cria para si uma plataforma para o estabelecimento de saúde e segurança ocupacional em todas as áreas.
Serviços de Saúde Ocupacional nos Estados Unidos: Introdução
HISTÓRIA
Os serviços de saúde ocupacional nos Estados Unidos sempre foram divididos em função e controle. Até que ponto o governo, em qualquer nível, deve fazer regras que afetem as condições de trabalho tem sido uma questão de contínua controvérsia. Além disso, tem havido uma tensão desconfortável entre os governos estadual e federal sobre quem deve assumir a responsabilidade primária pelos serviços preventivos com base principalmente nas leis que regem a segurança e saúde no local de trabalho. A compensação monetária por lesões e doenças no local de trabalho tem sido principalmente de responsabilidade de companhias de seguros privadas, e a educação em saúde e segurança, com apenas mudanças recentes, foi deixada em grande parte para sindicatos e corporações.
Foi no nível estadual que ocorreu o primeiro esforço governamental para regulamentar as condições de trabalho. As leis de segurança e saúde ocupacional começaram a ser promulgadas pelos estados em 1800, quando os níveis crescentes de produção industrial começaram a ser acompanhados por altas taxas de acidentes. A Pensilvânia promulgou a primeira lei de inspeção de minas de carvão em 1869, e Massachusetts foi o primeiro estado a aprovar uma lei de inspeção de fábrica em 1877.
Em 1900, os estados mais industrializados tinham algumas leis em vigor regulando alguns riscos no local de trabalho. No início do século XX, Nova York e Wisconsin lideraram o país no desenvolvimento de programas de segurança e saúde ocupacional mais abrangentes.
A maioria dos estados adotou leis de compensação do trabalhador obrigando o seguro privado sem culpa entre 1910 e 1920. Alguns estados, como Washington, fornecem um sistema estatal que permite a coleta de dados e o direcionamento de metas de pesquisa. As leis de compensação variavam muito de estado para estado, geralmente não eram bem aplicadas e omitiam muitos trabalhadores, como trabalhadores agrícolas, da cobertura. Apenas trabalhadores ferroviários, portuários e portuários e funcionários federais têm sistemas nacionais de compensação do trabalhador.
Nas primeiras décadas do século XX, o papel federal na segurança e saúde ocupacional era amplamente restrito à pesquisa e consulta. Em 1910, o Federal Bureau of Mines foi estabelecido no Departamento do Interior para investigar acidentes; consultar a indústria; realizar pesquisas de segurança e produção; e fornecer treinamento em prevenção de acidentes, primeiros socorros e resgate em minas. O Escritório de Higiene e Saneamento Industrial foi criado no Serviço de Saúde Pública em 1914 para realizar pesquisas e auxiliar os estados na solução de problemas de segurança e saúde ocupacional. Ele estava localizado em Pittsburgh por causa de sua estreita associação com o Bureau of Mines e seu foco em lesões e doenças nas indústrias de mineração e aço.
Em 1913, um Departamento de Trabalho separado foi estabelecido; o Bureau of Labor Standards e o Interdepartmental Safety Council foram organizados em 1934. Em 1936, o Departamento do Trabalho começou a assumir um papel regulador sob a Lei Walsh-Healey de Contratos Públicos, que exigia que certos contratados federais atendessem aos padrões mínimos de segurança e saúde. A aplicação desses padrões muitas vezes era realizada pelos estados com graus variados de eficácia, sob acordos de cooperação com o Departamento do Trabalho. Muitos achavam que essa colcha de retalhos de leis estaduais e federais não era eficaz na prevenção de lesões e doenças no local de trabalho.
A Era Moderna
As primeiras leis federais abrangentes de segurança e saúde ocupacional foram aprovadas em 1969 e 1970. Em novembro de 1968, uma explosão em Farmington, Virgínia Ocidental, matou 78 mineiros, dando impulso às demandas dos mineiros por uma legislação federal mais rígida. Em 1969, foi aprovada a Lei Federal de Saúde e Segurança em Minas de Carvão, que estabeleceu padrões obrigatórios de saúde e segurança para minas de carvão subterrâneas. O Federal Mine Safety and Health Act de 1977 combinou e expandiu o Coal Mine Act de 1969 com outras leis de mineração anteriores e criou a Mine Safety and Health Administration (MSHA) para estabelecer e fazer cumprir os padrões de segurança e saúde para todas as minas nos Estados Unidos.
Não foi um único desastre, mas um aumento constante nas taxas de lesões durante a década de 1960 que ajudou a estimular a aprovação da Lei de Saúde e Segurança Ocupacional de 1970. Uma consciência ambiental emergente e uma década de legislação progressiva garantiram a nova lei geral. A lei abrange a maioria dos locais de trabalho nos Estados Unidos. Ele estabeleceu a Administração de Segurança e Saúde Ocupacional (OSHA) no Departamento do Trabalho para definir e fazer cumprir os padrões federais de segurança e saúde no local de trabalho. A lei não foi uma ruptura completa com o passado, pois continha um mecanismo pelo qual os estados poderiam administrar seus próprios programas da OSHA. A Lei também estabeleceu o Instituto Nacional de Segurança e Saúde Ocupacional (NIOSH), no que é hoje o Departamento de Saúde e Serviços Humanos, para realizar pesquisas, treinar profissionais de segurança e saúde e desenvolver padrões recomendados de segurança e saúde.
Atualmente, nos Estados Unidos, os serviços de saúde e segurança ocupacional são responsabilidade dividida de diversos setores. Nas grandes empresas, os serviços de tratamento, prevenção e educação são prestados principalmente pelos departamentos médicos corporativos. Em empresas menores, esses serviços geralmente são prestados por hospitais, clínicas ou consultórios médicos.
Avaliações médicas toxicológicas e independentes são fornecidas por médicos individuais, bem como por clínicas acadêmicas e do setor público. Finalmente, as entidades governamentais fornecem a aplicação, financiamento de pesquisa, educação e estabelecimento de padrões exigidos pelas leis de saúde e segurança ocupacional.
Este sistema complexo é descrito nos seguintes artigos. Drs. Bunn e McCunney, da Mobil Oil Corporation e do Massachusetts Institute of Technology, respectivamente, relatam serviços corporativos. Penny Higgins, RN, BS, da Northwest Community Healthcare em Arlington Heights, Illinois, delineia os programas hospitalares. As atividades clínicas acadêmicas são revisadas por Dean Baker, MD, MPH, Diretor da Universidade da Califórnia, Centro de Irvine para Saúde Ocupacional e Ambiental. A Dra. Linda Rosenstock, Diretora do Instituto Nacional de Segurança e Saúde Ocupacional, e Sharon L. Morris, Diretora Assistente de Divulgação Comunitária do Departamento de Saúde Ambiental da Universidade de Washington, resumem as atividades governamentais nos níveis federal, estadual e local. LaMont Byrd, o Diretor de Saúde e Segurança da International Brotherhood of Teamsters, AFL-CIO, descreve as várias atividades oferecidas aos membros deste sindicato internacional por seu escritório.
Essa divisão de responsabilidades na saúde ocupacional muitas vezes leva à sobreposição e, no caso da remuneração dos trabalhadores, a requisitos e serviços inconsistentes. Essa abordagem pluralista é tanto a força quanto a fraqueza do sistema nos Estados Unidos. Ele promove várias abordagens para problemas, mas pode confundir todos, exceto o usuário mais sofisticado. É um sistema que muitas vezes está em fluxo, com o equilíbrio de poder oscilando entre os principais atores - indústria privada, sindicatos e governos estaduais ou federais.
Agências Governamentais de Saúde Ocupacional nos Estados Unidos
Administração de Segurança e Saúde Ocupacional (OSHA)
Finalidade e organização
A OSHA foi criada para incentivar empregadores e trabalhadores a reduzir os riscos no local de trabalho e a implementar programas eficazes de segurança e saúde. Isso é feito estabelecendo e aplicando padrões, monitorando o desempenho dos programas estaduais da OSHA, exigindo que os empregadores mantenham registros de lesões e doenças relacionadas ao trabalho, fornecendo treinamento de segurança e saúde para empregadores e funcionários e investigando reclamações de trabalhadores que afirmam ter sido discriminados. contra por relatar riscos de segurança ou saúde.
A OSHA é dirigida por um Secretário Adjunto do Trabalho para Segurança e Saúde Ocupacional, que se reporta ao Secretário do Trabalho. A sede da OSHA fica em Washington, DC, com dez escritórios regionais e cerca de 85 escritórios de área. Cerca de metade dos estados administram seus próprios programas estaduais de segurança e saúde, com a OSHA federal responsável pela aplicação em estados sem programas estaduais aprovados. A Lei de Saúde e Segurança Ocupacional também exige que cada agência do governo federal mantenha um programa de segurança e saúde consistente com os padrões da OSHA.
Programa e serviços
Os padrões formam a base do programa de execução da OSHA, estabelecendo os requisitos que os empregadores devem cumprir para estar em conformidade. Os padrões propostos são publicados no Federal Register com oportunidades para comentários e audiências públicas. Os padrões finais também são publicados no Registro Federal e podem ser contestados em um Tribunal de Apelações dos Estados Unidos.
Em áreas onde a OSHA não estabeleceu um padrão, os empregadores são obrigados a seguir a cláusula de dever geral da Lei de Segurança e Saúde Ocupacional, que afirma que cada empregador deve fornecer “um local de trabalho livre de riscos reconhecidos que estão causando ou provavelmente causar a morte ou danos físicos graves aos seus empregados”.
A OSHA tem o direito de entrar no local de trabalho para determinar se um empregador está em conformidade com os requisitos da Lei. A OSHA coloca a mais alta prioridade na investigação de situações de perigo iminente, catástrofes e acidentes fatais, reclamações de funcionários e inspeções programadas em indústrias altamente perigosas.
Se o empregador recusar a entrada, o inspetor pode ser solicitado a obter um mandado de busca de um juiz distrital ou magistrado dos EUA. Tanto os representantes dos trabalhadores quanto dos empregadores têm o direito de acompanhar os inspetores da OSHA em suas visitas às fábricas. O fiscal emite citações e propõe penalidades para as infrações constatadas durante a fiscalização e estabelece prazo para sua correção.
O empregador pode contestar a citação à Comissão de Revisão de Saúde e Segurança Ocupacional, um órgão independente criado para ouvir as contestações às citações da OSHA e propostas de multas. O empregador também pode recorrer de uma decisão desfavorável da Comissão de Revisão a um tribunal federal.
A assistência de consulta está disponível gratuitamente para os empregadores que concordam em corrigir quaisquer perigos graves identificados pelo consultor. Pode ser prestada assistência no desenvolvimento de programas de segurança e saúde e no treinamento de trabalhadores. Esse serviço, voltado para empregadores menores, é amplamente financiado pela OSHA e fornecido por agências governamentais estaduais ou universidades.
A OSHA tem um programa de proteção voluntária (VPP), que isenta os locais de trabalho de inspeções programadas se atenderem a certos critérios e concordarem em desenvolver seus próprios programas abrangentes de segurança e saúde. Esses locais de trabalho devem ter taxas de acidentes abaixo da média e programas de segurança escritos, disponibilizar registros de lesões e exposições à OSHA e notificar os trabalhadores sobre seus direitos.
Recursos
Em 1995, o orçamento da OSHA era de US$ 312 milhões, com cerca de 2,300 funcionários. Esses recursos destinam-se a fornecer cobertura para mais de 90 milhões de trabalhadores nos Estados Unidos.
Programas Estaduais da OSHA
Finalidade e organização
A Lei de Saúde e Segurança Ocupacional de 1970 deu aos governos estaduais a opção de regulamentação da segurança e saúde no trabalho.
Os estados conduzem seus próprios programas para estabelecer e fazer cumprir os padrões de segurança e saúde, submetendo um plano estadual à OSHA para aprovação. O plano estadual detalha como o estado propõe estabelecer e aplicar padrões que sejam “pelo menos tão eficazes” quanto os da OSHA e assumir jurisdição sobre funcionários públicos estaduais, municipais e outros (não federais) que a própria OSHA não cobre. Nesses estados, o governo federal abre mão de responsabilidades regulatórias diretas e, em vez disso, fornece financiamento parcial para os programas estaduais e monitora as atividades estaduais para conformidade com os padrões nacionais.
Programa e serviços
Aproximadamente metade dos estados optou por administrar seus próprios programas. Dois outros estados, Nova York e Connecticut, optaram por manter a jurisdição federal em seus estados, mas acrescentar um sistema estadual de segurança e saúde no local de trabalho que oferece proteção aos funcionários públicos.
Os programas estaduais da OSHA permitem que os estados adaptem recursos e direcionem esforços regulatórios para atender às necessidades especiais em seus estados. Por exemplo, a exploração madeireira é feita de forma diferente no leste e no oeste dos Estados Unidos. A Carolina do Norte, que administra seu próprio programa OSHA, conseguiu direcionar seus regulamentos de extração de madeira, divulgação, treinamento e programas de fiscalização para atender às necessidades de segurança e saúde dos madeireiros naquele estado.
O estado de Washington, que tem uma grande base econômica agrícola, desenvolveu requisitos de segurança agrícola que excedem os mínimos nacionais obrigatórios e traduziu as informações de segurança para o espanhol para atender às necessidades dos trabalhadores agrícolas de língua espanhola.
Além de desenvolver programas que atendam às suas necessidades especiais, os estados podem desenvolver programas e promulgar regulamentos para os quais pode não haver apoio suficiente no nível federal. Califórnia, Utah, Vermont e Washington têm restrições quanto à exposição do ambiente de trabalho à fumaça do tabaco; O estado de Washington e o Oregon exigem que cada empregador desenvolva planos de prevenção de doenças e lesões específicos para o local de trabalho; O padrão de Utah para perfuração de petróleo e gás e fabricação de explosivos excede os padrões federais da OSHA.
Os programas estaduais têm permissão para realizar programas de consulta que fornecem assistência gratuita aos empregadores na identificação e correção de riscos no local de trabalho. Essas consultas, que são feitas apenas a pedido do empregador, são mantidas separadas dos programas de fiscalização.
Recursos
Em 1993, os programas administrados pelo estado tinham um total de cerca de 1,170 agentes de fiscalização, de acordo com a Associação do Plano Estadual de Segurança e Saúde Ocupacional. Além disso, contavam com cerca de 300 consultores de segurança e saúde e cerca de 60 coordenadores de treinamento e educação. A maioria desses programas está nas secretarias estaduais de trabalho.
Administração de Segurança e Saúde de Minas (MSHA)
Finalidade e organização
A Mine Safety and Health Administration (MSHA) estabelece e aplica padrões para reduzir lesões, doenças e mortes em minas e operações de processamento mineral, independentemente do tamanho, número de funcionários ou método de extração. A MSHA é obrigada a inspecionar todas as minas subterrâneas pelo menos quatro vezes por ano e todas as minas de superfície pelo menos duas vezes por ano.
Além dos programas de fiscalização, a Lei de Segurança e Saúde nas Minas exige que a agência estabeleça regulamentos sobre treinamento em segurança e saúde para mineiros, atualize e fortaleça as leis de segurança e saúde nas minas e incentive a participação dos mineiros e seus representantes nas atividades de segurança. A MSHA também trabalha com os operadores de minas para resolver problemas de segurança e saúde por meio de programas de educação e treinamento e desenvolvimento de controles de engenharia para reduzir lesões.
Como a OSHA, a MSHA é dirigida por um Secretário Adjunto do Trabalho. As atividades de segurança e saúde nas minas de carvão são administradas por meio de dez escritórios distritais nas regiões de mineração de carvão. As atividades de segurança e saúde em minas metálicas e não metálicas são administradas por meio de seis escritórios distritais nas áreas de mineração do país.
Vários escritórios de pessoal que auxiliam na administração das responsabilidades da agência estão localizados na sede em Arlington, Virgínia. Estes incluem o Escritório de Padrões, Regulamentos e Variações; o Escritório de Avaliações; a diretoria de Suporte Técnico; e o Escritório de Política do Programa. Além disso, o Educational Policy and Development Office supervisiona o programa de treinamento da agência na National Mine Health and Safety Academy em Beckley, West Virginia, que é a maior instituição do mundo inteiramente dedicada ao treinamento em segurança e saúde nas minas.
Programa e serviços
As mortes e lesões na mineração diminuíram significativamente durante os últimos cem anos. De 1880 a 1910, milhares de mineiros de carvão foram mortos, com 3,242 mortos apenas em 1907. Um grande número de mineiros também foi morto em outros tipos de minas. O número médio de mortes na mineração diminuiu ao longo dos anos para menos de 100 por ano hoje.
A MSHA aplica as disposições da lei de minas que exigem que os operadores de mina tenham um plano de treinamento de segurança e saúde aprovado que forneça 40 horas de treinamento básico para novos mineiros subterrâneos, 24 horas de treinamento para novos mineiros de superfície, 8 horas de treinamento anual de atualização para todos os mineiros e treinamento de tarefas relacionadas à segurança para mineiros designados para novos trabalhos. A National Mine Health and Safety Academy oferece uma ampla variedade de cursos de segurança e saúde. A MSHA oferece programas especiais de treinamento para gerentes e trabalhadores em pequenas operações de mineração. Os materiais de treinamento da MSHA, incluindo fitas de vídeo, filmes, publicações e materiais técnicos estão disponíveis na Academia e nos escritórios distritais.
Recursos
Em 1995, a MSHA tinha um orçamento de cerca de US$ 200 milhões e cerca de 2,500 funcionários. Esses recursos foram responsáveis por garantir a saúde e a segurança de cerca de 113,000 mineradores de carvão e 197,000 mineradores de minas metálicas e não metálicas.
Instituto Nacional de Segurança e Saúde Ocupacional (NIOSH)
Finalidade e organização
O National Institute for Occupational Safety and Health (NIOSH) é a agência federal responsável por conduzir pesquisas sobre lesões e doenças ocupacionais e transmitir os padrões recomendados à OSHA. O NIOSH financia programas de educação para profissionais de segurança e saúde ocupacional por meio de Centros de Recursos Educacionais (ERCs) e projetos de treinamento em universidades nos Estados Unidos. De acordo com a Lei Federal de Saúde e Segurança de Minas de 1977, o NIOSH também realiza pesquisas e avaliações de riscos à saúde e recomenda padrões de saúde de minas para a Administração de Saúde e Segurança de Minas.
O Diretor do NIOSH se reporta ao Diretor dos Centros de Controle e Prevenção de Doenças do Departamento de Saúde e Serviços Humanos. A sede do NIOSH fica em Washington, DC, com escritórios administrativos em Atlanta, Geórgia, e laboratórios em Cincinnati, Ohio, e Morgantown, West Virginia.
Programa e serviços
A pesquisa do NIOSH é conduzida tanto no campo quanto no laboratório. Programas de vigilância identificam a ocorrência de lesões e doenças relacionadas ao trabalho. Isso inclui coleta de dados direcionados a condições específicas, como níveis elevados de chumbo no sangue em adultos ou lesões entre trabalhadores adolescentes. O NIOSH também vincula dados coletados por estados e outras agências federais para tornar cada vez mais viável a obtenção de um quadro nacional dos efeitos dos riscos ocupacionais.
A pesquisa de campo é realizada em locais de trabalho nos Estados Unidos. Estes estudos permitem identificar os perigos, avaliar a extensão das exposições e determinar a eficácia das medidas preventivas. O direito de entrada no local de trabalho é essencial para a capacidade do Instituto de conduzir esta pesquisa. Esta pesquisa de campo resulta em artigos na literatura científica, bem como recomendações para prevenir riscos em locais de trabalho específicos.
Trabalhando com os departamentos estaduais de saúde, o NIOSH investiga fatalidades no local de trabalho por causas específicas, incluindo eletrocussões, quedas, incidentes relacionados a máquinas e acidentes de entrada em espaços confinados. O NIOSH tem um programa especial para ajudar pequenas empresas desenvolvendo tecnologias baratas e eficazes para controlar exposições perigosas na fonte.
O NIOSH realiza pesquisas de laboratório para estudar os riscos no local de trabalho sob condições controladas. Esta pesquisa ajuda o NIOSH a determinar as causas e mecanismos de doenças e lesões no local de trabalho, desenvolvendo ferramentas para medir e monitorar exposições e desenvolver e avaliar tecnologia de controle e equipamentos de proteção individual.
Cerca de 17% do orçamento do NIOSH é dedicado ao financiamento de atividades de serviço. Muitas dessas atividades de serviço também são baseadas em pesquisas, como o programa de avaliação de riscos à saúde. O NIOSH realiza centenas de avaliações de riscos à saúde a cada ano, quando solicitado por empregadores, trabalhadores ou agências federais e estaduais. Depois de avaliar o local de trabalho, o NIOSH fornece aos trabalhadores e empregadores recomendações para reduzir as exposições.
O NIOSH também responde a solicitações de informações por meio de um número de telefone gratuito. Por meio desse número, os chamadores podem obter informações sobre segurança e saúde ocupacional, solicitar uma avaliação de riscos à saúde ou obter uma publicação do NIOSH. A página inicial do NIOSH na World Wide Web também é uma boa fonte de informações sobre o NIOSH.
O NIOSH mantém vários bancos de dados, incluindo o NIOSHTIC, um banco de dados bibliográfico de literatura de segurança e saúde ocupacional, e o Registro de Efeitos Tóxicos de Substâncias Químicas (RTECS), que é um compêndio de dados toxicológicos extraídos da literatura científica que cumpre o mandato do NIOSH para “listar todas as substâncias tóxicas conhecidas e concentrações nas quais a toxicidade é conhecida”.
O NIOSH também testa os respiradores e certifica que eles atendem aos padrões nacionais estabelecidos. Isso auxilia os empregadores e trabalhadores na escolha do respirador mais adequado para ambientes perigosos específicos.
O NIOSH financia programas em universidades nos Estados Unidos para treinar médicos de medicina ocupacional, enfermeiras de saúde ocupacional, higienistas industriais e profissionais de segurança. O NIOSH também financia programas para introduzir segurança e saúde em escolas de negócios, engenharia e vocacional. Esses programas, que são ERCs multidisciplinares ou bolsas de treinamento de projeto de disciplina única, deram uma contribuição significativa para o desenvolvimento da saúde ocupacional como disciplina e para atender à necessidade de profissionais qualificados de segurança e saúde.
Recursos
O NIOSH tinha cerca de 900 funcionários e um orçamento de US$ 133 milhões em 1995. O NIOSH é a única agência federal com responsabilidade estatutária de conduzir pesquisas sobre segurança e saúde ocupacional e treinamento profissional.
O futuro dos programas de segurança e saúde ocupacional
O futuro desses programas federais de segurança e saúde ocupacional nos Estados Unidos é muito duvidoso no clima anti-regulatório da década de 1990. Continua a haver propostas sérias do Congresso que mudariam drasticamente a forma como esses programas operam.
Uma proposta exigiria que as agências reguladoras se concentrassem mais na educação e na consulta e menos no estabelecimento e aplicação de padrões. Outro estabeleceria requisitos para análises complexas de custo-benefício que deveriam ser conduzidas antes que os padrões pudessem ser estabelecidos. O NIOSH foi ameaçado de abolição ou fusão com o OSHA. E todas essas agências foram alvo de reduções orçamentárias.
Se aprovadas, essas propostas diminuiriam muito o papel federal na condução de pesquisas e na definição e aplicação de padrões uniformes de segurança e saúde ocupacional em todos os Estados Unidos.
Serviços Corporativos de Saúde Ocupacional nos Estados Unidos: Serviços Prestados Internamente
Os programas médicos industriais variam em conteúdo e estrutura. É uma concepção comum que os programas médicos industriais são apoiados apenas por grandes corporações e são abrangentes o suficiente para avaliar todos os trabalhadores para todos os possíveis efeitos adversos. No entanto, os programas implementados pelas indústrias variam consideravelmente em seu escopo. Alguns programas oferecem apenas triagem pré-colocação, enquanto outros oferecem vigilância médica total, promoção da saúde e outros serviços especiais. Além disso, as estruturas dos programas diferem entre si, assim como os integrantes das equipes de segurança e saúde. Alguns programas contratam um médico externo para realizar serviços médicos, enquanto outros têm uma unidade de saúde no local composta por médicos e pessoal de enfermagem e apoiada por uma equipe de higienistas industriais, engenheiros, toxicologistas e epidemiologistas. As atribuições e responsabilidades desses membros da equipe de segurança e saúde variam de acordo com o setor e o risco envolvido.
Motivação para Programas Médicos Industriais
O acompanhamento médico dos trabalhadores é motivado por múltiplos fatores. Em primeiro lugar, existe a preocupação com a segurança e saúde geral do empregado. Em segundo lugar, um benefício monetário resulta de um esforço de vigilância por meio do aumento da produtividade do funcionário e redução dos custos de assistência médica. Em terceiro lugar, a conformidade com a Lei de Saúde e Segurança Ocupacional (OSHA), com os requisitos de igualdade de oportunidades de emprego (EEO), a Lei dos Americanos com Deficiências (ADA) e outras diretrizes estatutárias é obrigatória. Finalmente, há o espectro de litígios civis e criminais se programas adequados não forem estabelecidos ou forem considerados inadequados (McCunney 1995; Bunn 1985).
Tipos de serviços e programas de saúde ocupacional
Os serviços de saúde ocupacional são determinados por meio de uma avaliação de necessidades. Os fatores que afetam o tipo de serviço de saúde ocupacional a ser utilizado incluem os riscos potenciais das operações normais, a demografia da força de trabalho e o interesse da administração na saúde ocupacional. Os serviços de saúde dependem do tipo de indústria, dos riscos físicos, químicos ou biológicos presentes e dos métodos usados para prevenir a exposição, bem como dos padrões, regulamentos e decisões do governo e da indústria.
Tarefas importantes dos serviços gerais de saúde incluem o seguinte:
- avaliação da capacidade dos funcionários de desempenhar suas funções de maneira segura (por meio de avaliações pré-colocação)
- reconhecimento dos primeiros sintomas e sinais de efeitos na saúde relacionados ao trabalho e intervenção apropriada (exames de vigilância médica podem revelá-los)
- prestação de tratamento e reabilitação para lesões e doenças ocupacionais e distúrbios não ocupacionais que afetam o desempenho no trabalho (lesões relacionadas ao trabalho)
- promoção e manutenção da saúde dos colaboradores (bem-estar)
- avaliação da capacidade de trabalho de uma pessoa à luz de um distúrbio médico crônico (um exame médico independente é necessário em tal caso)
- supervisão de políticas e programas relacionados à saúde e segurança no local de trabalho.
Localização das Instalações de Serviços de Saúde
Instalações no local
Atualmente, a prestação de serviços de saúde ocupacional é cada vez mais fornecida por prestadores de serviços e instalações médicas locais. No entanto, os serviços no local formados pelos empregadores eram a abordagem tradicional adotada pela indústria. Em ambientes com um número substancial de funcionários ou certos riscos à saúde, os serviços no local são econômicos e fornecem serviços de alta qualidade. A extensão desses programas varia consideravelmente, variando de suporte de enfermagem em meio período a instalações médicas com equipe completa e médicos em período integral.
A necessidade de serviço médico no local geralmente é determinada pela natureza dos negócios da empresa e pelos riscos potenciais à saúde presentes no local de trabalho. Por exemplo, uma empresa que usa benzeno como matéria-prima ou ingrediente em seu processo de fabricação provavelmente precisará de um programa de vigilância médica. Além disso, muitos outros produtos químicos manuseados ou produzidos pela mesma planta podem ser tóxicos. Nessas circunstâncias, pode ser economicamente viável, bem como clinicamente aconselhável, fornecer serviços médicos no local. Alguns serviços no local fornecem apoio de enfermagem ocupacional durante o horário de trabalho diurno e também podem cobrir o segundo e terceiro turnos ou fins de semana.
Os serviços presenciais devem ser realizados em áreas da planta compatíveis com a prática da medicina. A instalação médica deve estar localizada centralmente para ser acessível a todos os funcionários. As necessidades de aquecimento e resfriamento devem ser consideradas para permitir o uso mais econômico da instalação. Uma regra prática que tem sido usada na alocação de espaço para uma unidade médica interna é de um metro quadrado por funcionário para unidades que atendem até 1,000 funcionários; este número provavelmente deve incluir um mínimo de 300 pés quadrados. O custo do espaço e várias considerações de projeto relevantes foram descritos por especialistas (McCunney 1995; Felton 1976).
Para algumas instalações de fabricação localizadas em áreas rurais ou remotas, os serviços podem ser prestados de forma útil em uma van móvel. Se tal instalação for disponibilizada, as seguintes recomendações podem ser feitas:
- A assistência deve ser prestada às empresas cujos serviços médicos internos não estejam totalmente equipados para atender programas de vigilância médica que exijam o uso de equipamentos especiais, como audiômetros, espirômetros ou aparelhos de raio-x.
- Programas de vigilância médica devem ser disponibilizados em áreas geográficas remotas, especialmente para garantir uniformidade nos dados coletados para estudos epidemiológicos. Por exemplo, para aumentar a precisão científica de um estudo de distúrbios pulmonares ocupacionais, um espirômetro semelhante deve ser usado e a preparação de radiografias torácicas deve ser realizada de acordo com os padrões internacionais apropriados, como os da Organização Internacional do Trabalho (OIT).
- Os dados de diferentes sites devem ser coordenados para entrada em um programa de software de computador.
Uma empresa que depende de um serviço de van móvel, no entanto, ainda exigirá um médico para realizar exames pré-colocação e garantir a qualidade dos serviços prestados pela empresa de van móvel.
Serviços mais comumente executados nas instalações internas
Uma avaliação no local é essencial para determinar o tipo de serviços de saúde apropriados para uma instalação. Os serviços mais comuns prestados no ambiente de saúde ocupacional são avaliações pré-colocação, avaliação de lesões ou doenças relacionadas ao trabalho e exames de vigilância médica.
Avaliações pré-colocação
O exame de pré-colocação é realizado depois que uma pessoa recebe uma oferta condicional de emprego. A ADA usa pré-emprego para significar que a pessoa será contratada se passar no exame físico.
O exame de pré-colocação deve ser realizado com atenção às obrigações do cargo, incluindo requisitos físicos e cognitivos (para sensibilidade de segurança) e exposição potencial a materiais perigosos. O conteúdo do exame depende do trabalho e da avaliação do local de trabalho. Por exemplo, trabalhos que exigem o uso de equipamento de proteção individual, como respirador, geralmente incluem um estudo de função pulmonar (teste de respiração) como parte do exame de pré-colocação. Aqueles envolvidos nas atividades do Departamento de Transportes dos EUA (DOT) geralmente requerem testes urinários de drogas. Para evitar erros no conteúdo ou no contexto do exame, é aconselhável desenvolver protocolos padrão com os quais a empresa e o médico examinador concordem.
Após o exame, o médico fornece um opinião escrita sobre a aptidão da pessoa para realizar o trabalho sem risco à saúde ou segurança para si ou para os outros. Em circunstâncias normais, as informações médicas não devem ser divulgadas neste formulário, apenas a adequação ao dever. Esta forma de comunicação pode ser um formulário padrão que deve ser colocado no arquivo do funcionário. Registros médicos específicos, no entanto, permanecem na unidade de saúde e são mantidos apenas por um médico ou enfermeiro.
Lesões e doenças relacionadas ao trabalho
Atendimento médico imediato e de qualidade é essencial para o funcionário que sofre uma lesão ou doença ocupacional relacionada ao trabalho. A unidade médica ou médico contratado deve tratar os funcionários feridos no trabalho ou que apresentam sintomas relacionados ao trabalho. O serviço médico da empresa tem um papel importante a desempenhar na gestão dos custos com acidentes de trabalho, especialmente na realização de avaliações de regresso ao trabalho após ausência por doença ou lesão. Uma das principais funções do profissional médico é a coordenação dos serviços de reabilitação de tais ausentes para garantir um retorno tranquilo ao trabalho. Os programas de reabilitação mais eficazes utilizam tarefas modificadas ou atribuições alternativas.
Uma tarefa importante do consultor médico da empresa é determinar a relação entre a exposição a agentes perigosos e doenças, lesões ou deficiências. Em alguns estados, o funcionário pode escolher seu médico assistente, enquanto em outros estados o empregador pode direcionar ou pelo menos sugerir a avaliação por um médico ou estabelecimento de saúde específico. O empregador geralmente tem o direito de indicar um médico para realizar um exame de “segunda opinião”, especialmente no contexto de uma recuperação prolongada ou distúrbio médico grave.
A enfermeira ou o médico aconselha a administração sobre o registro de lesões e doenças ocupacionais de acordo com os requisitos de manutenção de registros da OSHA e precisa estar familiarizado com as diretrizes da OSHA e do Bureau of Labor Statistics (BLS). A administração deve garantir que o prestador de cuidados de saúde esteja totalmente familiarizado com essas diretrizes.
Exames de vigilância médica
Os exames de vigilância médica são exigidos por alguns padrões da OSHA para exposição a algumas substâncias (amianto, chumbo e assim por diante) e são recomendados como estando de acordo com as boas práticas médicas para exposição a outros, como solventes, metais e poeiras como a sílica. Os empregadores devem disponibilizar esses exames, quando exigidos pelos padrões da OSHA, sem nenhum custo para os funcionários. Embora o empregado possa se recusar a participar de um exame, o empregador pode especificar que o exame é uma condição de emprego.
O objetivo da vigilância médica é prevenir doenças relacionadas ao trabalho por meio do reconhecimento precoce de problemas, como exames laboratoriais anormais que podem estar associados aos estágios iniciais de uma doença. O funcionário é então reavaliado em intervalos subsequentes. A consistência no acompanhamento médico das anormalidades descobertas durante os exames de vigilância médica é essencial. Embora a gerência deva ser informada sobre quaisquer distúrbios médicos relacionados ao trabalho, as condições médicas não decorrentes do local de trabalho devem permanecer confidenciais e ser tratadas pelo médico de família. Em todos os casos, os funcionários devem ser informados de seus resultados (McCunney 1995; Bunn 1985, 1995; Felton 1976).
Consulta de Gestão
Embora o médico e a enfermeira de saúde ocupacional sejam mais prontamente reconhecidos por suas habilidades médicas práticas, eles também podem oferecer conselhos médicos significativos para qualquer empresa. O profissional de saúde pode desenvolver procedimentos e práticas para programas médicos, incluindo promoção da saúde, detecção e treinamento de abuso de substâncias e manutenção de registros médicos.
Para instalações com um programa médico interno, é necessária uma política para o gerenciamento de manuseio de resíduos médicos e atividades relacionadas, de acordo com o padrão de patógenos transmitidos pelo sangue da OSHA. O treinamento em relação a certos padrões da OSHA, como o Padrão de Comunicação de Perigos, o Padrão da OSHA sobre Acesso à Exposição e Registros Médicos e os requisitos de manutenção de registros da OSHA, é um ingrediente essencial para um programa bem gerenciado.
Os procedimentos de resposta a emergências devem ser desenvolvidos para qualquer instalação que esteja em maior risco de desastre natural ou que manuseie, use ou fabrique materiais potencialmente perigosos, de acordo com a Emenda de Reautorização do Superfund Act (SARA). Os princípios de resposta a emergências médicas e gerenciamento de desastres devem, com a assistência do médico da empresa, ser incorporados a qualquer plano de resposta a emergências do local. Como os procedimentos de emergência variam dependendo do risco, o médico e a enfermeira devem estar preparados para lidar com riscos físicos, como os que ocorrem em um acidente de radiação, e riscos químicos.
Promoção de saúde
Programas de promoção da saúde e bem-estar para educar as pessoas sobre os efeitos adversos à saúde de certos estilos de vida (como tabagismo, má alimentação e falta de exercícios) estão se tornando mais comuns na indústria. Embora não sejam essenciais para um programa de saúde ocupacional, esses serviços podem ser valiosos para os funcionários.
A incorporação de planos de bem-estar e promoção da saúde no programa médico é recomendada sempre que possível. Os objetivos desse programa são uma força de trabalho produtiva e preocupada com a saúde. Os custos com saúde podem ser reduzidos como resultado de iniciativas de promoção da saúde.
Programas de Detecção de Abuso de Substâncias
Nos últimos anos, especialmente desde a decisão do Departamento de Transportes (DOT) dos EUA sobre testes de drogas (1988), muitas organizações desenvolveram programas de testes de drogas. Nas indústrias químicas e de outras manufaturas, o tipo mais comum de teste urinário de drogas é realizado na avaliação pré-colocação. As decisões do DOT sobre testes de drogas para caminhões interestaduais, operações de transmissão de gás (oleodutos) e indústrias ferroviárias, guarda costeira e aviação são consideravelmente mais amplas e incluem testes periódicos “por justa causa”, isto é, por motivos de suspeita de abuso de substâncias. Os médicos estão envolvidos em programas de triagem de drogas, revisando os resultados para garantir que outras razões além do uso de drogas ilícitas sejam eliminadas para indivíduos com testes positivos. Eles devem garantir a integridade do processo de teste e confirmar qualquer teste positivo com o funcionário antes de liberar os resultados para a administração. Um programa de assistência ao funcionário e uma política uniforme da empresa são essenciais.
Registros médicos
Os registros médicos são documentos confidenciais que devem ser mantidos por um médico ou enfermeiro do trabalho e armazenados de forma a proteger sua confidencialidade. Alguns registros, como uma carta indicando a aptidão de uma pessoa para o uso do respirador, devem ser mantidos no local em caso de auditoria regulatória. Resultados de testes médicos específicos, no entanto, devem ser excluídos de tais arquivos. O acesso a tais registros deve ser limitado ao profissional de saúde, ao funcionário e a outras pessoas designadas pelo funcionário. Em alguns casos, como a apresentação de uma reivindicação de indenização trabalhista, a confidencialidade é dispensada. O padrão OSHA Access to Employee Exposure and Medical Records (29 CFR 1910.120) exige que os funcionários sejam informados anualmente sobre seu direito de acesso a seus registros médicos e a localização de tais registros.
A confidencialidade dos registros médicos deve ser preservada de acordo com as diretrizes legais, éticas e regulamentares. Os funcionários devem ser informados quando as informações médicas forem divulgadas à gerência. Idealmente, um funcionário deverá assinar um formulário médico que autorize a liberação de certas informações médicas, incluindo exames laboratoriais ou material de diagnóstico.
O primeiro item do Colégio Americano de Medicina Ocupacional e Ambiental Código de Ética exige que “os médicos devam dar a mais alta prioridade à saúde e à segurança dos indivíduos, tanto no local de trabalho quanto no meio ambiente”. Na prática da medicina ocupacional, tanto o empregador quanto o empregado se beneficiam se os médicos forem imparciais e objetivos e aplicarem princípios médicos, científicos e humanitários sólidos.
Programas Internacionais
Na medicina ocupacional e ambiental internacional, os médicos que trabalham para as indústrias dos EUA terão não apenas as responsabilidades tradicionais dos médicos ocupacionais e ambientais, mas também terão responsabilidades significativas de gerenciamento clínico. A responsabilidade do departamento médico incluirá o atendimento clínico dos funcionários e comumente dos cônjuges e filhos dos funcionários. Os empregados, a família alargada e a comunidade são muitas vezes incluídos nas responsabilidades clínicas. Além disso, o médico do trabalho também terá responsabilidades por programas ocupacionais relacionados a exposições e riscos no local de trabalho. Programas de vigilância médica, bem como exames pré-emprego e periódicos são componentes críticos do programa.
A elaboração de programas apropriados de promoção e prevenção da saúde também é uma grande responsabilidade. Na arena internacional, esses programas de prevenção incluirão questões além das questões de estilo de vida comumente consideradas nos Estados Unidos ou na Europa Ocidental. As doenças infecciosas requerem uma abordagem sistemática à vacinação e quimioprofilaxia necessárias. Os programas educacionais para prevenção devem incluir atenção aos patógenos transmitidos por alimentos, água e sangue e ao saneamento geral. Programas de prevenção de acidentes devem ser considerados devido ao alto risco de mortes relacionadas ao trânsito em muitos países em desenvolvimento. Questões especiais, como evacuação e atendimento de emergência, devem receber um exame minucioso e programas apropriados implementados. A exposição ambiental a perigos químicos, biológicos e físicos costuma aumentar nos países em desenvolvimento. Os programas de prevenção ambiental são baseados em planos de educação em várias etapas com testes biológicos indicados. Os programas clínicos a desenvolver internacionalmente podem incluir gestão de internamento, ambulatório, emergência e cuidados intensivos de expatriados e colaboradores nacionais.
Um programa auxiliar para médicos do trabalho internacionais é a medicina do viajante. A segurança de viajantes rotativos de curta duração ou residentes estrangeiros requer um conhecimento especial das vacinas indicadas e outras medidas preventivas em nível global. Além das vacinas recomendadas, é imprescindível o conhecimento dos requisitos médicos para vistos. Muitos países exigem testes sorológicos ou radiografias de tórax, e alguns países podem levar em consideração qualquer condição médica significativa na decisão de emitir um visto de trabalho ou como requisito de residência.
A assistência aos funcionários e os programas marítimos e de aviação também são comumente incluídos nas responsabilidades do médico do trabalho internacional. O planejamento de emergência e o fornecimento de medicamentos apropriados e treinamento em seu uso são questões desafiadoras para embarcações marítimas e aéreas. O apoio psicológico de funcionários expatriados e nacionais é frequentemente desejável e/ou necessário. Os programas de assistência ao empregado podem ser estendidos aos expatriados e um suporte especial dado aos familiares. Os programas de drogas e álcool devem ser considerados dentro do contexto social do país em questão (Bunn 1995).
Conclusão
Em conclusão, o escopo e a organização dos programas corporativos de saúde ocupacional podem variar amplamente. No entanto, se discutidos e implementados adequadamente, esses programas são econômicos, protegem a empresa de responsabilidades legais e promovem a saúde ocupacional e geral da força de trabalho.
Contrato de serviços de saúde ocupacional nos Estados Unidos
Configuração
Os empregadores nos Estados Unidos há muito fornecem assistência médica para trabalhadores feridos por meio do uso de médicos particulares, clínicas, instalações de atendimento imediato e departamentos de emergência hospitalar. Esse atendimento, em sua maioria, tem sido episódico e raramente coordenado, pois somente as grandes corporações poderiam fornecer serviços internos de saúde ocupacional.
Uma pesquisa recente com 22,457 empresas com menos de 5,000 funcionários em uma área suburbana de Chicago constatou que 93% tinham menos de 50 funcionários e apenas 1% empregava mais de 250 funcionários. Desse grupo, 52% utilizavam um provedor específico para seus acidentes de trabalho, 24% não utilizavam um provedor específico e outros 24% permitiam que o empregado procurasse seu próprio provedor. Apenas 1% das empresas utilizava um diretor médico para prestar atendimento. Essas empresas representam 99% de todos os empregadores na área pesquisada, representando mais de 524,000 funcionários (Sistemas Nacionais de Saúde 1992).
Desde a aprovação da lei que criou a Administração de Segurança e Saúde Ocupacional em 1970, e com as mudanças concomitantes no financiamento dos cuidados de saúde que ocorreram desde então, o foco e as prioridades dos cuidados mudaram. Os custos de seguro para acidentes de trabalho e cuidados de saúde em grupo aumentaram de 14 para 26% anualmente de 1988 a 1991 (BNA 1991). Em 1990, os custos de assistência médica representaram a maior parte dos $ 53 bilhões gastos nos Estados Unidos para benefícios de compensação de trabalhadores e, em 1995, os benefícios médicos devem atingir 50% de um preço total de $ 100 bilhões para compensação de trabalhadores custos (Resnick 1992).
Os custos do prêmio variam de acordo com o estado devido a diferentes regulamentos de compensação dos trabalhadores. o Carta de Kiplinger Washington de 9 de setembro de 1994 afirma: “Em Montana, os empreiteiros pagam uma média de $ 35.29 em seguro de compensação para cada $ 100 de folha de pagamento. Na Flórida, custa US$ 21.99. Illinois, US$ 19.48. A mesma cobertura custa US$ 5.55 em Indiana ou US$ 9.55 na Carolina do Sul.” Como a necessidade de cuidados econômicos de compensação dos trabalhadores evoluiu, os empregadores estão exigindo mais assistência de seus prestadores de cuidados de saúde.
A maior parte desses cuidados médicos é prestada por instalações médicas de propriedade independente. Os empregadores podem contratar esse atendimento, desenvolver um relacionamento com um provedor ou garanti-lo conforme a necessidade. A maior parte dos cuidados é prestada com base no pagamento por serviço, com o início da captação e da contratação direta emergindo na segunda metade da década de 1990.
Tipos de serviços
Os empregadores exigem universalmente que os serviços de saúde ocupacional incluam tratamento agudo de lesões e doenças, como entorses, distensões, lesões nas costas e nos olhos e lacerações. Estes constituem a maioria dos casos agudos vistos em um programa de saúde ocupacional.
Frequentemente, exames são solicitados antes da colocação ou depois de uma oferta de emprego, para determinar a capacidade dos possíveis funcionários de executar com segurança o trabalho necessário sem causar danos a si mesmos ou a outras pessoas. Esses exames devem ser avaliados de forma consistente com a lei dos EUA, conforme consagrado na Lei dos Americanos Portadores de Deficiência. Esta lei proíbe a discriminação na contratação com base em uma deficiência que não impeça um indivíduo de desempenhar as funções essenciais do trabalho em perspectiva. Espera-se ainda que o empregador faça uma “adaptação razoável” a um funcionário deficiente (EEOC e Departamento de Justiça 1991).
Embora exigido por lei apenas para certas categorias de trabalho, o teste de abuso de substâncias para drogas e/ou álcool agora é realizado por 98% das empresas da Fortune 200 nos Estados Unidos. Esses testes podem incluir medições de urina, sangue e respiração para níveis de drogas ilícitas ou álcool (BNA 1994).
Além disso, um empregador pode exigir serviços especializados, como testes de vigilância médica exigidos pela OSHA – por exemplo, exames de condicionamento do respirador, com base na capacidade física e na função pulmonar do trabalhador, avaliando a capacidade do trabalhador de usar um respirador com segurança; exames de amianto e outros testes de exposição química, adaptados para avaliar o estado de saúde de um indivíduo com relação à possível exposição e efeitos de longo prazo de um determinado agente na saúde geral da pessoa.
Para avaliar o estado de saúde dos funcionários-chave, algumas empresas contratam exames físicos para seus executivos. Esses exames são geralmente de natureza preventiva e oferecem uma extensa avaliação de saúde, incluindo testes laboratoriais, raios-x, teste de estresse cardíaco, triagem de câncer e aconselhamento sobre estilo de vida. A frequência desses exames geralmente é baseada na idade e não no tipo de trabalho.
Exames periódicos de condicionamento físico são frequentemente contratados pelos municípios para avaliar o estado de saúde de bombeiros e policiais, que geralmente são testados para medir sua capacidade física para lidar com situações fisicamente estressantes e para determinar se ocorreram exposições no local de trabalho.
Um empregador também pode contratar serviços de reabilitação, incluindo fisioterapia, endurecimento do trabalho, avaliações ergonômicas no local de trabalho, bem como terapias vocacionais e ocupacionais.
Mais recentemente, como um benefício para os funcionários e em um esforço para diminuir os custos com assistência médica, os empregadores estão contratando programas de bem-estar. Essas triagens e programas educacionais orientados para a prevenção buscam avaliar a saúde para que intervenções apropriadas possam ser oferecidas para alterar estilos de vida que contribuem para a doença. Os programas incluem triagem de colesterol, avaliações de risco à saúde, cessação do tabagismo, controle do estresse e educação nutricional.
Programas estão sendo desenvolvidos em todas as áreas da saúde para atender às necessidades dos colaboradores. O programa de assistência ao funcionário (EAP) é outro programa recente desenvolvido para fornecer serviços de aconselhamento e encaminhamento a funcionários com abuso de substâncias, problemas emocionais, familiares e/ou financeiros que os empregadores determinaram ter um efeito na capacidade produtiva do funcionário.
Um serviço relativamente novo para a saúde ocupacional é o gerenciamento de casos. Este serviço, normalmente prestado por enfermeiros ou pessoal de escritório supervisionado por enfermeiros, reduziu eficazmente os custos ao mesmo tempo que assegura cuidados de qualidade adequados ao trabalhador acidentado. As companhias de seguros há muito fornecem gerenciamento de custos de sinistros (os dólares gastos em casos de compensação dos trabalhadores) no momento em que o trabalhador ferido fica afastado do trabalho por um período de tempo especificado ou quando um determinado valor em dólares é atingido. O gerenciamento de caso é um processo mais proativo e simultâneo que pode ser aplicado desde o primeiro dia da lesão. Os gerentes de caso direcionam o paciente para o nível de cuidado adequado, interagem com o médico assistente para determinar quais tipos de trabalho modificado o paciente é clinicamente capaz de realizar e trabalham com o empregador para garantir que o paciente esteja realizando um trabalho que não piore o quadro clínico. ferimentos. O foco do gerente de caso é retornar o funcionário a um mínimo de serviço modificado o mais rápido possível, bem como identificar médicos de boa qualidade cujos resultados melhor beneficiem o paciente.
Os Provedores
Os serviços estão disponíveis através de uma variedade de provedores com diferentes graus de especialização. O consultório médico particular pode oferecer exames pré-colocação e testes de abuso de substâncias, bem como acompanhamento de lesões agudas. O consultório médico geralmente exige agendamento e tem horário de atendimento limitado. Se houver recursos, o médico particular também pode oferecer exames executivos ou pode encaminhar o paciente a um hospital próximo para exames laboratoriais, de raio-x e de estresse.
A clínica industrial geralmente oferece cuidados agudos de lesões (incluindo cuidados de acompanhamento), exames pré-colocação e testes de abuso de substâncias. Eles geralmente têm recursos de raio-x e laboratório e podem ter médicos com experiência em avaliar o local de trabalho. Novamente, suas horas são geralmente limitadas ao horário comercial, de modo que os empregadores com operações de segundo e terceiro turnos podem precisar utilizar um departamento de emergência durante a noite e fins de semana. A clínica industrial raramente atende o paciente particular e geralmente é vista como o “médico da empresa”, uma vez que os arranjos são geralmente feitos para cobrar diretamente do empregador ou da seguradora da empresa.
As instalações de cuidados imediatos são outro local de entrega alternativo. Essas instalações são provedores de atendimento médico geral e não exigem agendamento. Essas instalações geralmente são equipadas com recursos de raio-x e laboratoriais e médicos com experiência em medicina de emergência, medicina interna ou prática familiar. O tipo de cliente varia desde o paciente pediátrico até o adulto com dor de garganta. Além do tratamento de lesões agudas e acompanhamento menor de funcionários feridos, essas instalações podem realizar exames físicos pré-colocação e testes de abuso de substâncias. As instalações que desenvolveram um componente de saúde ocupacional geralmente fornecem exames periódicos e exames exigidos pela OSHA e podem ter relações contratuais com fornecedores adicionais para serviços que eles próprios não oferecem.
A sala de emergência do hospital é muitas vezes o local de escolha para o tratamento de lesões agudas e geralmente tem sido capaz de fazer pouco mais em termos de serviços de saúde ocupacional. Isso tem acontecido, embora o hospital tenha recursos para fornecer a maioria dos serviços necessários, exceto aqueles oferecidos por médicos com experiência em medicina do trabalho. No entanto, um departamento de emergência por si só carece do atendimento gerenciado e da experiência de retorno ao trabalho que agora é exigida pela indústria.
Programas hospitalares
As administrações hospitalares tornaram-se conscientes de que não apenas têm os recursos e a tecnologia disponíveis, mas também que a compensação dos trabalhadores foi um dos últimos programas de “seguro” que pagariam taxas pelo serviço, aumentando assim as receitas prejudicadas pelo desconto de acordos feitos com o seguro de assistência gerenciada. empresas como HMOs e PPOs. Essas empresas de assistência gerenciada, bem como os programas Medicare e Medicaid financiados pelo governo federal e estadual para assistência médica geral, exigiram estadias mais curtas e impuseram um sistema de pagamento baseado em “agrupamento relacionado ao diagnóstico” (DRG). Esses esquemas forçaram os hospitais a reduzir custos, buscando uma melhor coordenação dos cuidados e novos produtos geradores de receita. Surgiram temores de que os custos seriam transferidos dos cuidados gerenciados de saúde em grupo para a compensação dos trabalhadores; em muitos casos, esses temores eram bem fundamentados, com custos para tratar uma lesão nas costas sob a compensação dos trabalhadores duas a três vezes o custo dos planos de saúde em grupo. Um estudo do Departamento de Trabalho e Indústria de Minnesota de 1990 relatou que os custos de tratamento para entorses e distensões foram 1.95 vezes maiores, e aqueles para lesões nas costas 2.3 vezes maiores, sob a remuneração dos trabalhadores do que sob planos de seguro de saúde em grupo (Zaldman 1990).
Vários modelos diferentes de parto hospitalar evoluíram. Estes incluem a clínica de propriedade do hospital (no campus ou fora), o departamento de emergência, o “rápido” (departamento de emergência não aguda) e serviços de saúde ocupacional gerenciados administrativamente. A American Hospital Association relatou que a Ryan Associates e a Occupational Health Research estudaram 119 programas de saúde ocupacional nos Estados Unidos (Newkirk 1993). Eles descobriram que:
- 25.2% eram baseados no departamento de emergência do hospital
- 24.4% eram baseados em departamentos não emergenciais do hospital
- 28.6% eram clínicas autônomas de hospitais
- 10.9% eram clínicas autônomas de propriedade independente
- 10.9% eram outros tipos de programas.
Todos esses programas avaliavam os custos com base em taxa por serviço e ofereciam uma variedade de serviços que, além do tratamento de trabalhadores gravemente feridos, incluíam exames pré-colocação, testes de drogas e álcool, reabilitação, consultoria no local de trabalho, requisitos exigidos pela OSHA vigilância médica, exames físicos executivos e programas de bem-estar. Além disso, alguns ofereciam programas de assistência aos funcionários, enfermagem no local, RCP, primeiros socorros e gerenciamento de casos.
Hoje em dia, com mais frequência, os programas hospitalares de saúde ocupacional estão adicionando um modelo de enfermagem de gerenciamento de casos. Dentro de tal modelo incorporando gestão médica integrada, os custos totais de compensação dos trabalhadores podem ser reduzidos em 50%, o que é um incentivo significativo para o empregador utilizar provedores que ofereçam este serviço (Tweed 1994). Estas reduções de custos são geradas por um forte foco na necessidade de retorno precoce ao trabalho e de consulta sobre programas de trabalho modificados. As enfermeiras trabalham com os especialistas para ajudar a definir o trabalho clinicamente aceitável que um funcionário ferido pode realizar com segurança e com restrições.
Na maioria dos estados, os trabalhadores norte-americanos recebem dois terços de seus salários enquanto recebem compensação temporária de trabalhadores por invalidez total. Quando voltam ao trabalho modificado, continuam a prestar um serviço aos seus empregadores e mantêm a sua auto-estima através do trabalho. Os trabalhadores que estiveram afastados do trabalho por seis semanas ou mais frequentemente nunca retornam ao seu pleno emprego e muitas vezes são forçados a realizar trabalhos com salários mais baixos e menos qualificados.
O objetivo final de um programa de saúde ocupacional baseado em hospital é permitir que os pacientes tenham acesso ao hospital para tratamento de acidentes de trabalho e continuem com o hospital como seu principal provedor de todos os serviços de saúde. À medida que os Estados Unidos se movem para um sistema de saúde capitado, o número de vidas cobertas que um hospital atende torna-se o principal indicador de sucesso.
Sob esta forma capitada de financiamento de cuidados de saúde, os empregadores pagam uma taxa per capita aos provedores de todos os serviços de saúde que seus empregados e seus dependentes possam precisar. Se os indivíduos cobertos por esse plano permanecerem saudáveis, o provedor poderá lucrar. Se as vidas cobertas forem grandes usuárias de serviços, o provedor pode não obter receita suficiente dos prêmios para cobrir os custos dos cuidados e, portanto, pode perder dinheiro. Vários estados nos Estados Unidos estão adotando a capitação para seguro de saúde em grupo e alguns estão testando cobertura 24 horas para todos os cuidados de saúde, incluindo benefícios médicos de compensação de trabalhadores. Os hospitais não julgarão mais o sucesso com base no censo de pacientes, mas com base na proporção de vidas cobertas em relação aos custos.
Programas abrangentes de saúde ocupacional baseados em hospitais são projetados para preencher a necessidade de um programa abrangente de medicina ocupacional de alta qualidade para a comunidade industrial e corporativa. O projeto baseia-se na premissa de que o tratamento de lesões e os exames médicos pré-colocação são importantes, mas sozinhos não constituem um programa de medicina ocupacional. Um hospital que atende muitas empresas pode pagar um médico de medicina ocupacional para supervisionar os serviços médicos e, portanto, um foco ocupacional mais amplo pode ser obtido, permitindo consultas de toxicologia, avaliações no local de trabalho e exames exigidos pela OSHA para contaminantes como amianto ou chumbo e para equipamentos como respiradores, além dos serviços habituais de tratamento de acidentes de trabalho, exames físicos e triagem de drogas. Os hospitais também têm os recursos necessários para fornecer um banco de dados computadorizado e um sistema de gerenciamento de casos.
Ao fornecer aos empregadores um único centro de serviço completo para as necessidades de saúde de seus funcionários, o programa de saúde ocupacional pode garantir melhor que o funcionário receba cuidados de saúde compassivos e de qualidade no ambiente mais apropriado, ao mesmo tempo em que reduz os custos para o empregador. Os provedores de saúde ocupacional podem monitorar as tendências dentro de uma empresa ou setor e fazer recomendações para reduzir os acidentes de trabalho e melhorar a segurança.
Um programa abrangente de saúde ocupacional baseado em hospital permite que o pequeno empregador compartilhe os serviços de um departamento médico corporativo. Tal programa oferece prevenção e bem-estar, bem como serviços de cuidados intensivos e permite um foco mais nítido na promoção da saúde para os trabalhadores americanos e suas famílias.
Atividades baseadas em sindicatos nos Estados Unidos
Em 1995, o Departamento de Trabalho dos EUA, Bureau of Labor Statistics, publicou um relatório indicando que 18.8 milhões de trabalhadores, ou aproximadamente 16% da força de trabalho dos Estados Unidos, são membros de sindicatos ou trabalhadores que não declaram filiação sindical, mas são cobertos por um sindicato contrato (Departamento do Trabalho dos Estados Unidos 1995). A Tabela 1 baseia-se neste relatório para caracterizar a força de trabalho sindicalizada por setor. A maioria desses trabalhadores é representada por sindicatos afiliados à Federação Americana do Trabalho e ao Congresso de Organizações Industriais (AFL-CIO), que compreende 86 sindicatos nacionais e internacionais (Resumo Estatístico dos Estados Unidos 1994). Os sindicatos são normalmente organizados em sedes internacionais ou nacionais, escritórios regionais e distritais e sindicatos locais.
Tabela 1. Distribuição de 1994 da força de trabalho sindicalizada dos EUA de acordo com a indústria
|
Ocupação |
Total empregado |
Membros de sindicatos* |
Representada por sindicatos** |
||
|
Empregado |
Total (%) |
Empregado |
Total (%) |
||
|
salário agrícola |
1,487 |
34 |
2.3 |
42 |
2.8 |
|
Trabalhadores assalariados e não agrícolas privados |
88,163 |
9,620 |
10.9 |
10,612 |
12 |
|
Mineração |
652 |
102 |
15.7 |
111 |
17.1 |
|
Construção |
4,866 |
916 |
18.8 |
966 |
19.9 |
|
Indústria |
19,267 |
3,514 |
18.2 |
3,787 |
19.7 |
|
Bens duráveis |
11,285 |
2,153 |
19.1 |
2,327 |
20.6 |
|
Bens perecíveis |
7,983 |
1,361 |
17 |
1,460 |
18.3 |
|
Transporte e serviços públicos |
6,512 |
1,848 |
28.4 |
1,997 |
30.7 |
|
Transporte |
3,925 |
1,090 |
27.8 |
1,152 |
29.3 |
|
Comunicações e serviços públicos |
2,587 |
758 |
29.3 |
846 |
32.7 |
|
Comércio por atacado e varejo |
22,319 |
1,379 |
6.2 |
1,524 |
6.8 |
|
Comércio grossista |
3,991 |
260 |
6.5 |
289 |
7.2 |
|
Comercio de varejo |
18,328 |
1,120 |
6.1 |
1,236 |
6.7 |
|
Finanças, seguros e imóveis |
6,897 |
156 |
2.3 |
215 |
3.1 |
|
Serviços |
27,649 |
1,704 |
6.2 |
2,012 |
7.3 |
|
Trabalhadores do governo |
18,339 |
7,094 |
38.7 |
8,195 |
44.7 |
* Os dados referem-se a membros de um sindicato ou associação de empregados semelhante a um sindicato.
** Os dados referem-se aos membros de um sindicato ou associação de trabalhadores equiparada a um sindicato, bem como aos trabalhadores que não declaram filiação sindical, mas cujas funções são abrangidas por um sindicato ou por um contrato de associação de trabalhadores.
Nota: Os dados referem-se ao emprego único ou principal dos trabalhadores a tempo inteiro ou a tempo parcial. Excluídos estão os trabalhadores autônomos cujos negócios são incorporados, embora se qualifiquem tecnicamente como trabalhadores assalariados e assalariados. Os dados de 1994 não são diretamente comparáveis com os dados de 1993 e anos anteriores. Para obter informações adicionais, consulte “Revisões na pesquisa populacional atual em vigor em janeiro de 1994”, na edição de fevereiro de 1994 da Emprego e Rendimentos.
Os sindicatos fornecem serviços abrangentes de segurança e saúde aos trabalhadores que são membros dos sindicatos. Por meio do desenvolvimento de acordos coletivos de trabalho e da prestação de serviços técnicos e relacionados, os sindicatos atendem às necessidades e preocupações de seus membros.
Nos níveis nacional e internacional, dirigentes sindicais e funcionários (profissionais de segurança e saúde, advogados, lobistas e outros) trabalham para influenciar os representantes eleitos a aprovar leis e regras de segurança e saúde que protejam os trabalhadores. Os representantes sindicais também elaboram e negociam acordos coletivos de trabalho com empregadores que contenham linguagem contratual de segurança e saúde juridicamente vinculativa.
Os sindicatos garantem que os trabalhadores tenham ambientes de trabalho seguros e saudáveis por meio de acordos coletivos de trabalho. Idealmente, esses acordos também fornecem aos trabalhadores um meio de abordar questões de segurança e saúde ou de resolver disputas de segurança e saúde que possam surgir no local de trabalho.
Assistência técnica
No escritório central, os sindicatos frequentemente empregam ou contratam higienistas industriais profissionais, ergonomistas, médicos do trabalho, engenheiros e outros profissionais de segurança e saúde para fornecer assistência técnica aos trabalhadores. Esses profissionais prestam serviços como conduzir investigações de reclamações; realização de avaliações de segurança e saúde no local de trabalho; e interpretar e traduzir dados de monitoramento ambiental, resultados médicos e outras informações técnicas em linguagem compreensível para o trabalhador médio.
Investigações de reclamações de segurança e saúde são rotineiramente conduzidas por profissionais ou consultores sindicais. Trabalhando em conjunto com representantes de funcionários designados do sindicato local afetado, esses profissionais abordam questões como exposição dos trabalhadores a riscos químicos ou físicos, doenças e lesões musculoesqueléticas e não conformidade com os regulamentos de segurança e saúde aplicáveis.
Além disso, os sindicatos podem se envolver em investigações de acidentes em situações em que os resultados da investigação do empregador sejam contestados pelos funcionários afetados.
Os representantes sindicais podem usar as informações obtidas durante essas investigações para resolver reclamações de segurança e saúde trabalhando com o empregador por meio do processo de negociação coletiva. Os sindicatos podem utilizar o procedimento de reclamação ou a linguagem específica do contrato de segurança e saúde para proteger os trabalhadores. No entanto, o sindicato pode optar por entrar em contato com uma agência reguladora federal ou estadual se o empregador não estiver em conformidade com as leis, regras ou regulamentos estabelecidos.
Profissionais de segurança e saúde sindicais e/ou representantes treinados designados no local de trabalho do sindicato - por exemplo, membros do comitê local de segurança e saúde do sindicato ou delegados sindicais - conduzem pesquisas no local de trabalho para avaliar os perigos do ambiente de trabalho.
Durante os levantamentos, são avaliados os processos de fabricação ou outras operações dentro do canteiro de obras. Registros de segurança e saúde (por exemplo, OSHA 200 Logs, relatórios de acidentes do Departamento de Transporte (DOT), resultados de monitoramento ambiental e programas escritos) são revisados para determinar a conformidade com acordos coletivos de trabalho e normas e regulamentos governamentais. Os resultados das pesquisas são documentados e eventuais problemas são resolvidos por meio de negociação coletiva ou contato com um órgão regulador do governo.
Os próprios trabalhadores geralmente solicitam informações e relatórios técnicos ou regulamentares - por exemplo, fichas técnicas de produtos químicos, resultados de monitoramento ambiental, resultados de monitoramento biológico ou regulamentos federais ou estaduais de segurança e saúde. Devido à natureza técnica dessas informações, o trabalhador pode precisar de ajuda para entender o assunto e como ele se aplica ao seu local de trabalho. A equipe sindical de segurança e saúde pode fornecer assistência aos trabalhadores na compreensão das informações técnicas. A forma como a assistência é prestada depende das necessidades do trabalhador.
Os sindicatos também atuam como uma central de atendimento ou assistência médica especializada para uso em audiências de indenização trabalhista. Os sindicatos geralmente mantêm listas de nomes e endereços de médicos independentes respeitáveis aos quais o trabalhador pode ser encaminhado, se necessário.
Atividades Legislativas e Regulamentadoras
O envolvimento ativo na regulamentação governamental de segurança e saúde é uma preocupação muito importante dos sindicatos trabalhistas; eles incentivam seus membros a se envolverem em atividades legislativas e de regulamentação de segurança e saúde em vários níveis.
Os sindicatos procuram influenciar os políticos a propor legislação para estabelecer padrões adequados de segurança e saúde no local de trabalho; responder a propostas de regulamentação de segurança e saúde apresentadas por agências reguladoras governamentais; influenciar a maneira pela qual as agências reguladoras governamentais impõem os regulamentos de segurança e saúde no local de trabalho; ou organizar apoio para agências reguladoras governamentais sujeitas a reduções orçamentárias ou mudanças operacionais pelo Congresso dos EUA.
Lobistas sindicais, profissionais técnicos, pesquisadores e membros da equipe jurídica são os principais envolvidos nessas atividades. Esses funcionários são responsáveis por coletar, analisar e organizar os dados necessários para desenvolver uma posição sindical sobre atividades legislativas ou normativas. Eles também fazem os contatos necessários com agências ou indivíduos para garantir que a posição do sindicato seja apresentada aos representantes eleitos.
Os membros da equipe de segurança e saúde do sindicato podem encontrar um problema de segurança e saúde que afeta os trabalhadores, mas não é regulamentado por uma agência governamental. Nesse caso, o sindicato pode desenvolver comentários escritos e/ou depoimentos orais a serem apresentados durante as audiências públicas. A intenção dos comentários ou depoimentos é educar os funcionários relevantes e incentivá-los a redigir uma legislação para resolver o problema.
As agências que aplicam os regulamentos de segurança e saúde são, ocasionalmente, alvo de reduções orçamentárias. Frequentemente, esses cortes orçamentários são vistos como adversos à proteção da segurança e saúde dos trabalhadores no trabalho. Os sindicatos desenvolvem e implementam estratégias para evitar tais reduções. Isso pode ser feito trabalhando com lobistas sindicais para educar funcionários legislativos e outros sobre os efeitos adversos que as reduções terão sobre os trabalhadores. Além disso, existem “esforços de base” que incluem organizar e mobilizar trabalhadores para escrever cartas a seus representantes eleitos destacando sua oposição aos cortes propostos.
Além disso, os sindicatos estão muito envolvidos na preparação e entrega de comentários escritos e testemunhos orais em resposta à proposta de regulamentação de segurança e saúde promulgada por agências reguladoras federais e estaduais. É de vital importância que os trabalhadores tenham oportunidades de participação significativa no processo de regulamentação. Os sindicatos são os meios que os trabalhadores podem usar para participar plenamente do processo de regulamentação.
Acordos coletivos
O acordo coletivo de trabalho é a principal ferramenta utilizada pelos sindicatos para implementar serviços aos associados. Os sindicatos utilizam a expertise técnica de higienistas industriais, ergonomistas, engenheiros, médicos do trabalho e outros profissionais de segurança e saúde para coletar e analisar informações de segurança e saúde, a fim de preparar os representantes sindicais responsáveis pela negociação dos acordos coletivos de trabalho.
Os sindicatos utilizam acordos coletivos de trabalho como documentos legais e vinculativos para fornecer segurança ocupacional e proteção à saúde dos trabalhadores. Os principais objetivos dos acordos são fornecer proteção aos trabalhadores que não estão cobertos pelos padrões e regulamentos federais ou estaduais de segurança e saúde no local de trabalho, ou fornecer proteção aos trabalhadores além dos padrões mínimos estaduais e federais.
Para se preparar para a negociação, os sindicatos coletam informações para documentar as questões de segurança e saúde que afetam os membros. Isso pode ser feito realizando pesquisas de adesão, trabalhando com a equipe técnica e/ou consultores para identificar riscos no local de trabalho, revisando informações relativas a reclamações ou investigações de segurança e saúde que possam ter sido realizadas e revisando e avaliando dados de compensação de trabalhadores, monitoramento ambiental pesquisas ou registros de lesões e doenças.
Nas etapas finais de preparação para a negociação, o comitê de negociação prioriza as questões de segurança e saúde e considera soluções viáveis para os problemas.
Educação e Treinamento do Trabalhador
Os sindicatos têm um papel muito importante no fornecimento de treinamento e educação em segurança e saúde para seus membros.
O tipo de treinamento fornecido varia de direitos básicos de segurança no local de trabalho (por exemplo, comunicação de perigo) a treinamento específico extensivo do setor, como o fornecido a trabalhadores envolvidos em projetos de remediação de resíduos perigosos. Este treinamento é de vital importância para os trabalhadores que trabalham em ambientes de trabalho em rápida mudança.
O treinamento de trabalhadores fornecido pelos sindicatos geralmente é financiado por meio de cotas dos membros, subsídios federais e estaduais e fundos de treinamento estabelecidos pelos empregadores, conforme negociado em acordos coletivos de trabalho. Os cursos de treinamento e educação dos trabalhadores são desenvolvidos por profissionais e consultores, juntamente com ampla contribuição dos trabalhadores. Freqüentemente, cursos de treinamento de instrutores são fornecidos para permitir o treinamento de pares.
Esforços de pesquisa
Os sindicatos trabalham com instituições como universidades e agências governamentais para realizar pesquisas específicas de segurança e saúde ocupacional. Os esforços de pesquisa são normalmente financiados pelo sindicato ou pelos empregadores ou por meio de subsídios estaduais ou federais.
Os sindicatos usam os resultados dos estudos no processo de regulamentação de segurança e saúde para negociar a linguagem contratual a fim de eliminar ou reduzir significativamente os riscos no local de trabalho ou, alternativamente, desenvolver intervenções para eliminar ou reduzir significativamente o risco excessivo para os membros do sindicato - por exemplo por exemplo, para fornecer cursos de cessação do tabagismo entre os trabalhadores expostos ao amianto. Além disso, os resultados da pesquisa podem ser usados para desenvolver ou modificar vários tipos de equipamentos usados no trabalho.
Os serviços de segurança e saúde ocupacional prestados pelos sindicatos são prioritariamente preventivos e exigem a união de esforços de profissionais técnicos, médicos do trabalho, advogados, lobistas e sindicalistas. Ao fornecer esses serviços, os sindicatos podem efetivamente garantir a segurança e a saúde de seus membros e de outros trabalhadores no local de trabalho.
Serviços de saúde ocupacional de base acadêmica nos Estados Unidos
Durante as décadas de 1980 e 1990, as clínicas acadêmicas de medicina ocupacional e ambiental emergiram como uma pequena, mas importante fonte de serviços de saúde ocupacional nos Estados Unidos. Essas clínicas são afiliadas a centros médicos acadêmicos, escolas de medicina ou escolas de saúde pública. A equipe médica é composta principalmente por membros do corpo docente dos programas acadêmicos com interesses principais de ensino e pesquisa em medicina ocupacional. A principal atividade dessas clínicas é fornecer avaliações médicas diagnósticas de possíveis doenças ocupacionais e ambientais, embora muitas clínicas também ofereçam serviços de saúde ocupacional de rotina. Essas clínicas desempenham um papel importante na saúde ocupacional nos Estados Unidos, servindo como uma fonte independente de especialização médica em doenças ocupacionais. As clínicas também são importantes locais de treinamento para especialistas em medicina ocupacional e, recentemente, para médicos de cuidados primários.
O cenário
Fontes independentes de perícia médica em doenças ocupacionais são necessárias nos Estados Unidos porque os empregadores são legalmente responsáveis por fornecer assistência médica e perda de salários apenas se puder ser demonstrado que uma lesão ou doença está relacionada ao trabalho. Conforme observado em artigos anteriores deste capítulo, a grande maioria dos cuidados médicos para trabalhadores feridos é fornecida pelos empregadores, seja diretamente pelo empregador ou indiretamente por meio de contratos com médicos particulares, clínicas, instalações de atendimento imediato e programas hospitalares. Esse sistema de atendimento é bastante adequado para trabalhadores com lesões ou doenças agudas, pois fica claro o papel do trabalho na origem dessas condições. Portanto, é do interesse do empregador fornecer tratamento médico oportuno e eficaz para que o empregado retorne ao trabalho o mais rápido possível. No entanto, os sistemas de compensação dos trabalhadores nos Estados Unidos não funcionam bem para trabalhadores com lesões crônicas e doenças ocupacionais porque os empregadores não são obrigados a pagar por cuidados médicos, a menos que seja provado que o trabalho do trabalhador foi responsável pela condição. Se um empregador contestar um pedido de indenização, o funcionário ou os funcionários de compensação dos trabalhadores devem buscar uma avaliação independente para determinar se a condição está relacionada ao trabalho. As clínicas médicas acadêmicas serviram como programas de consulta regional para fornecer essa fonte independente de especialização médica.
As clínicas acadêmicas de medicina ocupacional têm conseguido manter uma perspectiva independente porque poucas delas dependem de contratos patronais ou incentivos financeiros similares, o que poderia representar um conflito de interesses na avaliação de doenças dos trabalhadores. Essas clínicas normalmente operam como programas sem fins lucrativos que absorvem parte do custo das avaliações médicas como parte de sua missão de ensino e serviço, uma vez que avaliações diagnósticas complexas raramente são econômicas para serem realizadas sem o apoio do empregador.
O crescimento de clínicas de medicina ocupacional e ambiental de base acadêmica também ocorreu como consequência do crescimento de programas acadêmicos de medicina ocupacional e ambiental em escolas de medicina e centros médicos acadêmicos. Até recentemente, havia um pequeno número de programas de saúde ocupacional nos Estados Unidos, e praticamente todos eles eram baseados em escolas de saúde pública, enfatizando disciplinas como higiene industrial, toxicologia e epidemiologia. O número de programas acadêmicos de medicina ocupacional e ambiental nas escolas de medicina aumentou substancialmente durante as décadas de 1980 e 1990.
Esse crescimento ocorreu por vários motivos. A Lei de Segurança e Saúde Ocupacional aprovada em 1970 criou o Instituto Nacional de Segurança e Saúde Ocupacional (NIOSH), que implementou um programa de subsídios para apoiar o treinamento de residência em medicina ocupacional. Muitos programas foram desenvolvidos em escolas de medicina e foram capazes de fornecer treinamento de residência com o auxílio de subsídios do NIOSH. Outra razão para o crescimento dos programas de residência é que a organização de credenciamento profissional para medicina ocupacional nos Estados Unidos pretendia aumentar a estatura do campo tornando a conclusão de um programa de treinamento formal (em vez de apenas experiência de trabalho no campo), um requisito para certificação como especialista em medicina do trabalho. Programas de residência também foram estabelecidos em resposta a relatórios de organizações profissionais de prestígio, como o Institute of Medicine (IOM), documentando a grave escassez de médicos qualificados no campo da medicina ocupacional e ambiental (IOM 1993). Muitos dos novos programas de residência estabeleceram clínicas como locais de treinamento para os programas de residência. Uma grande proporção de futuros especialistas nos Estados Unidos receberá seu treinamento clínico nas clínicas de medicina ocupacional e ambiental de base acadêmica.
Apoio Organizacional para as Clínicas
As clínicas de base acadêmica normalmente não fornecem serviços de saúde de rotina lucrativos para os funcionários, como os dos provedores contratados, de modo que o apoio institucional tem sido essencial para sustentar esses programas. Várias agências governamentais têm desempenhado um papel importante no apoio às clínicas. Conforme mencionado acima, o NIOSH forneceu suporte para programas de residência em medicina ocupacional; esse apoio foi fornecido por meio dos consórcios de treinamento interdisciplinar do Centro de Recursos Educacionais e, posteriormente, por meio de bolsas de treinamento para residência em medicina do trabalho. O Instituto Nacional de Ciências da Saúde Ambiental (NIEHS) forneceu suporte de pesquisa e treinamento para programas acadêmicos de medicina ocupacional. Muitas das clínicas mais bem estabelecidas são afiliadas a centros de pesquisa em saúde ambiental apoiados pelo NIEHS. As clínicas apóiam a missão dos centros identificando populações para pesquisas clínicas e epidemiológicas. O NIEHS também estabeleceu o programa de concessão de Prêmio Acadêmico de Medicina Ocupacional e Ambiental no final dos anos 1980 para fornecer suporte às escolas de medicina para o desenvolvimento do corpo docente no campo. Este programa de subsídios já forneceu suporte ao corpo docente em uma proporção substancial de escolas médicas com clínicas de base acadêmica. A Agência para Substâncias Tóxicas e Registro de Doenças (ATSDR), que foi estabelecida pela Lei de Resposta, Compensação e Responsabilidade Ambiental Abrangente (Superfund) em 1980 para realizar avaliações de saúde ambiental e aprimorar o treinamento profissional para avaliar substâncias perigosas, deu apoio essencial para o desenvolvimento de programas e atividades educacionais profissionais relacionadas, pois muitas das clínicas começaram a abordar questões ambientais e de saúde ocupacional.
Vários estados têm programas de apoio aos serviços de saúde ocupacional. O maior programa é o Centro de Saúde Ocupacional e Ambiental da Universidade da Califórnia. Esses centros foram estabelecidos em cinco campi universitários e incluem programas de pesquisa, treinamento e serviços clínicos multidisciplinares. Vários outros estados (por exemplo, Nova Jersey, Oregon, Michigan e Washington) também apóiam programas por meio de escolas estaduais de medicina ou escolas de saúde pública. O estado de Nova York criou uma rede estadual de clínicas de saúde ocupacional e ambiental, a maioria das quais afiliadas a centros médicos acadêmicos. Essa rede de clínicas é capaz de avaliar pessoas com possíveis problemas médicos ambientais ou ocupacionais, mesmo que não possam pagar por esses serviços. As clínicas desenvolveram um sistema de banco de dados comum para que a rede possa servir como um sistema de vigilância de doenças ocupacionais para o estado.
As associações profissionais também forneceram apoio crítico para o crescimento das clínicas acadêmicas. Os membros da American Public Health Association (APHA) forneceram um foco inicial para a comunicação entre as clínicas emergentes. O apoio da APHA serviu para fortalecer a orientação de saúde pública e prevenção das clínicas. Em 1987, os membros do comitê clínico de medicina ocupacional da APHA formaram uma nova organização, a Associação de Clínicas Ocupacionais e Ambientais (AOEC), como uma “rede de instalações clínicas dedicadas à pesquisa e educação, bem como à prevenção e tratamento de doenças ocupacionais e doenças ambientais” (AOEC 1995). A AOEC tornou-se uma rede nacional de mais de 50 clínicas, a maioria das quais clínicas de base acadêmica. A maioria das clínicas acadêmicas bem estabelecidas são membros da AOEC. A Associação melhora a comunicação entre as clínicas, estabelece diretrizes para a qualidade do atendimento e os direitos do paciente, busca financiamento para atividades profissionais e educacionais e está desenvolvendo um sistema de banco de dados para que as informações das clínicas possam ser coletadas e analisadas sistematicamente.
Características do programa
Conforme mencionado acima, a atividade principal das clínicas é identificar doenças relacionadas ao trabalho e ambientais, e não fornecer serviços de saúde de rotina aos funcionários. Devido a esse foco, as clínicas são diferentes dos programas clínicos que fornecem serviços contratados pelo empregador (Rosenstock 1982). Os profissionais das clínicas acadêmicas se relacionam com os trabalhadores e membros da comunidade potencialmente afetados como seus principais clientes, e não com os empregadores. Os médicos participam dos aspectos médicos, sociais, econômicos e legais dos problemas dos pacientes. A proporção paciente-profissional é baixa: as clínicas, concentrando-se em casos médicos de volume relativamente baixo, mas complexos, exigem visitas mais longas e completas que envolvem os esforços do médico e do paciente além do horário normal da clínica.
Devido às responsabilidades de pesquisa e ensino, as clínicas acadêmicas geralmente funcionam meio período, oferecendo até várias sessões por semana. Um diretório de 41 membros clínicos acadêmicos da AOEC relatou uma variação de um a 13 médicos por clínica, com 85% das clínicas tendo de dois a seis médicos (AOEC 1995). Outra característica é que as clínicas utilizam equipes multidisciplinares de profissionais para melhorar a avaliação da exposição e toxicidade e fornecer serviços de prevenção e educação. Por exemplo, de 41 clínicas acadêmicas em um diretório AOEC, a maioria tinha higienistas industriais (32), enquanto aproximadamente metade tinha toxicologistas (22), assistentes sociais (19), educadores em saúde (19) e epidemiologistas (24) na equipe profissional (AOEC 1995).
As clínicas enfatizam uma perspectiva de serviço orientada para a comunidade. A maioria das clínicas estabelece programas de alcance profissional e comunitário, tanto para estabelecer uma rede de referência para identificar pacientes quanto para fornecer educação aos profissionais de saúde, trabalhadores e residentes da comunidade. Muitas clínicas estabelecem um comitê consultivo de trabalhadores e comunidade para supervisionar as atividades clínicas.
Muitas clínicas mantêm bancos de dados de computador para que as experiências das clínicas possam ser recuperadas e analisadas. Os bancos de dados incluem fonte de referência do paciente, ocupação e código do setor de todos os empregos (ou pelo menos os empregos atuais e/ou mais importantes), nome do empregador, exposições, diagnósticos relacionados ao trabalho, avaliação da ligação entre exposições e diagnósticos e dados demográficos (Rosenstock, Daniell e Barnhart 1992). Até agora, os dados coletados pelas clínicas não foram bem coordenados, mas a AOEC desenvolveu um sistema de banco de dados comum para que essas informações sejam coletadas de forma mais sistemática no futuro.
Serviços
A mistura de pacientes atendidos em clínicas acadêmicas varia dependendo dos tipos de empregadores e riscos da comunidade na região, ainda mais do que entre os serviços ocupacionais contratados, que tendem a se desenvolver em resposta às necessidades do empregador. As clínicas podem oferecer serviços de diagnóstico especializados, dependendo da experiência e dos interesses de pesquisa do corpo docente. Os pacientes podem ir às clínicas com base na experiência e reputação do programa acadêmico. Um paciente geralmente apresenta uma doença real, querendo saber se seu trabalho ou uma exposição ambiental foi responsável, ou com um histórico de exposição potencialmente tóxica, querendo saber se as consequências adversas resultarão da exposição.
Os diagnósticos ocupacionais mais comuns vistos nas clínicas, conforme relatado em um recente diretório da AOEC, foram os seguintes (AOEC 1995): asma, doenças pulmonares relacionadas ao amianto e outras condições pulmonares; síndrome do túnel do carpo, esforço repetitivo, condições musculoesqueléticas; e condições dermatológicas. Poucas clínicas relataram problemas neurológicos como um diagnóstico comum e muito poucas atenderam pacientes com lesões agudas. Os problemas de exposição ocupacional mais comuns relatados envolviam amianto, chumbo ou outros metais pesados, produtos químicos e solventes.
A distribuição dos diagnósticos ambientais comuns foi diferente da tipificação de problemas ocupacionais. Os diagnósticos mais comumente relatados foram determinações de síndrome de sensibilidade química múltipla e “síndrome do edifício doente”, ou sintomas devido a problemas de qualidade do ar interno. Os problemas de exposição ambiental mais comuns relatados envolviam pesticidas, chumbo, produtos químicos e resíduos perigosos nas comunidades.
Os pacientes são encaminhados de várias fontes – eles podem ser auto-encaminhados ou enviados por empregadores, sindicatos, agências de saúde pública, médicos, advogados e sistemas de compensação dos trabalhadores. Alguns encaminhamentos são feitos para os programas porque os pacientes desejam uma avaliação médica independente e de alta qualidade. Outras referências referem-se a profissionais específicos – muitas vezes membros do corpo docente – que possuem experiência reconhecida. As escolhas que levam a esses últimos encaminhamentos podem ser resultado de uma busca de abrangência nacional ou mesmo internacional.
As clínicas acadêmicas oferecem serviços além da avaliação de doenças ocupacionais e ambientais. Muitas clínicas realizam exames médicos para trabalhadores a pedido de empregadores, sindicatos ou grupos de trabalhadores preocupados com uma determinada exposição, como chumbo ou amianto. As clínicas também fornecem exames de vigilância médica exigidos pela OSHA ou pelas leis estaduais. A maioria das clínicas serve como recursos regionais, fornecendo consultas clínicas a trabalhadores, residentes da comunidade e médicos, geralmente por telefone.
Além dos serviços clínicos, a equipe multidisciplinar das clínicas acadêmicas fornece avaliações de risco no local de trabalho e na comunidade, algumas vezes incluindo monitoramento da exposição. Praticamente todas as clínicas oferecem educação em saúde e treinamento de prevenção para indivíduos, comunidades e profissionais de saúde.
O Futuro
O futuro das clínicas acadêmicas nos Estados Unidos pode ser afetado por mudanças gerais nos sistemas de compensação e assistência médica dos trabalhadores. A necessidade de avaliações médicas independentes de problemas ocupacionais e ambientais continuará, mas muitos estados implementaram ou estão considerando mudanças nas leis de compensação dos trabalhadores para restringir a liberdade dos trabalhadores de fazerem suas próprias escolhas com relação a uma avaliação médica. Há também uma tendência de integrar cuidados médicos para condições ocupacionais e não ocupacionais por um único prestador de cuidados gerenciados. As clínicas precisarão responder ao crescimento do atendimento gerenciado no campo da saúde ocupacional porque a abordagem independente usada por essas clínicas pode ser amplamente excluída de um sistema de compensação de trabalhadores mais gerenciado.
Para responder a essas mudanças no sistema de atendimento médico, algumas clínicas acadêmicas estão estabelecendo afiliações com programas contratados pelo empregador, de modo que as clínicas funcionem como um programa de referência especializado, enquanto os outros programas lidam com casos de rotina e tratamento médico. As clínicas acadêmicas também podem precisar se associar a centros médicos de atenção primária, urgência, reabilitação e outras especialidades, a fim de dar maior abrangência aos serviços que serão prestados integralmente pela saúde ocupacional e outros cuidados médicos. Essa abordagem será adotada para aumentar a estabilidade financeira por meio do uso de contratos, além da cobrança de taxas pelo serviço, e para fornecer experiências de treinamento para médicos, muitos dos quais praticarão nesses locais.
O desafio para as clínicas acadêmicas será manter sua perspectiva independente enquanto funcionam em um sistema de atendimento integrado e gerenciado financiado em grande parte pelos empregadores. A opção de consultas independentes será mantida até certo ponto por causa dos padrões de referência regionais e nacionais com base na reputação de uma clínica. Os médicos clínicos também continuarão a fornecer consultas especializadas a indivíduos e advogados sob o sistema de responsabilidade civil, que também está evoluindo nos Estados Unidos, embora mais lentamente do que o sistema de assistência médica. No entanto, mesmo com essas fontes de apoio, as clínicas acadêmicas nos Estados Unidos continuarão precisando de apoio de agências governamentais e organizações profissionais para continuar seu papel como fontes independentes de consulta médica, pesquisa e treinamento. O futuro de muitas das clínicas acadêmicas dependerá de os governos federal e estadual continuarem a apoiar esses programas.
Mais...
Serviços de saúde ocupacional no Japão
Política e Legislação
No Japão, o único órgão administrativo de saúde ocupacional é o Ministério do Trabalho, e a lei central é a Lei de Saúde e Segurança Industrial promulgada em 1972 (esta lei será denominada “Lei de Saúde” para os fins deste artigo). A Lei de Saúde e suas ordens de execução especificam a responsabilidade do empregador de fornecer serviços de segurança e saúde ocupacional, incluindo a nomeação de médico do trabalho (OP), de acordo com o tamanho do local de trabalho. É um requisito que todos os locais de trabalho que empregam 50 ou mais trabalhadores nomeiem um OP (um OP em tempo integral para locais de trabalho que empregam 1,000 ou mais trabalhadores). Além disso, todos os locais de trabalho, independentemente do número de funcionários, são obrigados a fornecer exames de saúde para seus trabalhadores. Os exames de saúde obrigatórios incluem exames pré-emprego e periódicos de saúde geral para os trabalhadores a tempo inteiro e exames de saúde específicos para os trabalhadores a tempo inteiro que exerçam atividade qualificada como “trabalho nocivo”. A conformidade com os requisitos legais acima é geralmente boa, embora exista um gradiente na taxa de conformidade de acordo com o tamanho do local de trabalho.
Modelos de Organização e Prestação de Serviços
Os modelos de organização e prestação de serviços variam consideravelmente de acordo com o tamanho do local de trabalho. Locais de trabalho de grande escala geralmente incorporam unidades de saúde ocupacional em tamanho real, como um departamento de administração de saúde, um departamento de promoção de saúde ou uma clínica/hospital no local. Essas unidades funcionais podem assumir a forma de instituições independentes, especialmente se enfatizarem atividades curativas, mas muitas são unidades subordinadas a departamentos como o departamento de trabalho ou o departamento de assuntos gerais. Em alguns casos, a unidade de saúde ocupacional é administrada por um sindicato de seguro de saúde corporativo. O OP em tempo integral é muitas vezes nomeado para um cargo de direção da unidade, às vezes correspondendo nominalmente a um cargo gerencial dentro da hierarquia corporativa. O pessoal co-médico pode consistir numa combinação variável de enfermeiros generalistas, enfermeiros do trabalho e técnicos de raios-x e/ou médicos.
Em contraste, muitos locais de trabalho de pequena escala carecem de recursos humanos e de instalações para realizar funções de saúde ocupacional. Neste sector, os PO a tempo parcial são recrutados entre médicos de clínica geral privados, médicos hospitalares ou universitários e profissionais de saúde do trabalho independentes ou não independentes. Os OPs de meio período se envolvem em uma gama variável de atividades de saúde ocupacional, dependendo das necessidades do local de trabalho e da experiência do médico. Uma organização de saúde ocupacional (OHO), que é definida como uma organização que presta serviços de saúde ocupacional com fins lucrativos, desempenhou um papel essencial na prestação de serviços de saúde ocupacional para locais de trabalho de pequena escala. Os serviços adquiríveis das OHOs abrangem a prestação e acompanhamento de vários exames de saúde, a realização de medições ambientais e até o envio de OPs e enfermeiras. Muitos locais de trabalho de pequena escala nomeiam um OP de meio período e contratam uma OHO para atender a requisitos legais específicos impostos ao local de trabalho.
Atividades e conteúdo
Pesquisas por questionário em todo o país com foco nas atividades de OPs de tempo integral e parcial têm sido realizadas periodicamente pela Fundação de Promoção da Saúde Ocupacional, uma organização auxiliar sem fins lucrativos do Ministério do Trabalho. De acordo com o inquérito de 1991, ao qual responderam 620 PO a tempo inteiro, a atribuição média de tempo foi maior às atividades curativas (495 horas/ano), seguidas dos exames periódicos de saúde (136) e das consultas de saúde (107). A alocação de tempo para patrulhas no local de trabalho foi em média de 26.5 horas/ano. Na pesquisa, 340 OPs de meio período também responderam; o tempo médio alocado pelos OPs de meio período foi proporcionalmente menor do que o dos OPs de tempo integral. No entanto, uma observação detalhada revela que as atividades dos OPs a tempo parcial variam amplamente em quantidade e qualidade, dependendo de vários fatores inter-relacionados:
- tamanho e características do local de trabalho
- trabalho principal e outras nomeações do médico
- compromisso de trabalho.
Recursos de pessoal
Não há previsão legal sobre a qualificação do OP: em termos simples, o OP (integral ou parcial) pode ser nomeado “dentre os médicos” (Lei Sanitária). Em 1995, o número total de médicos é estimado em 225,000, com um aumento anual de cerca de 5,000 (ou seja, um aumento de 7,000 qualificados de graduados de 80 escolas médicas no Japão e uma diminuição de 2,000 devido à morte). O número estimado de OPs em 1991 era de cerca de 34,000 (2,000 em tempo integral e 32,000 em meio período), o que equivalia a 16.6% do total de médicos (205,000). Além disso, estima-se que vários milhares de enfermeiros em todo o país desempenhem um papel ativo no campo da saúde ocupacional, embora não haja uma definição legal de enfermeiro de saúde ocupacional. Um supervisor de saúde, que é definido pela Lei de Saúde como uma pessoa que se encarrega de assuntos técnicos relacionados à saúde, é recrutado entre os trabalhadores. O OP interage estreitamente com o supervisor de saúde, a quem o OP pode “orientar ou aconselhar” nos termos da Lei da Saúde.
Áreas de Suporte
No Ministério do Trabalho, a saúde ocupacional é administrada diretamente pelo Departamento de Segurança e Saúde Industrial, subordinado ao Bureau de Normas do Trabalho. As unidades funcionais do Bureau no nível local incluem os Escritórios de Normas do Trabalho da Prefeitura (são 47) e os Escritórios de Inspeção das Normas do Trabalho (são 347) distribuídos por todo o país e contam com um total de cerca de 3,200 “Inspetores de Normas do Trabalho”, 390 “Peritos de Segurança Industrial” e 300 “Peritos de Saúde Industrial”.
O Ministério do Trabalho vem implementando planos quinquenais consecutivos de prevenção de acidentes de trabalho; o mais recente deles (o oitavo) foi associado ao slogan “concretizando uma vida de trabalho mais saudável e segura, tanto no aspecto mental quanto no físico”. Consequentemente, o Ministério está desenvolvendo um plano de Promoção Total da Saúde (THP). No plano THP, o OP prescreve um menu de exercícios para cada trabalhador com base em dados de medição de saúde. Programas de treinamento que acomodam representantes de empresas são organizados pelo governo para desenvolver as habilidades necessárias. O governo também reconhece as OHOs que são capazes de prestar serviços relacionados à implementação do THP.
Sistemas de Financiamento
Quando os serviços de saúde ocupacional são prestados no local, como é o caso em locais de trabalho de grande escala, eles geralmente assumem a forma de um departamento dentro da empresa e, portanto, ficam sob as restrições financeiras do empregador. Outra variação envolve a presença de uma unidade afiliada mas autossustentável (clínica, hospital ou OHO) que emprega uma equipe de saúde ocupacional. Em alguns casos, a unidade é administrada por um sindicato corporativo de planos de saúde. Muitos locais de trabalho de pequena escala, sem recursos humanos, de instalações e financeiros, mas sob a exigência de nomear um OP em tempo parcial, geralmente o fazem contratando clínicos gerais, médicos afiliados a hospitais ou universidades e outros. Conforme declarado anteriormente, o OP de meio período se envolverá em uma gama variável de atividades de saúde ocupacional, dependendo das necessidades do local de trabalho e da experiência do médico. As exigências impostas ao ambiente de trabalho, como a realização de exames periódicos de saúde a todos os funcionários, muitas vezes excedem a capacidade de tempo e/ou a disposição do médico contratado. Isso cria uma lacuna de oferta e demanda que geralmente é preenchida por OHOs.
Estudos
A Sociedade Japonesa de Saúde Ocupacional (JSOH) é uma sociedade acadêmica composta por OPs, enfermeiras de saúde ocupacional e pesquisadores. Seus membros atuais excedem 6,000 e estão aumentando rapidamente. O JSOH realiza reuniões científicas anuais em nível nacional e regional e recentemente começou a publicar um periódico científico em inglês intitulado Jornal de Saúde Ocupacional. Alguns institutos de pesquisa principais são o Instituto Nacional de Saúde Industrial (periódico: Saúde Industrial, semestral, inglês), Institute for Science of Labor (periódico: Jornal da Ciência do Trabalho, mensal, japonês e inglês), Associação de Saúde e Segurança Industrial do Japão (publicações: Anuário de Segurança Industrial e assim por diante) e o Instituto de Ciências Ecológicas Industriais da Universidade de Saúde Ocupacional e Ambiental, Japão (periódico: Jornal da UOEH, bimestral, japonês e inglês).
Desenvolvimentos futuros
O Ministério do Trabalho lançou recentemente um plano abrangente voltado para a prevenção de doenças e promoção da saúde dos trabalhadores do país. Ele planeja estabelecer centros de saúde ocupacional (OHCs) subsidiados pelo governo nos níveis municipal e regional em todo o país em um plano de oito anos. OHCs provinciais estão planejados para serem estabelecidos para cada uma das 47 prefeituras, e cada uma terá cerca de 15 funcionários, incluindo um médico administrativo em tempo integral e três ou quatro médicos em meio período. Sua função principal será a prestação de treinamento e divulgação de informações para os OPs que trabalham nas proximidades. Os OHCs regionais estão planejados para 347 locais em todo o país em afiliação com as divisões locais da Japan Medical Association (JMA). Eles se concentrarão na prestação de serviços de saúde ocupacional para o setor carente, ou seja, trabalhadores em indústrias de pequena escala. O orçamento inicial para o ano fiscal de 1993 foi de 2.3 bilhões de ienes (US$ 20 milhões) para o estabelecimento de seis OHCs provinciais e 50 regionais. Os CSBs provinciais e regionais funcionarão de forma interativa, assim como com a administração, a JMA, os hospitais dos trabalhadores e assim por diante. A colaboração entre estas várias instituições será a chave para o sucesso deste plano.
Proteção do Trabalho na Federação Russa: Lei e Prática
A organização da proteção trabalhista que foi herdada pela Federação Russa de tempos anteriores representava uma estrutura hierárquica que havia sido construída sob a antiga sociedade e funcionava sob rigoroso controle administrativo acompanhado de planejamento e alocação de recursos. As recentes alterações nos sistemas económicos e sociais do país, provocadas pela transição para uma economia de mercado, obrigaram à revisão da legislação laboral existente e à reorganização de todo o sistema de proteção laboral e, em particular, da prestação de serviços de saúde ocupacional à população trabalhadora.
Legislação Trabalhista
A proteção trabalhista na Rússia é reconhecida como um sistema complexo para garantir condições de trabalho seguras e saudáveis, que inclui medidas legais, socioeconômicas, organizacionais, preventivas, de segurança, higiênicas, técnicas e outras.
A legislação trabalhista na Federação Russa compreende certas disposições da Constituição Russa, do Código do Trabalho, da Lei Básica de Proteção do Trabalho e da legislação habilitante, que consiste nos atos legais, regulamentos e diretivas relevantes, bem como diretrizes, instruções, padrões estaduais e vários padrões aprovados pelas autoridades competentes da Federação Russa e das repúblicas no território da Rússia.
O artigo 37 da Constituição da Federação Russa estipula que todo cidadão tem direito a trabalhar em um ambiente que atenda aos requisitos de segurança e saúde ocupacional, a uma remuneração pelo trabalho paga sem qualquer discriminação a uma taxa não inferior ao mínimo estabelecido pelo governo federal, e ser protegido do desemprego.
A Lei Básica de Proteção do Trabalho, adotada em agosto de 1993, contém disposições que garantem os direitos dos trabalhadores à proteção de sua saúde. Também regula as relações trabalhistas entre empregadores e trabalhadores em todos os ramos da economia, independentemente das formas de propriedade. De acordo com o artigo 4º desta Lei, os trabalhadores têm direito a:
- condições de trabalho seguras e saudáveis
- locais de trabalho protegidos contra riscos ocupacionais que possam causar acidentes ou doenças ocupacionais ou diminuir a capacidade de trabalho
- indemnização por acidentes de trabalho e doenças profissionais
- informações sobre riscos ocupacionais e riscos à saúde existentes e as medidas tomadas pelo empregador para controlá-los
- fornecimento de equipamentos de proteção individual por conta do empregador.
O artigo 9º da Lei Básica de Proteção do Trabalho torna a administração responsável por garantir condições de trabalho seguras e saudáveis, enquanto o artigo 16 especifica penalidades econômicas por permitir condições de trabalho inseguras e insalubres, bem como pelo comprometimento da saúde dos trabalhadores resultante de exposições ocupacionais, lesões ou doenças.
O Capítulo 10 do Código do Trabalho da Federação Russa diz respeito à segurança e saúde ocupacional na indústria. O artigo 139.º estipula a responsabilidade da administração pela oferta de condições de trabalho seguras e saudáveis, através da introdução de procedimentos de segurança atualizados e de medidas de prevenção de acidentes que assegurem o controlo adequado dos riscos e a prevenção de acidentes e doenças profissionais.
O artigo 143.º do Código do Trabalho exige que a gestão dote os locais de trabalho com máquinas e equipamentos seguros e crie condições de trabalho seguras em conformidade com as normas técnicas e higiénicas, bem como com os regulamentos interindustriais e setoriais sobre segurança e saúde no trabalho desenvolvidos e adotados em conformidade com a legislação trabalhista vigente.
Os regulamentos intersetoriais de segurança e saúde ocupacional abrangem todos os ramos da indústria. Eles consistem em requisitos legais aplicáveis a todas as empresas, independentemente do tipo de atividade econômica (por exemplo, normas de higiene SN 245-71 para o projeto de empresas industriais). Os regulamentos interindustriais são adotados pelo Conselho de Ministérios da Federação Russa ou por outras autoridades apropriadas, se solicitado pelo Conselho de Ministros.
Os regulamentos setoriais de segurança e saúde no trabalho definem requisitos para diversos processos industriais, tipos de obras e equipamentos específicos para determinados ramos da indústria (por exemplo, regulamentos sobre regras de segurança para operações de soldagem em construção ou para operação de guindastes de carga em estaleiros). Eles levam em conta as características específicas de determinados ramos da economia e são adotados pelos respectivos ministérios, comitês estaduais, órgãos de supervisão do estado e outras autoridades apropriadas.
Os ministérios também emitem diretrizes, instruções e normas técnicas de segurança e saúde para seus respectivos ramos de atividades econômicas. Outras instruções, como as que obrigam os empregadores a organizar treinamento de segurança e saúde na fábrica para os trabalhadores ou aquelas que obrigam os trabalhadores a cumprir os requisitos de segurança, estão sujeitas a consultas com organizações de empregadores e trabalhadores.
Os empregadores têm a obrigação de fornecer aos trabalhadores roupas ou uniformes adequados e equipamentos de proteção individual e coletivo especificados na regulamentação. São também responsáveis pela organização de exames periódicos de saúde para determinadas categorias específicas de trabalhadores, como os que exercem trabalhos pesados ou ocupações perigosas, trabalhadores dos transportes e alguns outros.
Juntamente com os deveres e responsabilidades dos empregadores (quando o estado é proprietário da propriedade, a administração da empresa representa o empregador), a legislação trabalhista torna os trabalhadores responsáveis pelo cumprimento dos requisitos de segurança e saúde ocupacional especificados pelos regulamentos e instruções relevantes. Por exemplo, eles são obrigados a participar de treinamentos de segurança e saúde ocupacional, manter e usar adequadamente equipamentos de proteção individual, receber treinamento em prevenção de incêndios, manter as máquinas e equipamentos que usam e manter seus locais de trabalho limpos.
Ao nível da empresa, a supervisão diária das normas e requisitos de segurança e saúde no trabalho é da responsabilidade do departamento de segurança e saúde no trabalho, que é uma unidade integrante da empresa e goza de um estatuto independente. As suas principais funções incluem avaliação de riscos profissionais, avaliação de riscos, recomendação de medidas de segurança e controlo, prevenção de acidentes de trabalho, análise das causas de acidentes de trabalho, cooperação com outras unidades da empresa na prevenção de acidentes e lesões no trabalho, controlo de máquinas e equipamentos e a implementação de programas de segurança. A mesa tem autoridade para interromper a operação de certas máquinas ou processos ou a execução de trabalhos que possam colocar em risco a vida e a saúde dos trabalhadores.
As pequenas empresas geralmente não estão em condições de organizar um departamento de segurança e saúde ocupacional (ver “Serviços de saúde ocupacional em pequenas empresas”). O artigo 8.º da Lei Básica de Protecção do Trabalho confere-lhes o direito de consultar especialistas externos em matéria de segurança e saúde no trabalho e de os contratar com base em contratos.
Para tornar mais eficazes os regulamentos que cobrem a proteção dos trabalhadores na Federação Russa, existe um sistema para estabelecer padrões estaduais de segurança e saúde ocupacional (GOST). Os padrões estaduais têm força de lei e as autoridades estaduais apropriadas impõem sua implementação.
Ao todo, existem agora mais de 2,000 regulamentos, diretivas, instruções, normas higiênicas e padrões estatais de segurança e saúde ocupacional, a maioria dos quais desenvolvidos por vários ministérios, comitês estaduais e outras autoridades da ex-URSS. Essas regras e regulamentos ainda estão em vigor, embora 700 tenham sido estabelecidos antes de 1981 e deveriam ser aplicáveis por um período de apenas cinco anos. A maioria deles precisa de reconsideração e modificação à luz da nova situação econômica.
Como parte da reorganização do sistema de proteção trabalhista na Rússia, o Decreto Presidencial de 4 de maio de 1994 criou a Inspeção Federal do Trabalho (Rostrudinspekcija) sob o Ministério do Trabalho e o responsabilizou pela aplicação da legislação trabalhista em todos os territórios da Federação Russa. Isso estabeleceu o sistema de controle e supervisão do Estado no campo da proteção do trabalho. (Antes disso, a aplicação da legislação trabalhista era responsabilidade dos inspetores sindicais.) Inspeções regionais com uma estrutura de rede serão criadas em todas as regiões constituintes da Federação Russa para completar a estrutura organizacional da Inspeção Federal do Trabalho.
Legislação Sanitária
A legislação de saúde da Federação Russa representa um instrumento para a realização da política estadual de saúde pública e bem-estar epidemiológico. O Serviço Federal de Higiene e Epidemiologia da Federação Russa realiza suas atividades de acordo com a legislação sanitária e desempenha um papel importante nas atividades voltadas para a promoção da segurança e saúde no trabalho e saúde pública em geral.
A legislação de saúde consiste na Lei de Bem-Estar Higiênico e Epidemiológico da População, adotada em 13 de abril de 1992 pelo Conselho Supremo da Federação Russa, e nas diretrizes e regulamentos relevantes adotados pelas respectivas autoridades competentes em virtude desta Lei.
O artigo 1º da Lei define o termo bem-estar higiênico e epidemiológico como “tal estado de saúde pública e do meio ambiente em que não há influência perigosa de fatores ambientais sobre a saúde das populações e existem condições favoráveis para atividades criativas”.
A legislação sanitária estabelece normas higiênicas para empreendimentos, novos tipos de máquinas e equipamentos, novos processos e materiais tecnológicos. Também estipula a aplicação de normas e padrões existentes.
A supervisão higiênica do estado tem duas formas:
- A supervisão higiênica preventiva inclui a aplicação de padrões higiênicos no projeto, construção e reconstrução de empreendimentos, introdução de novas tecnologias, fabricação de máquinas e equipamentos e monitoramento do meio ambiente.
- A supervisão higiênica de rotina envolve vigilância regular do ambiente de trabalho das empresas usando métodos higiênicos de monitoramento de exposição, amostragem e análise. Inclui também o controle da aplicação das normas higiênicas na operação de máquinas e equipamentos e na manutenção do empreendimento em geral.
O Artigo 9 da Lei exige que as empresas cumpram a legislação sanitária, cumprindo os padrões higiênicos estabelecidos e exercendo controle sobre seu ambiente industrial. Eles são obrigados a prevenir a poluição ambiental e desenvolver e implementar programas de segurança e saúde que visam a melhoria do ambiente de trabalho e a prevenção de acidentes e lesões no trabalho.
O Capítulo 4 da Lei determina os vários graus de responsabilidade por violação da legislação sanitária russa. As pessoas responsáveis por infringir a lei podem ser processadas de acordo com a lei civil ou criminal (artigo 27) da Federação Russa.
O Capítulo 5 da Lei estipula funções da supervisão higiênica e epidemiológica do estado. Inclui:
- avaliação e prognóstico de saúde ambiental para o público
- identificação de ocorrências de doenças transmissíveis, doenças não transmissíveis e intoxicações generalizadas e suas causas
- desenvolvimento de medidas obrigatórias para garantir o bem-estar higiênico e epidemiológico da população
- fiscalização da conformidade dos empreendimentos com a legislação sanitária e as normas higiênicas
- acusação de organizações e pessoas por não conformidade com a legislação de saúde e padrões de higiene
- compilação de estatísticas sobre doenças transmissíveis, doenças ocupacionais, doenças não transmissíveis generalizadas e envenenamentos resultantes de fatores ambientais adversos.
Como resultado das mudanças estruturais que estão ocorrendo nos padrões de emprego, a Lei, pela primeira vez, impõe a obrigação de observância da legislação sanitária, padrões de higiene, qualidade higiênica dos produtos e prevenção da poluição ambiental não apenas para a administração e trabalhadores, mas também também aos trabalhadores independentes que exercem uma actividade a tempo inteiro (artigo 34.º).
De acordo com o Artigo 32 da Lei, o Serviço Higiênico e Epidemiológico Federal da Federação Russa é responsável pela aplicação da legislação de saúde. Além disso, o Conselho de Ministros da Federação Russa aprovou a Portaria nº 375, que reorganizou as antigas estações higiênicas e epidemiológicas em Centros Estaduais de Supervisão Higiênica e Epidemiológica (CSHES), operando em todos os territórios da Federação Russa.
A nova legislação de saúde é um desenvolvimento crucial na regulamentação legal do bem-estar higiênico e epidemiológico da população, assim como a reestruturação radical do Serviço Federal de Higiene e Epidemiologia da Federação Russa para implementá-la. O Serviço recebeu recentemente o status de Serviço Federal e agora está incluído nos órgãos federais de controle estadual. Como resultado, o Comitê Federal da Federação Russa para Supervisão Higiênica e Epidemiológica foi estabelecido para fornecer supervisão geral deste Serviço.
O Serviço Federal de Higiene e Epidemiologia da Federação Russa é composto pelos seguintes órgãos:
- Comitê Federal da Federação Russa para Supervisão Higiênica e Epidemiológica
- Centros Estaduais de Vigilância Higiênica e Epidemiológica (CSHES) nas esferas republicana, regional, municipal, distrital e local
- CSHES linear no transporte aquaviário e aéreo
- Centro de Informação e Análise da Federação Russa
- institutos médicos e centros de treinamento especializado para a educação e treinamento de especialistas para o pessoal do CSHES
- institutos de pesquisa especializados em higiene ocupacional e epidemiologia
- estabelecimentos médicos especializados que produzem vacinas
- centros de desinfecção.
Conforme definido na Portaria nº 375, as principais funções do Serviço Federal de Higiene e Epidemiologia incluem:
- aplicação da legislação sanitária
- desenvolvimento de normas e padrões higiênicos
- elaboração de programas federais, republicanos, regionais e locais de proteção e promoção da saúde
- fornecimento de informações técnicas às autoridades competentes, empresas, organizações de empregadores e trabalhadores e outras instituições envolvidas em atividades de segurança e saúde ocupacional, incluindo informações sobre condições higiênicas e epidemiológicas no país, estatísticas sobre morbidade populacional e interpretação de documentos legais relacionados à saúde legislação
- coordenação das atividades de empresas, organizações de empregadores e trabalhadores, associações científicas e outras instituições e organizações com relação ao desenvolvimento e implementação de padrões de higiene.
Os especialistas do CSHES têm o direito de visitar e fiscalizar os empreendimentos para fazer cumprir a legislação sanitária. Eles investigam as causas de doenças ocupacionais e identificam potenciais riscos ambientais e ocupacionais que podem dar origem a doenças, lesões e envenenamentos relacionados ao trabalho. Idealmente, quando necessário, eles cooperam com os médicos do trabalho e enfermeiras que trabalham nos serviços de saúde ocupacional.
Os fundos do CSHES são fornecidos diretamente do orçamento federal da Federação Russa. Além disso, o CSHES pode fornecer serviços especializados e consultoria sob contrato para empresas e quaisquer outros que necessitem de seus conhecimentos. A lista de serviços especializados prestados pelo CSHES é aprovada pelo Comitê Federal de Vigilância Higiênica e Epidemiológica.
A legislação de saúde é aplicada através da aplicação de diretivas, regulamentos, instruções, normas e padrões relevantes e requisitos legais. Esses incluem:
- regulamentos higiênicos, padrões higiênicos e requisitos destinados a criar condições de trabalho seguras e saudáveis, proteger o meio ambiente e promover a saúde pública em geral
- padrões higiênicos que estabelecem limites de exposição ocupacional e níveis máximos permitidos para riscos potenciais encontrados nos locais de trabalho e no meio ambiente
- normas higiênicas que estabelecem critérios para fatores específicos que podem afetar a saúde das gerações futuras
- regulamentos higiênicos uniformes que combinam diferentes normas e padrões.
Proteção da saúde dos trabalhadores
O artigo 41 da Constituição da Federação Russa afirma que todo cidadão tem direito à proteção da saúde e assistência médica. Novos atos legais prevêem o desenvolvimento de sistemas de saúde municipais e privados para complementar o sistema de saúde estadual. Os cuidados de saúde nos estabelecimentos médicos estaduais e municipais são fornecidos gratuitamente aos pacientes, sendo os custos cobertos por fundos orçamentários federais e locais, planos de saúde e outras fontes.
A Lei de Bem-estar Higiênico e Epidemiológico da População inclui as seguintes disposições destinadas à proteção da saúde dos trabalhadores:
- Os trabalhadores das empresas devem ser submetidos a exames de saúde pré-colocação e periódicos.
- Exames de saúde periódicos e pré-colocação serão exigidos para todos os trabalhadores expostos a riscos ocupacionais específicos e tipos perigosos de trabalho incluídos em uma lista aprovada pelo Comitê Federal de Supervisão Higiênica e Epidemiológica e pelo Ministério da Saúde da Federação Russa em consulta com o representante organizações de empregadores e trabalhadores.
- As empresas devem tomar todas as medidas necessárias para fornecer exames de saúde para os trabalhadores.
Uma característica do sistema de saúde do país é a introdução, em 1991, do seguro saúde obrigatório, que foi alterado em 1993. A Lei do Seguro Saúde dos Cidadãos da Federação Russa abrange um novo modelo de seguro segundo o qual os empregadores contribuem com prêmios no valor de 3.6 % de suas folhas de pagamento totais para as administrações locais para atender às necessidades de seguro de saúde. Em 1996, cerca de 40 milhões de trabalhadores estavam cobertos pelo Fundo Federal de Seguro de Saúde Obrigatório da Federação Russa.
O principal objetivo da introdução do seguro de saúde obrigatório era garantir o financiamento dos cuidados de saúde no sistema econômico pós-soviético com base nos princípios do seguro, usando fundos contribuídos por meio de contribuições obrigatórias e voluntárias. O seguro de saúde obrigatório introduziu dois tipos de relações públicas no sistema de saúde da Federação Russa que não existiam antes: o envolvimento de seguradoras, representadas por autoridades locais responsáveis pelo seguro de saúde que cobre funcionários públicos e desempregados; e o envolvimento de seguradoras industriais representadas pelos empregadores e empresas responsáveis pela cobertura dos trabalhadores. De acordo com o Artigo 23, Lei de Saúde e Bem-Estar Epidemiológico da População, os exames de saúde dos trabalhadores estão incluídos na lista de serviços cobertos pelo seguro de saúde obrigatório.
De acordo com a Lei Básica sobre a Proteção da Saúde dos Cidadãos da Federação Russa, adotada pelo Conselho Supremo da Federação Russa em 22 de julho de 1993, os princípios básicos da proteção da saúde são:
- observância dos direitos humanos no campo da proteção à saúde que são garantidos pelo governo
- prioridade da prevenção na proteção da saúde
- acesso universal a cuidados sociais e médicos
- protecção social dos trabalhadores em caso de invalidez
- responsabilidade do Estado, autoridades competentes, empresas, independentemente de suas formas de propriedade, e a gestão de instituições e organizações para a proteção e promoção da saúde dos trabalhadores.
A Lei Básica especifica as relações relativas à proteção e promoção da saúde entre a população trabalhadora e as autoridades competentes, empresas estatais, estabelecimentos do setor privado e estabelecimentos médicos estaduais, municipais e privados que prestam serviços de saúde.
Na prática, os serviços de saúde ocupacional são prestados aos trabalhadores por estabelecimentos públicos de saúde (hospitais e policlínicas) localizados próximos às suas residências, e pelos serviços especializados de saúde ocupacional localizados, em sua maioria, em grandes empreendimentos. O objetivo desse arranjo é aproximar os serviços de saúde qualificados o mais próximo possível dos trabalhadores e de seus locais de trabalho.
Os serviços de saúde ocupacional são normalmente organizados em grandes empresas que empregam mais de 4,000 trabalhadores e em indústrias químicas, petroquímicas, de mineração e pedreiras com mais de 2,000 funcionários. Uma unidade interna com médico do trabalho e enfermeira do trabalho é necessária para todas as empresas com mais de 800 trabalhadores; aqueles com 300 a 800 trabalhadores são obrigados a ter apenas uma enfermeira do trabalho; o número mínimo para empresas com operações químicas, petroquímicas, de mineração e pedreiras é de 200 funcionários. Essas unidades internas fazem parte do sistema público de saúde.
As empresas de pequeno porte contam com os serviços de saúde ocupacional dos hospitais e policlínicas da rede pública de saúde, que devem disponibilizar um médico do trabalho para realizar os exames de saúde dos trabalhadores.
O serviço de saúde ocupacional em empresas de grande porte geralmente inclui um hospital que presta serviços de internação, uma policlínica que presta serviços ambulatoriais, serviços de enfermagem ocupacional e um dispensário. Seus serviços podem ser “fechados” (isto é, limitados a indivíduos que trabalham na empresa) ou “abertos” (isto é, atendendo também às famílias dos trabalhadores e, às vezes, a indivíduos residentes nas proximidades da fábrica).
Conclusões
Transformações significativas nos sistemas econômico e social da Rússia refletem a transição para uma economia de mercado, o surgimento de várias formas de propriedade, a concessão de independência econômica às empresas e a abolição do controle administrativo estatal, tudo o que resultou em muitas mudanças na a sociedade.
O sistema de proteção trabalhista na Federação Russa descrito acima, embora preservando suas características gerais, ainda está passando por uma grande reorganização para se adequar às realidades em mudança e ser capaz de responder de forma eficaz às questões emergentes. Embora bem encaminhado, esse processo também está apenas começando.
A prestação de serviços de saúde ocupacional às populações trabalhadoras merece atenção especial devido à desintegração parcial da antiga rede de serviços de saúde ocupacional decorrente de conhecidos problemas econômicos, e também por inovações como o surgimento de um setor privado, a introdução de seguro de saúde obrigatório e a integração de estabelecimentos médicos privados no sistema de saúde do país.
Embora se tenham registado alguns progressos na redução do número de acidentes de trabalho e da incidência de lesões e doenças profissionais, as taxas mantêm-se inaceitavelmente elevadas, o que pode ter consequências graves ao nível da deterioração da saúde dos trabalhadores e consequente impacto na economia. A melhoria das condições de trabalho e do ambiente de trabalho e a proteção e promoção da saúde dos trabalhadores são, portanto, de alta prioridade na revisão da política social do estado. A participação ativa de profissionais especializados em segurança e saúde ocupacional nesse processo é fundamental.
Alguns pré-requisitos para a melhoria do sistema de proteção trabalhista na Rússia incluem:
- criação de estímulos econômicos para a melhoria das condições e do ambiente de trabalho
- formulação de uma política nacional coerente sobre saúde ocupacional, segurança ocupacional e meio ambiente de trabalho
- revisão da legislação laboral existente e estabelecimento de uma base legislativa sólida para a prática da segurança e saúde no trabalho
- aplicação efetiva da legislação trabalhista
- cooperação mais ampla de empregadores e trabalhadores em questões relacionadas à segurança e saúde ocupacional
- autorizando os órgãos de controle do Estado a fechar empresas com condições de trabalho inseguras e insalubres, bem como aquelas que poluem o meio ambiente
- enfatizando a melhoria do ambiente de trabalho juntamente com a proteção do meio ambiente geral
- análise detalhada e prognóstico dos possíveis efeitos do projeto e construção de novos empreendimentos na saúde dos trabalhadores e no meio ambiente
- fornecer mais opções para os trabalhadores na aquisição de serviços de saúde ocupacional e aumentar a independência profissional dos profissionais de saúde ocupacional
- fornecer acesso a um pacote “padrão” de serviços de saúde para todos os trabalhadores
- estabelecimento de serviços de saúde ocupacional abrangentes e multidisciplinares em empresas de grande porte que sejam capazes de fornecer uma gama completa de serviços, incluindo tratamento e reabilitação, aos trabalhadores e suas famílias
- atualizar as instalações técnicas dos serviços de saúde ocupacional e CSHES e aumentar os níveis de especialização de seu pessoal
- organizar e implantar centros de saúde para fornecer serviços de saúde ocupacional para pequenas empresas
- fornecer tipos recomendados de exames de saúde a todos os trabalhadores, incluindo trabalhadores da agricultura e do setor informal, por meio do uso mais eficiente de vários ambientes médicos
- atualização da educação e treinamento de profissionais de saúde ocupacional
- enfatizando a educação e treinamento dos trabalhadores em segurança e saúde ocupacional.
A prática do serviço de saúde ocupacional na República Popular da China
A China, o maior país em desenvolvimento do mundo, está se esforçando para realizar uma modernização sem precedentes. A política de “abertura” a interesses externos e a reforma econômica em vigor desde 1979 trouxeram profundas mudanças para a economia da China e para todos os aspectos de sua sociedade. O PIB aumentou de 358.8 bilhões de yuans RMB em 1978 para 2,403.6 bilhões em 1992, um aumento de mais de três vezes em termos de valor monetário constante. A taxa média anual de crescimento do PIB foi de 9.0%. O valor da produção industrial bruta foi de 3,706.6 bilhões em 1992, um crescimento médio anual de 13.2% de 1979 a 1992 (National Statistics Bureau 1993). A China está sendo cada vez mais considerada um “centro potencial de atividade econômica” e atraiu 40% de todo o investimento estrangeiro direto no mundo em desenvolvimento. Até o final de 1993, 174,000 projetos com financiamento estrangeiro foram aprovados, trazendo US$ 63.9 bilhões para o país, e o total cumulativamente prometido de entrada estrangeira foi de US$ 224 bilhões (China Daily 1994a, 1994b).
A fim de promover as reformas atuais de maneira abrangente, garantindo um progresso harmonioso em todos os setores econômicos, uma decisão de reforma profunda foi tomada. O objetivo dessa reforma da estrutura econômica é estabelecer uma economia socialista de mercado que liberte e expanda ainda mais as forças produtivas da China. A economia planejada centralmente, favorecida por 40 anos, está sendo transformada em um sistema de mercado. Tudo o que o mercado pode administrar por si mesmo deve ser controlado pelo mercado. O governo deve orientar o crescimento do mercado por políticas econômicas, regulamentos, planejamento e meios administrativos necessários.
Durante o período de rápida mudança social e industrialização, especialmente a transição de um sistema econômico centralmente planejado para uma economia orientada para o mercado, grandes desafios tiveram de ser enfrentados pelo tradicional serviço de saúde ocupacional da China. Ao mesmo tempo, muitos novos problemas de saúde ocupacional estão continuamente surgindo, enquanto os mais antigos ainda não foram resolvidos.
Revendo a história de mais de 40 anos de desenvolvimento da saúde ocupacional na China, pode-se observar que grandes conquistas foram feitas e muitos esforços provaram ser bem-sucedidos. No entanto, ainda existe uma grande lacuna entre a crescente necessidade de capacidades de saúde ocupacional e a capacidade de atendimento atualmente limitada. Como muitos outros aspectos da vida chinesa, o serviço de saúde ocupacional está passando por uma tremenda reforma.
Revisão Histórica
O serviço de saúde ocupacional, como um subsistema dos serviços de saúde pública da China, foi estabelecido no início dos anos 1950. Em 1949, quando a República Popular da China foi fundada, o estado de saúde do povo chinês era ruim. A expectativa de vida ao nascer era de 35 anos. A situação de segurança e saúde ocupacional dos trabalhadores apresentou quadro ainda pior. A prevalência de doenças ocupacionais, doenças transmissíveis e lesões entre os trabalhadores foi alta. Em geral, os trabalhadores eram afastados prematuramente de seus empregos. Para combater as perigosas condições de trabalho e falta de saneamento que sobraram nas fábricas da “velha China”, o novo governo tomou três medidas (Zhu 1990): (1) o estabelecimento de instituições de serviços de saúde em grandes empresas industriais; (2) uma extensa investigação de saneamento e segurança nas fábricas; e (3) a melhoria das condições sanitárias no local de trabalho e nas moradias dos trabalhadores.
Os dados estatísticos relativos às bases industriais mais antigas da China mostraram que, em 1952, 28 hospitais industriais, 795 clínicas e 30 sanatórios haviam sido estabelecidos no leste da China; na região Nordeste, o nível de serviços médicos e de saúde nas empresas industriais aumentou 27.6%, o número de trabalhadores da saúde aumentou 53.2% e o número de leitos hospitalares aumentou 12% - todas essas melhorias ocorreram no triênio de 1950 a 1952. A maioria das condições de trabalho seriamente inseguras encontradas em empresas estatais por exames governamentais foram melhoradas através dos esforços conjuntos do governo e da participação dos trabalhadores. O governo também deu apoio financeiro à construção de habitações e instalações sanitárias. Em 1952, as moradias dos trabalhadores aumentaram dez vezes em relação a 1950, o número de banheiros aumentou 216%, os banheiros aumentaram 844% e os clubes de trabalhadores aumentaram 207% (da estatística da região nordeste). Desde 1950, os subsídios alimentares são concedidos aos trabalhadores expostos a riscos ocupacionais. Esses desenvolvimentos promoveram sobremaneira a retomada da produção industrial da época.
Desde 1954, seguindo o apelo do presidente Mao Zedong para “aproximar-se de uma nação socialista industrializada passo a passo”, a China acelerou seu desenvolvimento industrial. As prioridades do governo para a saúde do trabalhador passaram a ser transferidas do saneamento para a saúde ocupacional e ambiental e se concentraram na prevenção e controle de doenças e lesões ocupacionais graves. A primeira Constituição da República Popular da China estipulou que os trabalhadores devem gozar do direito de proteção do governo e que a saúde e o bem-estar de todos os trabalhadores devem ser melhorados.
O governo central – Conselho Estadual – tem dado muita atenção à grave situação dos problemas de saúde ocupacional. A Primeira Conferência Nacional sobre Controle de Pó de Sílica em Ambientes de Trabalho foi convocada conjuntamente pelos Ministérios de Saúde Pública (MOPH) e Trabalho (MOL) e pela Federação Chinesa de Sindicatos (ACFTU) em Pequim em 1954, apenas quatro anos após a fundação da República Popular da China. A Segunda Conferência sobre Controle de Pó de Sílica foi convocada cinco anos depois pelas três agências acima mencionadas em conjunto com setores da administração industrial como o Ministério da Indústria do Carvão e o Ministério da Fabricação de Materiais Construtivos, entre outros.
Ao mesmo tempo, estresse térmico, intoxicação ocupacional, lesões por ruído industrial e outras doenças induzidas por fatores físicos, bem como intoxicação por pesticidas na agricultura, foram colocados na agenda da saúde ocupacional. Através das recomendações ativas ao Conselho de Estado expressas através dos esforços conjuntos do MOPH, MOL, ACFTU e do Ministério da Administração Industrial (MOIA), uma série de decisões, políticas e estratégias para fortalecer o programa de saúde ocupacional foram tomadas pelo Conselho de Estado , incluindo as relativas a seguro de trabalho, requisitos de saúde e segurança para ambientes de trabalho, assistência médica para doenças ocupacionais, exames de saúde para trabalhadores envolvidos em trabalhos perigosos, estabelecimento de sistemas de “inspeção de saúde” e também o grande apoio financeiro necessário para melhorar o trabalho condições.
Estrutura Organizacional da Prestação de Saúde Ocupacional
A rede de serviços de saúde ocupacional na China foi inicialmente estabelecida na década de 1950 e gradualmente tomou forma ao longo de quarenta anos. Pode ser visto em diferentes níveis:
Serviço na fábrica
Já em 1957, o MOPH (1957) publicou uma Recomendação sobre o Estabelecimento e Pessoal de Instituições Médicas e de Saúde em Empresas Industriais. Os princípios do documento foram adotados como padrões nacionais no Padrões Higiênicos para Projeto de Instalações Industriais (MOPH 1979) (ver tabela 1). Deve haver um departamento de saúde ou um departamento de saúde e segurança no nível gerencial da empresa, que também deve estar sob a supervisão da autoridade local de saúde pública do governo. Um hospital do trabalhador vinculado ao departamento funciona como um centro médico-sanitário, que presta serviços preventivos e curativos, incluindo vigilância da saúde dos trabalhadores para fins de segurança e saúde no trabalho, avaliação da capacidade de trabalho do ponto de vista médico e aprovação de licenças médicas de trabalhadores. Nas proximidades das oficinas existem postos de saúde que, sob a gestão e com o apoio técnico do hospital do trabalhador, desempenham importante função de primeiros socorros, educação em saúde ocupacional dos trabalhadores, coleta de informações de saúde dos trabalhadores nos locais de trabalho e supervisão de segurança e saúde ocupacional em conjunto com sindicatos e departamentos de engenharia de segurança.
Tabela 1. Requisitos mínimos de uma unidade de saúde interna
|
Tamanho da empresa (funcionários) |
Unidade de saúde na planta |
Espaço no chão ( m2 ) |
Requerimento mínimo |
|
> 5,000 |
hospital* |
Para atender o padrão de construção de Hospitais Integrais |
|
|
3,501-5,000 |
Clínicas |
140-190 |
Sala de espera, consultório, sala de terapia, clínica e sala de raio-x do laboratório do HI e farmácia |
|
2,001-3,500 |
Clínicas |
110-150 |
(o mesmo que acima) |
|
1,001-2,000 |
Clínicas |
70-110 |
Raio X não é necessário |
|
300-1,000 |
Clínicas |
30-0 |
Raio-X e laboratório não são necessários |
* As empresas industriais com mais de 3,000 funcionários podem estabelecer um hospital interno se tiverem processos produtivos de alto risco, estiverem localizadas a grandes distâncias de uma cidade ou situadas em áreas montanhosas com transporte precário.
Prestação de serviços de saúde ocupacional baseada na divisão administrativa
A prestação de serviços de saúde é uma das responsabilidades dos governos. No início da década de 1950, para prevenir e controlar doenças transmissíveis graves e melhorar a saúde ambiental, as Estações de Saúde e Prevenção de Epidemias (HEPSs) foram estabelecidas em todas as divisões administrativas, das províncias aos condados. As funções dos HEPSs foram ampliadas com as crescentes necessidades da sociedade e do desenvolvimento econômico para incluir serviços médicos preventivos, que abrangeram saúde ocupacional, saúde ambiental, higiene alimentar, saúde escolar, proteção radiológica, bem como controle de doenças transmissíveis e algumas não transmissíveis . Com ênfase na legislação sanitária, os HEPSs estão autorizados a fazer cumprir os regulamentos e normas de saúde pública promulgados pelos governos estaduais ou municipais e a implementar a fiscalização. Os HEPS, especialmente os de nível provincial, também prestam assistência técnica e serviços de saúde pública à comunidade e estão envolvidos na formação em serviço e na investigação científica.
A campanha de industrialização na China na década de 1950 e início da década de 1960 acelerou muito o desenvolvimento do programa de serviço de saúde ocupacional, que se tornou um dos maiores departamentos do sistema HEPS. A maioria das médias e pequenas empresas industriais que não conseguiam manter serviços de saúde ocupacional e higiene industrial dentro da fábrica podiam ser cobertas pelos serviços de saúde ocupacional do HEPS, a maioria dos quais eram gratuitos.
Durante a “Revolução Cultural” de 1966 a 1976, a rede de serviços de saúde ocupacional e suas atividades foram seriamente prejudicadas. Esta é uma das razões importantes pelas quais algumas doenças ocupacionais ainda prevalecem seriamente na China. A reconstrução do programa de saúde ocupacional começou no final dos anos 1970, quando a China começou a perceber mais uma vez a importância do desenvolvimento econômico. Desde o início da década de 1980, hospitais de prevenção e tratamento de doenças ocupacionais e institutos de saúde ocupacional, denominados instituições de saúde ocupacional (OHIs) foram rapidamente estabelecidos na maioria das províncias e alguns setores administrativos industriais sob a política favorável do governo. Os OHIs foram formados principalmente com base na utilização de pessoal de saúde ocupacional em HEPS integrados com médicos do trabalho de hospitais. Durante o período de 1983 a 1991, os governos central e local investiram 33.8 milhões de yuans RMB no total para apoiar a construção de OHIs. Nos níveis provincial e municipal, foram criados 138 OHIs, com equipamentos laboratoriais ou clínicos adequados. Atualmente, o número de OHIs chega a 204, dos quais 60 são estabelecidos pelo setor industrial. Outros 110 milhões de yuans RMB foram investidos para equipar 1,789 estações de saúde e prevenção de epidemias no nível do condado (He 1993). Os programas de saúde ocupacional nos HEPSs do condado foram uma das partes importantes do projeto a ser equipado pela primeira vez. Para fortalecer a capacidade nacional de pesquisa, treinamento e coordenação do serviço de saúde ocupacional, foi criado um Centro Nacional de Prevenção e Tratamento de Doenças Ocupacionais (NCODPT) no Instituto de Medicina Ocupacional, Academia Chinesa de Medicina Preventiva (IOM/CAPM) e sete centros regionais de saúde ocupacional, localizados em Pequim, Xangai, Shenyang, Lanzhou, Chengdu, Changsa e Guangzhou, também foram estabelecidos. A atual rede nacional de serviços de saúde ocupacional é ilustrada na figura 1.
Figura 1. Rede nacional de serviços de saúde ocupacional
Até agora, 34 escolas ou departamentos de saúde pública foram estabelecidos nas faculdades ou universidades médicas. Estes são os principais recursos do pessoal de saúde ocupacional. Seis centros nacionais de treinamento em saúde ocupacional foram estabelecidos em 1983. O total de profissionais de saúde ocupacional, incluindo médicos, higienistas industriais, técnicos em laboratórios e outros profissionais de saúde envolvidos em programas de saúde ocupacional, atingiu cerca de 30,000 em 1992.
Normas e Legislação de Saúde Ocupacional.
Para encorajar a pesquisa em padrões higiênicos e em seu estabelecimento, um Comitê Técnico Nacional de Padrões Higiênicos (NTCHS) foi criado em 1981 como uma agência consultiva e de revisão técnica do MOPH no estabelecimento de padrões higiênicos. Atualmente, o NTCHS possui oito subcomitês, responsáveis pela saúde ocupacional, saúde ambiental, higiene escolar, higiene alimentar, proteção radiológica, diagnóstico de doenças ocupacionais, doenças transmissíveis e prevenção de doenças endêmicas (figura 2). Os membros do NTCHS são especialistas de universidades, institutos de pesquisa, agências governamentais e sindicatos. O Hygienic Standards for Design of Industrial Premises (HSDIP) foi formulado pela primeira vez na década de 1950 e revisado e promulgado novamente em 1979, de modo que agora contém uma lista de limites de exposição ocupacional em termos de concentrações máximas permitidas (MACs) para 120 agentes tóxicos e poeiras e outros requisitos para medidas de controle de riscos em locais de trabalho, instalações sanitárias e de saúde em fábricas e assim por diante. Além disso, havia 50 normas de higiene ocupacional para agentes químicos e físicos perigosos no local de trabalho promulgadas pelo Ministério da Saúde Pública. Outras 127 normas de higiene ocupacional estão sendo revisadas. Critérios diagnósticos para 50 doenças ocupacionais compensáveis foram emitidos pelo Ministério da Saúde Pública.
Figura 2. A gestão da definição de padrões de saúde
Como é do conhecimento de todos, a China tem um sistema econômico planejado centralmente e é um país controlado por um governo central unificado há mais de 40 anos. Assim, a maioria dos requisitos regulatórios em segurança e saúde ocupacional em nível nacional foram estipulados na forma de documentos do “Título Vermelho” do governo central. Esses documentos tiveram, de fato, o mais alto efeito legal e constituíram a estrutura regulatória básica da saúde ocupacional da China. Existem mais de 20 documentos desse tipo promulgados pelo Conselho de Estado ou seus ministérios. As principais diferenças entre esses documentos e a legislação são que não há estipulações de penalidades nos documentos, o efeito compulsório não é tão alto quanto nas leis e a fiscalização é fraca.
Como a reforma econômica favoreceu o sistema orientado para o mercado após a política de abertura, a legislação nacional foi muito enfatizada. A gestão da saúde ocupacional também está sendo transformada da administração tradicional para abordagens baseadas em regulamentação. Um dos documentos legais mais importantes é o Regulamento de Prevenção e Controle das Pneumoconioses, emitido pelo Conselho de Estado em 1987. Outro marco na proteção dos direitos dos trabalhadores é a promulgação da Lei do Trabalho pelo Congresso Nacional Popular, com entrada em vigor prevista para 1 de Janeiro de 1995. A segurança e saúde no trabalho dos trabalhadores, como um dos grandes objectivos desta medida, é estipulada na Lei. Para implementar a Lei do Trabalho para controle de doenças ocupacionais, um projeto de lei para prevenção e controle de doenças ocupacionais foi submetido ao Bureau of Legislation of the State Council pelo Ministério da Saúde Pública, no qual a maioria das políticas bem-sucedidas de saúde ocupacional básicas para instituições ocupacionais , e experiências na China e no exterior. O projeto deve ser analisado e submetido à Comissão Permanente da Assembleia Popular Nacional.
Sistema de Inspeção Sanitária
“Colocar a prevenção em primeiro lugar” foi enfatizado pelo governo e tornou-se um importante princípio nacional básico de saúde pública. Já em 1954, quando a industrialização havia apenas começado, o governo central tomou a decisão de estabelecer um sistema de inspeção sanitária para fazer cumprir os regulamentos nacionais de saúde e as políticas de higiene industrial. Os HEPSs foram autorizados a implementar a inspeção de saúde em nome das autoridades de saúde pública do governo. As principais tarefas da inspeção sanitária das empresas incluem o seguinte:
- inspecionar a empresa para controle de riscos nos locais de trabalho, de modo que as concentrações/intensidades dos riscos ocupacionais atendam aos padrões higiênicos industriais nacionais
- para verificar se os exames de saúde periódicos e pré-colocação de trabalhadores expostos foram ou não conduzidos em conformidade com os regulamentos nacionais relacionados ou requisitos governamentais locais
- garantir que os trabalhadores que sofrem de doenças profissionais recebam tratamento adequado, tenham permissão para se recuperar, sejam transferidos para outros empregos ou tenham outra opção adequada de acordo com os regulamentos relacionados
- realizar avaliação higiênica e supervisionar as medidas de controle de riscos nos locais de trabalho
- supervisionar a manutenção de registros de saúde ocupacional, relatórios de doenças ocupacionais e monitoramento do ambiente de trabalho nas empresas.
- As atividades acima fazem parte da “inspeção regular de saúde” e são consideradas tarefas de inspeção de rotina que devem ser realizadas periodicamente. Para continuar, as restantes tarefas principais da inspeção sanitária são:
- inspeção preventiva de saúde em projetos de construção industrial (antes de uma nova construção industrial ou reconstrução/ampliação de antigas empresas industriais, todos os projetos de engenharia, instalações de controle de riscos, instalações médicas/saúde e de vida dos trabalhadores devem passar por uma inspeção inicial para fins de saúde ocupacional )
- avaliação toxicológica de novas substâncias químicas industriais.
A inspecção sanitária, em especial a inspecção preventiva da saúde, como princípio fundamental das medidas de intervenção em saúde pública, está prevista em diversas leis e regulamentos de saúde pública. Desde a década de 1970, com grande atenção dada ao controle da poluição ambiental, a inspeção preventiva de saúde ocupacional foi expandida para inspeção de todo o processo. O princípio de que “as instalações de controle de risco devem ser simultaneamente projetadas, construídas e colocadas em uso/operação com a parte principal do projeto” foi um dos requisitos importantes do Regulamento de Prevenção e Controle da Pneumoconiose e da Lei de Proteção Ambiental.
Estratégia Integral de Prevenção de Doenças Ocupacionais
Ao longo do caminho para controlar pneumoconioses e contaminação grave por poeira no ambiente de trabalho, prevenção integral foi enfatizado, que foi resumido em oito caracteres chineses, e assim chamada de estratégia dos “Oito Caracteres”. Os significados são traduzidos em inglês da seguinte forma:
- inovação: melhoria tecnológica, como o uso de materiais seguros ou de baixo risco e processos mais produtivos, e substituição de métodos produtivos obsoletos por técnicas avançadas apropriadas
- mantenha-o molhado: manter um local de trabalho empoeirado úmido para diminuir a concentração de poeira, especialmente para perfuração e retificação em indústrias de mineração
- recinto: segregar trabalhadores, equipamentos e áreas ambientais para evitar a fuga de poeira e posterior contaminação dos operadores
- ventilação: melhorando a ventilação natural e mecânica
- proteção: fornecer proteção individual para trabalhadores expostos
- supervisão: estabelecer regulamentos e regras operacionais seguras e supervisionar os trabalhadores para garantir que eles os sigam rigorosamente
- educação: implementando programas de educação em saúde e segurança para promover a participação dos trabalhadores e aumentar sua conscientização e habilidades em relação à proteção pessoal
- checando: inspecionar os ambientes de trabalho para atender aos padrões nacionais e examinar regularmente a saúde dos trabalhadores de acordo com os requisitos nacionais.
Foi comprovado pelas práticas de muitas empresas que a estratégia de “Oito Personagens” é importante e eficaz para melhorar as condições de trabalho.
Monitoramento Ambiental em Locais de Trabalho
As empresas com ambientes de trabalho perigosos devem monitorar periodicamente as concentrações ou intensidades dos perigos nos locais de trabalho e tomar medidas para controlar os riscos para atender aos padrões higiênicos industriais nacionais (por exemplo, com referência aos valores dos MACs). Se os empreendimentos não forem capazes de realizar o monitoramento ambiental por conta própria, os OHIs ou HEPSs locais podem fornecer serviços.
Para controlar a qualidade do monitoramento do local de trabalho realizado pelas empresas, os OHIs ou HEPSs devem realizar inspeções regularmente ou sempre que necessário. O NCODPT é responsável pelo controle de qualidade nacional do monitoramento de riscos no local de trabalho. Vários regulamentos técnicos para monitoramento do ar no local de trabalho foram promulgados pelo MOPH ou publicados como recomendações nacionais pelo NCODPT - por exemplo, Métodos para Medição de Poeira Aerotransportada no Local de Trabalho (GB 5748–85) (MOPH 1985) e Métodos para Monitoramento e Análise de Perigos Químicos no Ar do Local de Trabalho (Instituto de Medicina Ocupacional 1987).
Para controlar ainda mais a qualidade do monitoramento ambiental nos locais de trabalho, um conjunto de normas de garantia de qualidade para medição de substâncias perigosas no ambiente de trabalho foi submetido ao MOPH para posterior revisão e aprovação. As qualificações das instituições que realizam o monitoramento do local de trabalho seriam revisadas e licenciadas, exigindo:
- capacidade profissional da pessoa que coleta as amostras ou realiza trabalhos analíticos
- equipamentos necessários para amostragem e análise e sua calibração adequada
- reagentes e soluções padrão
- garantias de qualidade para amostragem de ar e material biológico
- garantias de qualidade interlaboratoriais e verificações semelhantes.
Atualmente, está sendo realizado um estudo piloto de avaliação dos laboratórios em 200 laboratórios ou instituições. Este é o primeiro passo para implementar a Norma de Garantia de Qualidade.
Exames de Saúde dos Trabalhadores
Os trabalhadores expostos a riscos ocupacionais nos locais de trabalho devem realizar exames de saúde ocupacional. Isso foi exigido pela primeira vez para trabalhadores expostos a poeira na década de 1950. Ele rapidamente se expandiu para cobrir os trabalhadores expostos a produtos químicos tóxicos e riscos físicos.
Os exames de saúde incluem um exame pré-emprego ou de aptidão para o trabalho e exames periódicos. Esses exames médicos devem ser realizados por OHIs ou instituições médicas/de saúde competentes licenciadas por administrações governamentais de saúde pública.
Exame pré-emprego
Um exame pré-emprego é necessário para novos trabalhadores ou trabalhadores recém-transferidos para locais de trabalho perigosos. Os exames médicos centram-se na avaliação da saúde dos trabalhadores face às condições do local de trabalho, de forma a garantir que a função específica que pretendem exercer não acarreta danos para a sua saúde, sendo excluídos os que não se encontram aptos para determinada função. Critérios de saúde para determinar contra-indicações de trabalho para diferentes condições perigosas de trabalho foram estipulados em detalhes no Critérios Nacionais de Diagnóstico e Princípios de Gestão de Doenças Profissionais (Health Standards Office 1993) e Diretriz de Serviço e Inspeção de Saúde Ocupacional promulgada pelo MOPH (1991b).
Exame periódico
Trabalhadores expostos a diferentes riscos têm diferentes intervalos de exames médicos. O período de exames para trabalhadores expostos a poeira, por exemplo, é ilustrado na tabela 2. Trabalhadores com pneumoconioses devem fazer exames físicos anuais.
Tabela 2. Exigência de exames periódicos para trabalhadores expostos a poeira
|
Natureza da poeira |
Intervalos de exames (anos) |
|
|
Trabalhadores em serviço |
Trabalhadores retirados |
|
|
Teor de sílica livre (%) |
||
|
80 |
0.5-1 |
1 |
|
40 |
1-2 |
2 |
|
10 |
2-3 |
3 |
|
10 |
3-5 |
5 |
|
Amianto |
0.5-1 |
1 |
|
Outras poeiras |
3-5 |
5 |
Todos os registos médicos devem estar bem protegidos, tanto nas empresas como nos OHIs locais, e devem ser comunicados anualmente à autoridade de saúde pública do governo local e, em seguida, ao NCODPT e ao MOPH.
Quando alguém se transfere para um empreendimento de uma planta com riscos de exposição perigosa, um exame de saúde deve ser feito por um OHI local para esclarecer se sua saúde foi prejudicada pela exposição, e os registros de saúde devem ser enviados ao novo empreendimento com o trabalhador (MOPH 1987).
A Tabela 3 apresenta as estatísticas dos exames de saúde do trabalhador no período 1988-1993. A rede do serviço de saúde ocupacional abrangeu 64 milhões de trabalhadores, que incluíam empresas estatais e coletivas municipais, e parte de indústrias rurais de nível municipal. Os trabalhadores expostos a riscos ocupacionais representam 30% do total de trabalhadores. Quase 4 milhões de trabalhadores expostos, cerca de 20% do total, passaram por exames médicos todos os anos. Em 1993, por exemplo, o número total da população industrial era de 64,345,193, de acordo com o relatório do National Center of Occupational Health Reporting (NCOHR 1994) (no entanto, faltavam dados de Neimeng, Tibete e Taiwan). A proporção de trabalhadores expostos a riscos ocupacionais foi de 31.28% (20,126,929), dos quais 3,982,940 foram examinados, representando 19.79%. A taxa total de doenças profissionais compensáveis detectadas foi de 0.46% em 1993 (MOPH 1994).
Tabela 3. Exames físicos de trabalhadores expostos a riscos ocupacionais
|
Ano |
número de |
Proporção de |
taxa de exame |
taxa detectada de |
|
1988 |
62,680 |
29.36 |
18.60 |
0.90 |
|
1989 |
62,791 |
29.92 |
20.67 |
0.57 |
|
1990 |
65,414 |
29.55 |
20.47 |
0.50 |
|
1991 |
66,039 |
30.30 |
21.03 |
0.57 |
|
1992 |
64,222 |
30.63 |
20.96 |
0.40 |
|
1993 |
64,345 |
31.28 |
17.97 |
0.46 |
Gestão de Doenças Ocupacionais
Doenças profissionais compensáveis
De modo geral, é considerada doença ocupacional toda doença causada pela exposição a fatores perigosos presentes no ambiente de trabalho ou decorrentes de processos produtivos. No entanto, para efeitos de compensação, foi emitida uma lista de doenças profissionais pelo MOPH, MOL, Ministério das Finanças e ACFTU (MOPH 1987). A lista abrange nove categorias, incluindo pneumoconioses; intoxicações ocupacionais agudas e crônicas; doenças induzidas por fatores físicos; doenças ocupacionais transmissíveis; dermatoses ocupacionais; deficiências oculares ocupacionais; doenças ocupacionais do ouvido, nariz e garganta; e tumores ocupacionais. O total é de 99 doenças. Caso alguma outra doença seja proposta por governos locais ou setores governamentais para complementar a lista, ela deve ser submetida ao MOPH para aprovação.
Diagnóstico de doenças profissionais compensáveis
De acordo com o estipulado na Portaria de Diagnóstico de Doenças Profissionais emitida pelo MOPH, nos níveis provincial e municipal, as doenças profissionais compensáveis devem ser diagnosticadas por OHIs ou por instituições médicas/de saúde licenciadas pelos departamentos de saúde pública dos governos locais. A fim de controlar a qualidade do diagnóstico e fornecer assistência técnica para confirmação de casos complicados e adjudicação de disputas diagnósticas, comitês de especialistas em diagnóstico de doenças ocupacionais foram estabelecidos nos níveis nacional, provincial e municipal/prefeitura (figura 3) (MOPH 1984 ).
Figura 3. A gestão do diagnóstico de doenças ocupacionais na China
O Comitê Nacional de Diagnóstico de Doenças Ocupacionais (NCODD) consiste em cinco subcomitês preocupados com envenenamento ocupacional, pneumoconiose, doença ocupacional induzida por fator físico, doença por radiação e patologia pneumoconiose, respectivamente. A sede da Comissão é no Departamento de Fiscalização do MOPH. A sede executiva do NCODD fica no IOM/CAPM. Todos os membros da Comissão foram nomeados pelo MOPH.
Os Critérios de Diagnóstico das doenças profissionais são promulgados pelo MOPH. Esses critérios estão em vigor para 66 doenças ocupacionais. Para outras doenças profissionais compensáveis sem critérios diagnósticos nacionais, os departamentos provinciais de saúde pública poderiam formular critérios diagnósticos temporários a serem aplicados nas suas próprias províncias após serem submetidos ao MOPH para os registos.
De acordo com os Critérios Diagnósticos, o diagnóstico de doença ocupacional deve ser baseado nos seguintes tipos de evidência: história de exposição, sintomas e sinais clínicos, achados laboratoriais e resultados de monitoramento do ambiente de trabalho e razoável exclusão de outras doenças. Uma vez feito o diagnóstico, uma Certificação de Doença Ocupacional (ODC) deve ser emitida pelo OHI. Três cópias do ODC devem ser enviadas: uma para o trabalhador, uma para a empresa para as devidas providências de compensação e uma deve ser mantida no OHI para posterior tratamento médico e avaliação da capacidade de trabalho.
Manejo de pacientes com doenças ocupacionais
A compensação e outros benefícios para pacientes que sofrem de doenças ocupacionais devem ser fornecidos pelas empresas de acordo com o Regulamento de Seguro de Trabalho (LIR). A direção, o sindicato e o comitê de avaliação da capacidade para o trabalho na empresa devem participar conjuntamente da discussão e decisão sobre o tratamento adequado e a compensação dos pacientes com base no ODC e no grau de perda da capacidade para o trabalho. Para aqueles que comprovadamente não estiverem aptos para o exercício de suas funções de origem após a conclusão de tratamento médico adequado, a empresa deverá transferi-los para outros locais de trabalho ou providenciar contratação adequada de acordo com suas condições de saúde no prazo de dois meses e, para casos especiais, em o mais tardar em seis meses. Quando um trabalhador que sofre de doença profissional se transfere para outra empresa, as suas prestações de doença profissional devem ser suportadas pela empresa de origem onde a doença profissional foi causada, ou repartidas por ambas as empresas depois de terem chegado a acordo. Todos os registros de saúde, o ODC e outras informações relativas aos cuidados de saúde do trabalhador devem ser transferidos para a nova empresa do original, e a transferência deve ser comunicada por ambas as empresas aos seus OHIs locais para manutenção de registros e posterior acompanhamento -up propósitos.
Se o diagnóstico de doença profissional for feito após a mudança do trabalhador para uma nova empresa, todas as indenizações ou benefícios devem ser pagos pela nova empresa onde o trabalhador está trabalhando, independentemente de a doença estar ou não relacionada com o presente condições de trabalho. Para o trabalhador contratado ou empregado temporário, se a doença ocupacional for diagnosticada durante períodos de desemprego e houver evidência de exposição a ambientes de trabalho perigosos relacionados quando ele foi contratado por qualquer empresa, a indenização e os cuidados médicos devem ser pagos pela empresa (MOPH 1987).
Conquistas na Prevenção e Controle de Doenças Ocupacionais
Melhoria dos ambientes de trabalho
A concentração ou intensidade dos riscos ocupacionais no local de trabalho diminuiu significativamente. As estatísticas de monitoramento ambiental de trabalho fornecidas pelo NCOHR mostraram que a proporção de locais de trabalho em conformidade com os padrões nacionais aumentou 15% de 1986 a 1993 (NCOHR 1994). Isso é particularmente verdadeiro para empresas industriais estatais e urbanas de propriedade coletiva, cujos ambientes de trabalho quase 70% atenderam aos padrões nacionais. A situação das empresas industriais rurais também está melhorando. A taxa de conformidade para riscos ocupacionais aumentou de 42.5% em 1986 para 54.8% em 1993 (tabela 4). É importante observar que a estimativa dos índices de conformidade das indústrias municipais pode ser maior do que a situação real, pois este relatório de rotina pode abranger apenas cerca de 15% das indústrias rurais a cada ano, e a maioria delas está localizada perto de cidades que possuem serviços de saúde bem desenvolvidos.
Tabela 4. Resultados do monitoramento ambiental para riscos no local de trabalho
|
Ano* |
Indústria estatal |
indústria rural |
||
|
Nº de locais ambientais monitorados |
Proporção de localidades dentro dos padrões (%) |
Nº de locais ambientais monitorados |
Proporção de localidades dentro dos padrões (%) |
|
|
1986 |
417,395 |
51.40 |
53,798 |
42.50 |
|
1987 |
458,898 |
57.20 |
50,348 |
42.60 |
|
1988 |
566,465 |
55.40 |
68,739 |
38.50 |
|
1989 |
614,428 |
63.10 |
74,989 |
53.50 |
|
1990 |
606,519 |
66.40 |
75,398 |
50.30 |
|
1991 |
668,373 |
68.45 |
68,344 |
54.00 |
|
1992 |
646,452 |
69.50 |
89,462 |
54.90 |
|
1993 |
611,049 |
67.50 |
104,035 |
54.80 |
* Dados exclusivos de 1988: Yunnan, Xinjiang; 1989: Tibete, Taiwan; 1990: Tibete, Taiwan; 1991: Tibete, Taiwan; 1992: Tibete, Taiwan; 1993: Neimeng, Tibete, Taiwan.
A prevalência de algumas doenças ocupacionais graves e a implementação de medidas preventivas abrangentes
Os dados do relatório nacional de saúde ocupacional indicaram que a prevalência de doenças ocupacionais compensáveis manteve-se em uma taxa de 0.4 a 0.6%, embora as indústrias tenham se desenvolvido muito rapidamente nos últimos anos. A silicose, por exemplo, tem sido controlada há anos em algumas grandes empresas industriais ou mineradoras estatais. As Tabelas 5 e 6 ilustram o sucesso da Yiao Gang Xian Tungsten Mine e da Anshan Steel Company no controle da silicose (Zhu 1990).
Tabela 5. Exposição à poeira e prevalências de silicose na mina de tungstênio Yiao Gang Xian
|
Ano |
Concentrações de poeira ( mg/m3 ) |
Taxas detectadas de silicose (%) |
|
1956 |
66 |
25.8 |
|
1960 |
3.5 |
18.6 |
|
1965 |
2.7 |
2.6 |
|
1970 |
5.1 |
0.3 |
|
1975 |
1.6 |
1.2 |
|
1980 |
0.7 |
2.1 |
|
1983 |
1.1 |
1.6 |
Tabela 6. Taxa de detecção de silicose na Anshan Steel Company
|
Ano |
Nº de exames |
Cases |
Taxa (%) |
Taxa de conformidade de poeira (%) |
|
1950s |
6,980 |
1,269 |
18.21 |
23.60 |
|
1960s |
48,929 |
1,454 |
2.97 |
29.70 |
|
1970s |
79,422 |
863 |
1.08 |
28.70 |
|
1980s |
33,786 |
420 |
1.24 |
64.10 |
O levantamento epidemiológico nacional da pneumoconiose em 1987-90 também mostrou que o tempo médio de trabalho dos pacientes desde sua primeira exposição ao pó de sílica até o aparecimento de sinais de pneumoconiose foi significativamente prolongado, de 9.54 anos na década de 1950 para 26.25 anos na década de 1980. 16.24 para aqueles com silicose, e 24.72 anos para 36.64 anos para aqueles com pneumoconiose do trabalhador do carvão no mesmo período de tempo. A idade média dos pacientes que sofrem de silicose no momento da morte também aumentou de 60.64 anos para 44.80 anos, e para pacientes com pneumoconiose de carvão de 61.43 anos para 1992 anos (MOPH XNUMX). Essas melhorias podem ser parcialmente atribuídas às políticas de saúde ocupacional bem-sucedidas e às intervenções de políticas governamentais, bem como aos grandes esforços dos profissionais de saúde ocupacional.
Promover programas de saúde ocupacional em indústrias de pequena escala
Enfrentando o desenvolvimento rápido e contínuo de indústrias de pequena escala, especialmente de indústrias municipais, e a crescente lacuna entre os serviços de saúde ocupacional e as necessidades práticas, o Ministério da Saúde Pública decidiu realizar um estudo de campo de intervenção mais abrangente. Este estudo é importante não apenas para ajudar a resolver problemas de saúde ocupacional nas indústrias rurais, mas também para explorar abordagens para reformar o sistema de serviços de saúde ocupacional em empresas estatais, a fim de atender às exigências de mudança do sistema econômico de mercado que está sendo estabelecido . Assim, em dezembro de 1992, foi constituído o Grupo de Peritos para o Estudo de Campo das Políticas de Serviços de Saúde Ocupacional para as Indústrias de Pequeno Porte, no Departamento de Vigilância Sanitária do Ministério da Saúde Pública. O Grupo foi formado para apoiar as províncias no desenvolvimento de programas de serviços de saúde ocupacional e abordagens para intervenção efetiva em situações perigosas. Como primeiro passo, o Grupo elaborou um “Programa Nacional de Estudos de Campo Recomendado” para os governos provinciais, que foi aprovado e publicado pelo MOPH em 1992. A principal estratégia do programa é descrita a seguir:
A empresa, o provedor de saúde ocupacional e o governo local são as três partes principais do programa. O programa se concentra em reajustar a relação entre as três partes para estabelecer um novo modelo de desenvolvimento. Os objetivos básicos do programa são fortalecer o controle regulatório do governo, mudar as atitudes em relação à saúde e os comportamentos das funções produtivas e operacionais das empresas e ampliar a cobertura do serviço mínimo de saúde ocupacional, melhorando as condições de trabalho com medidas tecnológicas apropriadas (figura 4). Quatro condados (ou distritos) foram selecionados pelo MOPH como áreas experimentais nacionais antes da implementação nacional do programa, que incluem o distrito de Zhangdian no município de Zibo, província de Shandong; o distrito de Baoshan no município de Xangai; Condado de Jinhua na província de Zhejiang; e o distrito de Yuhong no município de Shenyang, província de Liaoning.
Figura 4. A estratégia do estudo piloto sobre SSO em empresas municipais
Sete esferas de intervenções políticas foram enfatizadas no programa:
- fortalecer a supervisão e fiscalização dos governos locais sobre a saúde ocupacional das pequenas indústrias
- explorando como integrar serviços de saúde ocupacional para indústrias rurais, com o objetivo “Saúde para Todos no Ano 2000” na China
- melhorar as redes de organizações de saúde de base para fornecer serviços de saúde ocupacional, gestão e supervisão às empresas
- explorando abordagens práticas para reforçar e implementar inspeção e serviço de saúde ocupacional para empresas municipais
- pesquisando e recomendando tecnologia apropriada para controle de riscos e proteção pessoal para empreendimentos municipais
- implementação de programas de educação em saúde ocupacional em indústrias municipais
- desenvolver mão-de-obra de saúde ocupacional e melhorar as condições de trabalho dos serviços de saúde ocupacional para fortalecer a rede de serviços de saúde ocupacional, especialmente nos níveis municipal e distrital.
Alguns resultados preliminares foram obtidos nessas quatro áreas experimentais, e as ideias básicas do programa estão sendo introduzidas em outras áreas da China e sua avaliação final foi marcada para 1996.
A autora agradece ao Prof. FS He por sua assistência na revisão deste artigo.
Segurança e saúde ocupacional na República Tcheca
Antecedentes geopolíticos
O desenvolvimento predominante da indústria pesada (indústria siderúrgica, fundição e refinaria), indústrias metalúrgicas e de máquinas e a ênfase na produção de energia na Europa Central e Oriental predeterminaram significativamente a estrutura das economias da região para nas últimas quatro décadas. Este estado de coisas resultou em exposições relativamente altas a certos tipos de riscos ocupacionais no local de trabalho. Os esforços atuais para transformar as economias existentes de acordo com o modelo de economia de mercado e para melhorar a segurança e a saúde no trabalho têm sido consideravelmente bem-sucedidos, dado o curto período de tempo para tal esforço.
Até recentemente, garantir a prevenção dos efeitos nocivos à saúde dos produtos químicos presentes nos ambientes ocupacionais e no meio ambiente, a água potável e a cesta básica da população eram asseguradas pela observância obrigatória de normas higiênico-sanitárias e limites de exposição ocupacional, como Máximo Concentrações Admissíveis (MACs), Valores-Limite (TLVs) e Ingestão Diária Aceitável (ADI). Os princípios de testes de toxicidade e avaliação de exposição recomendados por várias organizações internacionais, incluindo padrões aplicados nos países da União Europeia, tornar-se-ão cada vez mais compatíveis com os usados nos países da Europa Central e Oriental, à medida que estes últimos se integram gradualmente com outras economias europeias .
Durante a década de 1980, foi cada vez mais reconhecida a necessidade de harmonizar as metodologias e abordagens científicas no campo da toxicologia e padronização higiênica aplicadas nos países da OCDE com aquelas usadas nos países membros do Conselho de Assistência Econômica Mútua (CMEA). Isto deveu-se principalmente aos níveis crescentes de produção e comércio, incluindo produtos químicos industriais e agrícolas. Um fator que contribuiu para a urgência com que essas considerações foram vistas foi um problema crescente de poluição do ar e dos rios além das fronteiras nacionais na Europa (Bencko e Ungváry 1994).
O modelo econômico da Europa Central e Oriental baseava-se em uma política econômica planejada centralmente, orientada para o desenvolvimento das indústrias de metais básicos e do setor de energia. A partir de 1994, exceto por pequenas mudanças, as economias da Federação Russa, Ucrânia, Bielo-Rússia, Polônia e das Repúblicas Tcheca e Eslovaca haviam preservado suas antigas estruturas (Pokrovsky 1993).
A mineração de carvão é uma indústria amplamente desenvolvida na República Tcheca. Ao mesmo tempo, a mineração de carvão negro (por exemplo, na região norte da Morávia da República Tcheca) é a causa de 67% de todos os novos casos de pneumoconioses no país. O carvão marrom é extraído em minas a céu aberto no norte da Boêmia, sul da Silésia e partes vizinhas da Alemanha. As centrais térmicas, as fábricas de produtos químicos e as minas de lenhite contribuíram fortemente para a poluição ambiental desta região, formando o chamado “triângulo negro” ou “triângulo sujo” da Europa. O uso descontrolado de pesticidas e fertilizantes na agricultura não era excepcional (República Federal Tcheca e Eslovaca 1991b).
A força de trabalho da República Tcheca é de cerca de 5 milhões de funcionários. Cerca de 405,500 trabalhadores (ou seja, 8.1% da população ativa) estão envolvidos em operações perigosas (Ministério da Saúde da República Tcheca, 1992). A Figura 1 apresenta dados sobre o número de trabalhadores expostos a diferentes riscos ocupacionais e a proporção de mulheres entre eles.
Figura 1. Painel do Número de trabalhadores na República Tcheca expostos aos riscos ocupacionais mais graves
Mudança de Necessidades
O sistema de saúde ocupacional da República Tcheca passou por três estágios consecutivos em seu desenvolvimento e foi influenciado pelas mudanças políticas e econômicas do país (Pelclová, Weinstein e Vejlupková 1994).
Fase 1: 1932-48. Esse período foi marcado pela fundação do primeiro Departamento de Medicina Ocupacional pelo professor J. Teisinger na mais antiga universidade da Europa Central – Charles University (fundada em 1348). Mais tarde, em 1953, esse departamento passou a ser a Clínica de Medicina do Trabalho, com 27 leitos. O professor Teisinger também fundou o Instituto de Pesquisa em Saúde Ocupacional e, em 1962, o Centro de Informações sobre Venenos na Clínica. Ele recebeu vários prêmios internacionais, incluindo um prêmio da Associação Americana de Higienistas Industriais em 1972 por sua contribuição pessoal para o desenvolvimento da saúde ocupacional.
Fase 2: 1949-88. Este período exibiu inúmeras inconsistências, em alguns aspectos sendo marcado por deficiências notáveis e em outros mostrando vantagens distintas. Reconheceu-se que o sistema existente de saúde ocupacional, em muitos aspectos confiável e bem desenvolvido, precisava, no entanto, ser reorganizado. A saúde foi considerada um direito civil básico garantido pela Constituição. Os seis princípios básicos do sistema de saúde (República Federal Tcheca e Eslovaca 1991a) eram:
- integração planejada dos cuidados de saúde na sociedade
- promoção de um estilo de vida saudável
- desenvolvimento científico e técnico
- prevenção de doenças físicas e mentais
- acesso gratuito e universal aos serviços de saúde
- preocupação do Estado com um meio ambiente saudável.
Apesar de alguns progressos, nenhum desses objetivos foi totalmente alcançado. A expectativa de vida (67 anos para homens e 76 anos para mulheres) é a mais curta entre os países industrializados. Há uma alta taxa de mortalidade por doenças cardiovasculares e câncer. Cerca de 26% dos tchecos adultos são obesos e 44% deles apresentam níveis de colesterol acima de 250 mg/dl. A dieta contém muita gordura animal e é pobre em frutas e vegetais frescos. O consumo de álcool é relativamente alto, e cerca de 45% dos adultos fumam; fumar mata cerca de 23,000 pessoas por ano.
Assistência médica, odontológica e medicamentos foram fornecidos gratuitamente. Os números de médicos (36.6 por 10,000 habitantes) e enfermeiros (68.2 por 10,000) estavam entre os mais altos do mundo. Mas com o passar do tempo o governo tornou-se incapaz de cobrir as despesas continuamente crescentes e abundantes necessárias para a saúde pública. Houve escassez temporária de alguns medicamentos e equipamentos, bem como dificuldades na prestação de serviços de saúde e reabilitação. A estrutura existente, que não permitia ao paciente escolher seu médico de atenção primária, criava muitos problemas. A equipe médica que trabalhava nos hospitais estatais recebia baixos salários fixos e não tinha incentivos para fornecer mais serviços de saúde. Não existia um sistema de saúde privado. Nos hospitais, o principal critério de funcionamento aceitável foi o “percentual de leitos ocupados” e não a qualidade da assistência prestada.
No entanto, havia características positivas do sistema centralizado de saúde ocupacional administrado pelo estado. Um deles era um registro quase completo de locais de trabalho perigosos e um sistema bem organizado de controle higiênico fornecido pelo Serviço de Higiene. Os serviços internos de saúde ocupacional estabelecidos em grandes empresas industriais facilitaram a prestação de serviços de saúde abrangentes, incluindo exames médicos periódicos e tratamento dos trabalhadores. Não existiam pequenas empresas privadas, que normalmente colocam muitos problemas aos programas de saúde ocupacional.
A situação era semelhante na agricultura, onde não havia pequenas propriedades particulares, mas grandes cooperativas: um médico do trabalho trabalhando em um posto de saúde de uma fábrica ou de uma fazenda cooperativa prestava serviços de saúde ocupacional para os trabalhadores.
A aplicação da legislação de segurança e saúde no trabalho foi por vezes contraditória. Depois que uma inspeção de um local de trabalho perigoso foi realizada por um higienista industrial ou inspetor de fábrica, que exigiu a redução do nível de exposição ocupacional e a aplicação dos padrões prescritos de saúde e segurança, em vez de corrigir os riscos, os trabalhadores receberiam compensação monetária em vez de. Além do fato de muitas vezes as empresas não tomarem nenhuma medida para melhorar as condições de trabalho, os próprios trabalhadores não se interessaram em melhorar suas condições de trabalho, mas optaram por continuar recebendo bônus em vez de mudanças no ambiente de trabalho. Além disso, um trabalhador que contraísse uma doença ocupacional recebia uma compensação monetária substancial de acordo com a gravidade da doença e com o nível de seu salário anterior. Tal situação gerou conflitos de interesses entre higienistas industriais, médicos do trabalho, sindicatos e empresas. Como muitos dos benefícios eram pagos pelo Estado e não pela empresa, muitas vezes esta última achava mais barato não melhorar a segurança e a saúde no trabalho.
Por mais estranho que pareça, alguns padrões higiênicos, incluindo níveis permitidos e limites de exposição ocupacional, eram mais rigorosos do que os dos Estados Unidos e dos países da Europa Ocidental. Assim, às vezes era impossível não ultrapassá-los com máquinas e equipamentos obsoletos. Os locais de trabalho que excediam os limites foram classificados na “categoria 4”, ou mais perigosos, mas por razões econômicas a fabricação não foi interrompida e os trabalhadores receberam benefícios compensatórios.
Estágio 3: 1989 – o presente. A “revolução de veludo” de 1989 possibilitou uma mudança inevitável no sistema público de saúde. A reorganização tem sido bastante complexa e às vezes difícil de realizar: considere, por exemplo, que o sistema de saúde tem mais leitos em hospitais e médicos por 10,000 habitantes do que qualquer país industrializado, enquanto usa desproporcionalmente menos recursos financeiros.
A Situação Atual da Segurança e Saúde Ocupacional
O risco ocupacional mais frequente no local de trabalho na República Tcheca é o ruído – cerca de 65.8% de todos os trabalhadores em risco estão expostos a esse risco ocupacional (Figura 8). O segundo maior risco relacionado ao trabalho é a poeira fibrogênica, que representa um risco ocupacional para cerca de 21.3% de todos os trabalhadores em risco. Aproximadamente 14.3% dos trabalhadores estão expostos a produtos químicos tóxicos. Mais de mil deles estão expostos a tolueno, monóxido de carbono, chumbo, gasolina, benzeno, xileno, compostos organofosforados, cádmio, mercúrio, manganês, tricloroetileno, estireno, tetracloroetileno, anilina e nitrobenzeno. Outro perigo físico – vibração local mão-braço – é um perigo para 10.5% de todos os trabalhadores em risco. Outros trabalhadores estão expostos a substâncias químicas cancerígenas, radiação ionizante e substâncias perigosas que causam lesões na pele.
O número de casos reconhecidos de doença ocupacional na República Tcheca em 1981-92 é apresentado na figura 2.
Figura 2. Doenças profissionais na República Checa no período 1981-1992
O aumento da morbidade por doenças ocupacionais em 1990-91 deveu-se ao processo de reclassificação de doenças ocupacionais solicitado por mineiros e trabalhadores de outras ocupações e por seus sindicatos. Pediram a alteração do estatuto de “em perigo de doença profissional”, utilizado para formas menos evidentes de incapacidade profissional com baixa compensação, para doença totalmente compensada. O status de “perigo” foi reconsiderado pelo Ministério da Saúde em 1990 para os seguintes tipos de patologia ocupacional:
- formas leves de pneumoconioses
- formas leves de distúrbios musculoesqueléticos crônicos devido a sobrecarga e vibração
- formas leves de perda auditiva ocupacional.
A reclassificação foi feita para todos os casos anteriores a 1990 e envolveu 6,272 casos em 1990 e 3,222 casos em 1991 (figura 2). Depois disso, o status de “perigo” foi abolido. A Figura 3 apresenta dados de 3,406 novos casos de doenças ocupacionais por categoria diagnosticados na República Tcheca em 1992; 1,022 casos dessas doenças ocupacionais foram diagnosticados em mulheres (Urban, Hamsova e Neecek 1993).
Figura 3. Doenças ocupacionais na República Tcheca em 1992
Algumas deficiências no fornecimento de equipamentos de medição para amostragem e análise de substâncias tóxicas dificultam a realização de avaliações de higiene ocupacional no local de trabalho. Por outro lado, o uso de biomarcadores em testes de exposição para monitoramento de trabalhadores em ocupações perigosas é praticado para uma variedade de substâncias perigosas de acordo com os regulamentos da República Tcheca. Testes semelhantes já foram legalmente codificados na Hungria, Eslováquia, Eslovênia, Croácia, Polônia e em alguns outros países da Europa Central e Oriental. O uso de testes de exposição para exames médicos periódicos provou ser uma ferramenta muito eficiente para monitorar a exposição do pessoal. Esta prática tem permitido detectar precocemente algumas doenças profissionais e permitir a sua prevenção, diminuindo assim os custos indenizatórios.
A transição para a economia de mercado e o aumento dos custos dos serviços de saúde na República Tcheca influenciaram os serviços de saúde ocupacional. No passado, o serviço ou centro de saúde ocupacional baseado na fábrica oferecia vigilância e tratamento de saúde para os trabalhadores. Atualmente, essas atividades estão sujeitas a algumas restrições. Isso resultou na redução das atividades de vigilância em saúde e controle de riscos e no aumento do número de acidentes e doenças ocupacionais. Os trabalhadores de pequenas empresas emergentes, que muitas vezes operam com máquinas e equipamentos não confiáveis, estão praticamente fora do alcance dos profissionais de saúde ocupacional.
Projetos para o Futuro
Espera-se que um novo sistema de saúde pública na República Tcheca incorpore os seguintes princípios:
- prevenção e promoção da saúde
- acesso geral a cuidados de saúde “padrão”
- política descentralizada que determina a entrega de serviços
- integração dos serviços de saúde em uma rede territorial
- maior autonomia dos profissionais de saúde
- ênfase em atendimento ambulatorial
- seguro de saúde obrigatório
- participação da comunidade
- mais opções para os pacientes
- nova parceria do setor público/privado para fornecer cuidados de saúde “acima do padrão” que não são mais oferecidos pelo setor público.
A introdução do sistema de seguro de saúde obrigatório e a criação do Gabinete Geral de Seguros de Saúde, que começou a funcionar em Janeiro de 1993, bem como de pequenas empresas de seguros de saúde na República Checa marcaram o início da reforma no sector da saúde pública. Essas mudanças trouxeram alguns problemas aos serviços de saúde ocupacional, dado o seu caráter preventivo e o alto custo do tratamento em hospitais. Assim, o papel dos ambientes médicos ambulatoriais no tratamento de pacientes com doenças convencionais e relacionadas ao trabalho está aumentando constantemente.
O impacto potencial das mudanças contínuas na segurança e saúde ocupacional
O crescimento da reforma no setor de saúde pública criou uma necessidade de mudança para médicos do trabalho, higienistas industriais e ambientes médicos hospitalares, e também levou a um foco na prevenção. A capacidade de se concentrar na prevenção e nas formas mais brandas de doenças é parcialmente explicada por resultados positivos anteriores e pelo funcionamento relativamente bom do sistema de saúde ocupacional anterior, que funcionou efetivamente para eliminar as principais doenças ocupacionais graves. As mudanças envolveram uma mudança de atenção de formas graves de patologia ocupacional que precisavam de tratamento urgente (como intoxicação industrial e pneumoconioses com insuficiência respiratória e cardíaca direita) para formas leves de doença. A mudança nas atividades dos serviços de saúde ocupacional de uma orientação curativa para o diagnóstico precoce agora diz respeito a quadros como formas leves de pneumoconioses, pulmão do fazendeiro, doenças crônicas do fígado e distúrbios musculoesqueléticos crônicos por sobrecarga ou vibração. Medidas preventivas nos estágios iniciais de doenças ocupacionais também devem ser tomadas.
As atividades de higiene industrial não são cobertas pelo sistema de seguro de saúde, e os higienistas industriais nas estações de higiene ainda são pagos pelo governo. Prevê-se também a redução do seu número e a reorganização dos postos higiénicos.
Outra mudança no sistema de saúde é a privatização de alguns serviços de saúde. A privatização de pequenos centros médicos ambulatoriais já começou. Hospitais - incluindo hospitais universitários - não estão envolvidos neste processo no momento e os detalhes de sua privatização ainda precisam ser esclarecidos. Nova legislação relativa aos deveres das empresas, trabalhadores e serviços de saúde ocupacional está sendo gradualmente criada.
Saúde Ocupacional na Encruzilhada
Graças ao sistema avançado de saúde ocupacional fundado pelo professor Teisinger em 1932, a República Tcheca não enfrenta um problema sério de educação em saúde ocupacional para estudantes universitários, embora em alguns países da Europa Central e Oriental a taxa de doenças ocupacionais reconhecidas seja cerca de cinco vezes menos que a da República Tcheca. A Lista Tcheca de Doenças Profissionais não difere notavelmente daquela anexada à Convenção da OIT sobre Benefícios por Ferimentos no Trabalho, (No. 121), (ILO 1964). A proporção de doenças ocupacionais principais não reconhecidas é baixa.
O sistema de saúde ocupacional na República Tcheca está agora em uma encruzilhada e há uma necessidade óbvia de sua reorganização. Mas é necessário, ao mesmo tempo, preservar quaisquer características positivas adquiridas com a experiência com o sistema de saúde ocupacional anterior, a saber:
- registo das condições de trabalho nos locais de trabalho
- manter em funcionamento um amplo sistema de exames médicos periódicos dos empregados
- prestação de serviços de cuidados de saúde curativos em empresas de grande porte
- oferecendo um sistema de vacinação e controle de doenças transmissíveis
- preservando o sistema de internação dos serviços de saúde ocupacional de pacientes com diversas doenças ocupacionais, sistema esse que envolveria os hospitais universitários no tratamento de pacientes, bem como na educação e treinamento de estudantes e graduados em medicina.
" ISENÇÃO DE RESPONSABILIDADE: A OIT não se responsabiliza pelo conteúdo apresentado neste portal da Web em qualquer idioma que não seja o inglês, que é o idioma usado para a produção inicial e revisão por pares do conteúdo original. Algumas estatísticas não foram atualizadas desde a produção da 4ª edição da Enciclopédia (1998)."