Catégories Enfants

14. Premiers soins et services médicaux d'urgence (2)

14. Premiers soins et services médicaux d'urgence
Éditeur de chapitre : Antonio J. Dajer
Table des matières
Tables
Premiers soins
Antonio J.Dajer
Blessures traumatiques à la tête
Fengsheng Il
Tables
Cliquez sur un lien ci-dessous pour afficher le tableau dans le contexte de l'article.

15. Protection et promotion de la santé (25)

15. Protection et promotion de la santé
Éditeurs de chapitre : Jacqueline Messite et Leon J. Warshaw
Table des matières
Figures et tableaux
Protection et promotion de la santé en milieu de travail : un aperçu
Leon J. Warshaw et Jacqueline Messite
Promotion de la santé au travail
Jonathan E. Fielding
Promotion de la santé sur le lieu de travail : Angleterre
Léon Kreitzmann
Promotion de la santé dans les petites organisations : l'expérience américaine
Sonia Muchnick-Baku et Leon J. Warshaw
Rôle du Service de santé des employés dans les programmes de prévention
John WF Cowell
Programmes d'amélioration de la santé chez Maclaren Industries, Inc. : une étude de cas
Ian MF Arnold et Louis Damphousse
Rôle du service de santé des employés dans les programmes de prévention : une étude de cas
Wayne N.Burton
Promotion de la santé sur les lieux de travail au Japon
Toshiteru Okubo
Évaluation des risques pour la santé
Léon J. Warshaw
Programmes d'entraînement physique et de conditionnement physique : un atout organisationnel
James Corry
Programmes de nutrition en milieu de travail
Penny M. Kris-Etherton et John W. Farquhar
Lutte contre le tabagisme en milieu de travail
Jon Rudnick
Programmes de contrôle du tabagisme chez Merrill Lynch and Company, Inc. : une étude de cas
Kristan D. Goldfein
Prévention et contrôle du cancer
Peter Greenwald et Leon J. Warshaw
Santé des femmes
Patricia A. Dernier
Programme de mammographie chez Marks and Spencer : une étude de cas
Jillian Haslehurst
Stratégies de chantier pour améliorer la santé maternelle et infantile : expériences d'employeurs américains
Maureen P. Corry et Ellen Cutler
Éducation sur le VIH/SIDA
BJ Styles
Protection et promotion de la santé : maladies infectieuses
William J.Schneider
Protéger la santé du voyageur
Craig Karpilow
Programmes de gestion du stress
Léon J. Warshaw
Abus d'alcool et de drogues
Sheila B. Blume
Programmes d'aide aux employés
Sheila H.Akabas
La santé au troisième âge : programmes de préretraite
H. Béric Wright
Outplacement
Saul G. Gruner et Leon J. Warshaw
Tables
Cliquez sur un lien ci-dessous pour afficher le tableau dans le contexte de l'article.
1. Activités liées à la santé selon la taille de l'effectif
2. Taux de dépistage du cancer du sein et du col de l'utérus
3. Thèmes des "Journées mondiales sans tabac"
4. Dépistage des maladies néoplasiques
5. Assurance maladie
6. Services fournis par l'employeur
7. Substances capables de produire une dépendance
Figures
Pointez sur une vignette pour voir la légende de la figure, cliquez pour voir la figure dans le contexte de l'article.

16. Services de santé au travail (16)

16. Services de santé au travail
Éditeurs de chapitre : Igor A. Fedotov, Marianne Saux et Jorma Rantanen
Table des matières
Figures et tableaux
Normes, principes et approches des services de santé au travail
Jorma Rantanen et Igor A. Fedotov
Services et pratique de la santé au travail
Georges H. Coppée
Inspection médicale des lieux de travail et des travailleurs en France
Marianne Saux
Services de santé au travail dans les petites entreprises
Jorma Rantanen et Leon J. Warshaw
Assurance-accidents et services de santé au travail en Allemagne
Wilfried Coenen et Edith Perlebach
Services de santé au travail aux États-Unis : introduction
Sharon L. Morris et Peter Orris
Agences gouvernementales de santé au travail aux États-Unis
Sharon L. Morris et Linda Rosenstock
Services de santé au travail en entreprise aux États-Unis : services fournis en interne
William B. Bunn et Robert J. McCunney
Contrats de services de santé au travail aux États-Unis
Penny Higgin
Activités syndicales aux États-Unis
Lamont Byrd
Services de santé au travail universitaires aux États-Unis
Dean B.Baker
Services de santé au travail au Japon
Ken Takahashi
La protection du travail dans la Fédération de Russie : loi et pratique
Nikolai F. Izmerov et Igor A. Fedotov
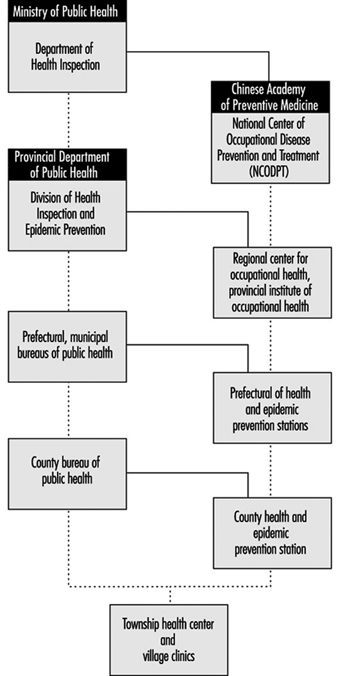
La pratique du service de santé au travail en République populaire de Chine
Zhi Su
Sécurité et santé au travail en République tchèque
Vladimír Bencko et Daniela Pelclová
Pratiquer la santé au travail en Inde
TK Joshi
Tables
Cliquez sur un lien ci-dessous pour afficher le tableau dans le contexte de l'article.
1. Principes de pratique de la santé au travail
2. Médecins ayant des connaissances spécialisées en occ. Médicament
3. Prise en charge par des services externes de médecine du travail
4. Main-d'œuvre syndiquée aux États-Unis
5. Exigences minimales, santé en usine
6. Examens périodiques des expositions à la poussière
7. Examens physiques des risques professionnels
8. Résultats du suivi environnemental
9. Silicose et exposition, mine de tungstène Yiao Gang Xian
10. La silicose dans la société Ansham Steel
Figures
Pointez sur une vignette pour voir la légende de la figure, cliquez pour voir la figure dans le contexte de l'article.
Services et pratique de la santé au travail
Infrastructures, pratiques et approches en santé au travail
Alors que de nombreux progrès ont été réalisés depuis les années 1980 vers une approche globale de la santé au travail où la protection et la promotion de la santé des travailleurs sont poursuivies ainsi que le maintien et la promotion de leur capacité de travail, avec un accent particulier sur l'établissement et le maintien d'un environnement sûr et un environnement de travail sain pour tous, il y a matière à débat quant à la manière dont la santé au travail est effectivement mise en œuvre. L'expression pratique de la santé au travail est actuellement utilisé pour couvrir l'ensemble des activités entreprises par les employeurs, les travailleurs et leurs organisations, les concepteurs et les architectes, les fabricants et les fournisseurs, les législateurs et les parlementaires, les inspecteurs du travail et de la santé, les analystes du travail et les spécialistes de l'organisation du travail, les organismes de normalisation, les universités et les instituts de recherche protéger la santé et promouvoir la sécurité et la santé au travail.
L'expression pratique de la santé au travail inclut la contribution des professionnels de la santé au travail, mais elle ne se limite pas à leur pratique de la santé au travail.
La confusion se produit souvent parce que le terme services de santé au travail peut être utilisé pour désigner :
- la fourniture de services de santé au travail (c.-à-d. la contribution des professionnels de la santé au travail à la sécurité et à la santé au travail)
- les dispositions organisationnelles institutionnalisées pour fournir ces services (c'est-à-dire services de santé au travail qui font partie de l'infrastructure de protection et de promotion de la santé des travailleurs).
Afin de surmonter cette difficulté et plusieurs autres causes courantes d'incompréhension, la formulation suivante a été utilisée pour le deuxième point de l'ordre du jour de la douzième session du Comité conjoint OIT/OMS de la santé au travail : « Infrastructures pour la pratique de la santé au travail : options et modèles de politiques nationales, approches, stratégies et programmes de soins de santé primaires, et fonctions des services de santé au travail » (1995b) avec la compréhension suivante des termes :
- Pratique de la santé au travail englobe les activités de tous ceux qui contribuent à la protection et à la promotion de la santé des travailleurs et à l'amélioration des conditions et du milieu de travail; ces termes ne doivent pas être compris comme la simple pratique des professionnels de la santé au travail.
- Approches de santé au travail incarne un certain nombre de principes et d'approches pour guider l'action, tels que le principe général des soins de santé primaires prôné par l'OMS et l'amélioration des conditions et de l'environnement de travail prônée par l'OIT.
- Infrastructures pour la pratique de la santé au travail désigne les dispositions organisationnelles pour mettre en œuvre une politique nationale et mener des actions au niveau de l'entreprise ; les infrastructures peuvent prendre la forme de services de santé au travail «institutionnalisés» et inclure de nombreux autres organismes tels que les instituts nationaux pour la sécurité et la santé au travail.
L'utilisation des mots clés infrastructures, pratique ainsi que approches permet aux différents acteurs et partenaires de la prévention de jouer leur rôle individuel dans leurs champs de compétence respectifs et d'agir également conjointement.
Services de santé au travail contribuer à la pratique de la santé au travail, qui est intrinsèquement multidisciplinaire et intersectorielle et implique d'autres spécialistes tant dans l'entreprise qu'à l'extérieur en plus des professionnels de la santé et de la sécurité au travail, ainsi que les autorités gouvernementales compétentes, les employeurs, les travailleurs et leurs représentants. Sur le plan fonctionnel, les services de santé au travail doivent être considérés à la fois comme faisant partie des infrastructures de santé au niveau national ainsi que des infrastructures qui existent pour la mise en œuvre de la législation pertinente sur la sécurité et la santé au travail. C'est une décision nationale de déterminer si ces services doivent être placés sous la tutelle du ministère du travail, du ministère de la santé, des institutions de sécurité sociale, d'un comité national tripartite ou d'autres organismes.
Il existe un grand nombre de modèles de services de santé au travail. L'un d'entre eux bénéficie du soutien d'un large consensus au niveau international : le modèle proposé par la convention (n° 161) et la recommandation (n° 171) de l'OIT sur les services de santé au travail, adoptées par la Conférence internationale du Travail en 1985. Les pays devraient en tenir compte. modèle comme un objectif vers lequel il convient de progresser, en tenant compte, bien sûr, des différences locales et de la disponibilité de personnel spécialisé et de ressources financières. Une politique nationale devrait être adoptée pour développer progressivement des services de santé au travail pour tous les travailleurs, en tenant compte des risques spécifiques des entreprises. Une telle politique devrait être formulée, mise en oeuvre et réexaminée périodiquement à la lumière des conditions et de la pratique nationales en consultation avec les organisations d'employeurs et de travailleurs les plus représentatives. Des plans devraient être établis indiquant les mesures qui seront prises lorsque des services de médecine du travail ne pourront être mis en place immédiatement pour toutes les entreprises.
Coopération multidisciplinaire et collaboration intersectorielle : une perspective globale
L'OIT et l'OMS ont une définition commune de la santé au travail (voir encadré), qui a été adoptée par le Comité mixte OIT/OMS sur la santé au travail à sa première session (1950) et révisée à sa douzième session (1995).
Les gouvernements, en collaboration avec les organisations d'employeurs et de travailleurs et les organisations professionnelles concernées, devraient concevoir des politiques, des programmes et des plans d'action adéquats et appropriés pour le développement de la santé au travail avec un contenu multidisciplinaire et une couverture complète. Dans chaque pays, la portée et le contenu des programmes devraient être adaptés aux besoins nationaux, tenir compte des conditions locales et être intégrés dans les plans de développement nationaux. Le Comité mixte OIT/OMS a souligné que les principes énoncés dans les conventions n° 155 et n° 161 de l'OIT et les recommandations qui les accompagnent, ainsi que les résolutions, directives et approches de l'OMS relatives à la santé au travail, fournissent un guide universellement accepté pour la conception de tels politiques et programmes (Comité mixte OIT/OMS de la santé au travail 1992).
Définition de la santé au travail adoptée par le Joint
Comité OIT/OMS de la santé au travail (1950)
La santé au travail devrait viser à promouvoir et à maintenir le plus haut degré de bien-être physique, mental et social des travailleurs dans toutes les professions; la prévention chez les travailleurs des écarts de santé causés par leurs conditions de travail ; la protection des travailleurs dans leur emploi contre les risques résultant de facteurs préjudiciables à la santé; le placement et le maintien du travailleur dans un milieu de travail adapté à ses capacités physiologiques et psychologiques et ; pour résumer : l'adaptation du travail à l'homme et de chaque homme à son métier.
La santé au travail se concentre principalement sur trois objectifs différents : (i) le maintien et la promotion de la santé et de la capacité de travail des travailleurs ; (ii) l'amélioration de l'environnement de travail et du travail pour qu'ils deviennent propices à la sécurité et à la santé et (iii) le développement d'organisations du travail et de cultures de travail dans une direction qui favorise la santé et la sécurité au travail et, ce faisant, favorise également un climat social positif et une bonne fonctionnement et peut améliorer la productivité des entreprises. Le concept de culture du travail entend dans ce contexte signifier un reflet des systèmes de valeurs essentiels adoptés par l'entreprise concernée. Une telle culture se reflète dans la pratique dans les systèmes de gestion, la politique du personnel, les principes de participation, les politiques de formation et la gestion de la qualité de l'entreprise.
Il existe des caractéristiques similaires entre la stratégie de l'OIT pour l'amélioration des conditions et du milieu de travail et le principe général de l'OMS des soins de santé primaires. Tous deux reposent sur des considérations techniques, éthiques et sociales similaires et tous deux :
- viser toutes les personnes concernées, les travailleurs ou le public
- définir des politiques, des stratégies et des moyens d'action
- insister sur la responsabilité de chaque employeur pour la santé et la sécurité des travailleurs dans son emploi
- mettre l'accent sur la prévention primaire et la maîtrise du risque à la source
- accorder une importance particulière à l'information, à l'éducation sanitaire et à la formation
- indiquer la nécessité de développer une pratique de santé au travail facilement accessible à tous et disponible sur le lieu de travail
- reconnaître la place centrale de la participation, de la participation communautaire aux programmes de santé, de la participation intersectorielle et de la participation des travailleurs à l'amélioration des conditions et du milieu de travail
- mettre en évidence les interactions entre la santé, l'environnement et le développement, ainsi qu'entre la sécurité et la santé au travail et l'emploi productif.
L'activité de l'OIT s'est principalement concentrée sur la fourniture de directives internationales et d'un cadre juridique pour le développement de politiques et d'infrastructures de santé au travail sur une base tripartite (y compris les gouvernements, les employeurs et les travailleurs) et le soutien pratique des actions d'amélioration sur le lieu de travail, tandis que l'OMS s'est concentrée sur la fourniture de connaissances scientifiques, de méthodologies, d'un soutien technique et sur la formation du personnel de santé et apparenté pour la santé au travail (Comité mixte OIT/OMS sur la santé au travail 1992).
Coopération multidisciplinaire
Pour l'OMS, santé au travail comprend la sécurité au travail. L'hygiène est conceptualisée comme orientée vers la prévention des maladies, tandis que la sécurité est considérée comme la discipline qui prévient les blessures corporelles dues aux accidents. Pour l'OIT, sécurité et santé au travail est considérée comme une discipline visant la prévention des accidents du travail (tant les maladies professionnelles que les accidents) et l'amélioration des conditions de travail et de l'environnement. Les termes la sécurité au travail, santé au travail, médecine du travail, hygiène du travail ainsi que soins infirmiers en santé au travail sont utilisés pour reconnaître la contribution de différentes professions (p. ainsi que des comités de sécurité et de santé.
Dans une certaine mesure, la sécurité au travail et la prévention primaire sont plus directement liées à la technologie utilisée, au processus de production et à la gestion quotidienne qu'il n'est la santé au travail, qui se concentre davantage sur les relations entre le travail et la santé, en particulier sur la surveillance de l'environnement de travail et de la santé des travailleurs (prévention secondaire), ainsi que sur les facteurs humains et les aspects ergonomiques. De plus, au niveau de l'entreprise, les ingénieurs sont une présence nécessaire et font partie intégrante de la chaîne de direction (ingénieurs de production, maintenance, techniciens, etc.), tandis que la santé et l'hygiène du travail nécessitent l'intervention de spécialistes dans le domaine de la santé qui n'ont pas besoin être présents pour le fonctionnement de l'entreprise, mais peuvent être consultants ou appartenir à un service externe de santé au travail.
Quelles que soient les dispositions organisationnelles et la terminologie utilisées, le plus important est que les professionnels de la sécurité et de la santé au travail travaillent en équipe. Ils ne doivent pas nécessairement appartenir à la même unité ou au même service, bien que cela puisse être souhaitable le cas échéant. L'accent ne devrait pas être mis sur la structure des services mais sur l'exécution de leurs fonctions au niveau de l'entreprise de manière saine (d'un point de vue scientifique, technique et éthique). L'accent devrait être mis sur la coopération et la coordination dans l'élaboration et la mise en œuvre d'un programme d'action, ainsi que sur le développement de concepts fédérateurs, tels que les «cultures du travail» (culture de la sécurité, culture de la protection du travail, culture d'entreprise) propices à la sécurité et la santé au travail et « l'amélioration continue de la qualité » des conditions et de l'environnement de travail.
En 1992, le Comité conjoint OIT/OMS soulignait que le champ d'application de la santé au travail était très large (comme le montre le tableau 1), englobant des disciplines telles que la médecine du travail, les soins infirmiers au travail, l'hygiène du travail, la sécurité au travail, l'ergonomie, l'ingénierie, la toxicologie, l'environnement hygiène, psychologie du travail et gestion du personnel. La collaboration et la participation des employeurs et des travailleurs aux programmes de santé au travail sont une condition préalable essentielle à une pratique réussie de la santé au travail.
Tableau 1. Six principes et trois niveaux pour une saine pratique de santé au travail
|
Principes |
|||||
|
Niveaux |
Prévention |
Directory |
Adaptation |
Promotion |
Atténuation |
|
Individus (diversité) |
Prévention d'accident Hygiène industrielle 1920s |
Médecine du travail Équipement de protection individuelle 1930s |
Organisation scientifique du travail Analyse de travail 1950s |
Programmes d'aide aux employés 1950s |
Indemnité de traitement 1910s |
|
Groupes (groupes exposés, besoins particuliers) |
Environnement de travail sûr et sain Sécurité intégrée 1970s |
Médecine du travail Protection des machines 1940s |
Ergonomie incluant le design 1950s |
Programmes de promotion de la santé des travailleurs 1980s |
Planification et préparation aux situations d'urgence 1970s |
|
La société et tous les travailleurs |
Technologies de contrôle Gestion de la santé environnementale 1970s |
Santé environnementale Épidémiologie Soins de santé préventifs 1960s |
Technologies appropriées Protection des consommateurs 1970s |
Programmes d'éducation et de promotion de la santé 1970s |
Curatif soins de santé 1920s |
Remarque : Les époques (1910, 1920, etc.) sont arbitraires. Les dates sont simplement données pour donner une idée de l'échelle de temps pour le développement progressif d'une approche globale en santé au travail. Les dates varient d'un pays à l'autre et peuvent indiquer le début ou le développement complet d'une discipline ou l'apparition de nouveaux termes ou approches pour une pratique pratiquée depuis de nombreuses années. Ce tableau n'a pas pour but de délimiter les disciplines exactes impliquées dans le processus mais de présenter de manière concise leurs relations dans le cadre d'une approche multidisciplinaire et de coopération intersectorielle, vers un environnement de travail sûr et sain et la santé pour tous, avec une approche participative et l'objectif de nouvelles formes de développement qui doivent être équitables pour être durables.
La définition d'un objectif commun est une des solutions pour éviter le piège d'un cloisonnement excessif des disciplines. Un tel cloisonnement des disciplines peut parfois être un atout puisqu'il permet une analyse spécialisée approfondie des problèmes. Elle peut souvent être un facteur négatif, car elle empêche le développement d'une approche multidisciplinaire. Il faut développer des concepts fédérateurs qui ouvrent des champs de coopération. La nouvelle définition de la santé au travail adoptée par le Comité mixte en 1995 sert cet objectif.
Parfois, il peut y avoir des discussions animées pour savoir si la santé au travail est une discipline en soi, ou fait partie de la protection du travail, de la santé environnementale ou de la santé publique. Lorsque la question est plus qu'académique et implique des décisions telles que l'organisation ou le ministère compétent pour des domaines spécifiques, le résultat peut avoir des conséquences importantes en ce qui concerne l'allocation des fonds et la répartition des ressources disponibles sous forme d'expertise et d'équipement.
L'une des solutions à un tel problème consiste à prôner des approches convergentes fondées sur les mêmes valeurs avec un objectif commun. L'approche de l'OMS en matière de soins de santé primaires et l'approche de l'OIT en matière d'amélioration des conditions et du milieu de travail peuvent servir cet objectif. Gardant à l'esprit les valeurs communes d'équité, de solidarité, de santé et de justice sociale, ces approches peuvent être traduites en stratégies (la stratégie de santé au travail pour tous de l'OMS) et en programmes (le Programme international de l'OIT pour l'amélioration des conditions et de l'environnement de travail) ainsi que dans les plans d'action et les activités mises en œuvre ou menées au niveau de l'entreprise, national et international par tous les partenaires de la prévention, de la protection et de la promotion de la santé des travailleurs, indépendamment ou conjointement.
Il existe d'autres possibilités. L'Association internationale de la sécurité sociale (AISS) propose le « concept de prévention » comme une voie dorée vers la sécurité sociale pour aborder la « sécurité dans le monde entier » au travail et à la maison, sur la route et pendant les loisirs. La Commission internationale de la santé au travail (CIST) développe une approche de l'éthique en santé au travail et catalyse un rapprochement et une fertilisation croisée entre santé au travail et santé environnement. Une tendance similaire s'observe dans de nombreux pays où, par exemple, les associations professionnelles regroupent désormais des spécialistes de la santé au travail et de la santé environnementale.
Collaboration intersectorielle
En 1984, la Conférence internationale du travail annuelle de l'OIT a adopté une résolution concernant l'amélioration des conditions et du milieu de travail incorporant le concept selon lequel l'amélioration des conditions et du milieu de travail est un élément essentiel à la promotion de la justice sociale. Il a souligné que l'amélioration des conditions et de l'environnement de travail est une contribution positive au développement national et représente une mesure du succès de toute politique économique et sociale. Il énonçait trois principes fondamentaux :
- Le travail doit se dérouler dans un environnement sûr et sain.
- Les conditions de travail doivent être compatibles avec le bien-être et la dignité humaine des travailleurs.
- Le travail doit offrir de réelles possibilités d'épanouissement personnel, d'épanouissement personnel et de service à la société.
Au cours des années 1980, un glissement s'est opéré du concept de développement vers le concept de « développement durable », qui inclut « le droit à une vie saine et productive en harmonie avec la nature » comme l'indique le premier principe de la Déclaration de Rio (Conférence des Nations Unies sur l'environnement et le développement—CNUED 1992). L'objectif d'un environnement sûr et sain est ainsi devenu partie intégrante du concept de développement durable, qui implique également un équilibre entre la protection de l'environnement et la création d'opportunités d'emploi, l'amélioration des moyens de subsistance et la santé pour tous. Tant la santé environnementale que la santé au travail contribuent à rendre le développement durable, équitable et sain non seulement d'un point de vue économique mais aussi humain, social et éthique. Ce changement de paradigme est illustré dans la figure 1.
Figure 1. Une approche multidisciplinaire vers un développement durable et équitable
Le but de cette figure est d'illustrer l'interaction entre la santé au travail et la santé environnementale et leur contribution complémentaire à un développement durable. Il identifie un domaine qui représente l'intégration des objectifs économiques et sociaux qui peuvent être atteints tout en tenant compte de l'environnement, de l'emploi et de la santé.
La Commission Santé et Environnement de l'OMS a en outre reconnu que "le type de développement nécessaire pour préserver la santé et le bien-être dépendra de nombreuses conditions, y compris le respect de l'environnement, tandis qu'un développement sans égard pour l'environnement entraînerait inévitablement une détérioration de la santé humaine". (OMS 1992). Dans le même ordre d'idées, la santé au travail doit être reconnue comme une « valeur ajoutée », c'est-à-dire une contribution positive au développement national et une condition de sa pérennité.
La Déclaration et le Programme d'action adoptés par le Sommet mondial pour le développement social tenu à Copenhague en 1995 revêtent une importance particulière pour les travaux de l'OIT et de l'OMS. La Déclaration engage les nations du monde à poursuivre l'objectif d'une vie entière, productive et l'emploi librement choisi comme priorité fondamentale de leurs politiques économiques et sociales. Le Sommet a clairement indiqué que l'objectif ne doit pas être de créer n'importe quel type d'emplois, mais des emplois de qualité qui préservent les droits et intérêts fondamentaux des travailleurs. Il précise que la création d'emplois de qualité doit inclure des mesures visant à créer un environnement de travail sain et sûr, à éliminer les risques environnementaux pour la santé et à assurer la santé et la sécurité au travail. C'est une indication que l'avenir de la santé au travail pourrait bien être un partenariat actif pour concilier emploi, santé et environnement vers un développement équitable et durable.
L'approche des soins de santé primaires met l'accent sur l'équité sociale, l'abordabilité et l'accessibilité, la participation et l'implication de la communauté, comme l'a noté le Comité mixte OIT/OMS sur la santé au travail en 1995. Ces valeurs morales et éthiques fondamentales sont communes à l'OIT et à l'OMS. L'approche des soins de santé primaires est novatrice car elle applique des valeurs sociales aux soins de santé préventifs et curatifs. Cette complémentarité n'a pas toujours été bien comprise ; parfois, la confusion est due à l'interprétation de mots courants, ce qui a conduit à un certain malentendu lors de l'examen des rôles et activités réels à entreprendre par l'OIT et l'OMS, qui sont complémentaires et se renforcent mutuellement.
Les soins de santé primaires peuvent être considérés comme fondés sur les principes d'équité sociale, d'autonomie et de développement communautaire. Elle peut également être considérée comme une stratégie de réorientation des systèmes de santé, afin de favoriser l'implication individuelle et communautaire et la collaboration entre tous les secteurs concernés par la santé. Un principe général devrait être que les soins de santé primaires devraient incorporer une composante de santé au travail et que les services de santé au travail spécialisés devraient appliquer le principe général des soins de santé primaires, quel que soit le modèle structurel en place.
Il existe de nombreux partenaires de la prévention, partageant la philosophie de l'OIT et de l'OMS, qui devraient apporter les contributions nécessaires à la mise en œuvre d'une bonne pratique professionnelle. Le Comité conjoint OIT/OMS a indiqué que l'OIT et l'OMS devraient promouvoir une approche inclusive de la santé au travail dans leurs pays membres. Si une telle approche est utilisée, la santé au travail peut être considérée comme un sujet multidisciplinaire et intégré. Dans cette optique, les activités des différentes organisations et ministères ne seront pas concurrentes ou contradictoires mais seront complémentaires et se soutiendront mutuellement, œuvrant pour un développement équitable et durable. L'accent devrait être mis sur des objectifs communs, des concepts unifiés et des valeurs fondamentales.
Comme l'a souligné le Comité mixte OIT/OMS en 1995, il est nécessaire de développer des indicateurs de santé au travail pour la promotion et le suivi de la progression vers la santé et le développement durable. Les formes de développement qui compromettent la santé ne peuvent prétendre à la qualité d'équité ou de durabilité. Les indicateurs de « durabilité » incluent nécessairement des indicateurs de santé, puisque la CNUED a souligné que l'engagement de « protéger et promouvoir la santé humaine » est un principe fondamental du développement durable (Agenda 21, chapitre 6). L'OMS a joué un rôle moteur dans le développement du concept et de l'utilisation des indicateurs de santé environnementale, dont certains concernent la santé et l'environnement de travail.
L'OMS et l'OIT sont appelées à développer des indicateurs de santé au travail qui pourraient aider les pays dans l'évaluation, à la fois rétrospective et prospective, de leur pratique de la santé au travail, et les aider à suivre les progrès accomplis vers les objectifs fixés par les politiques nationales de sécurité au travail, la santé au travail et l'environnement de travail. Le développement de tels indicateurs axés sur les interactions entre le travail et la santé pourrait également aider les services de santé au travail à évaluer et à orienter leurs programmes et leurs activités pour améliorer les conditions et l'environnement de travail (c'est-à-dire à contrôler l'efficacité et la manière dont ils exécutent leurs fonctions).
Normes et directives
Les conventions et recommandations de l'OIT sur la sécurité et la santé au travail définissent les droits des travailleurs et attribuent des devoirs et des responsabilités aux autorités compétentes, aux employeurs et aux travailleurs dans le domaine de la sécurité et de la santé au travail. Les conventions et recommandations de l'OIT adoptées par la Conférence internationale du Travail, prises dans leur ensemble, constituent le Code international du travail qui définit les normes minimales dans le domaine du travail.
La politique de l'OIT en matière de santé et de sécurité au travail est essentiellement contenue dans deux conventions internationales et les recommandations qui les accompagnent. La convention (n° 155) de l'OIT sur la sécurité et la santé au travail et sa recommandation (n° 164), 1981, prévoient l'adoption d'une politique nationale de sécurité et de santé au travail au niveau national et décrivent les actions nécessaires aux niveaux national et international. niveaux de l'entreprise pour promouvoir la sécurité et la santé au travail et améliorer le milieu de travail. La convention (n° 161) de l'OIT sur les services de santé au travail et sa recommandation (n° 171), 1985, prévoient la création de services de santé au travail qui contribueront à la mise en œuvre de la politique de sécurité et de santé au travail et exerceront leurs fonctions au niveau de l'entreprise.
Ces instruments prévoient une approche globale de la santé au travail qui comprend la prévention primaire, secondaire et tertiaire et qui est conforme aux principes généraux des soins de santé primaires. Ils indiquent la manière dont les soins de santé au travail devraient idéalement être dispensés aux populations actives et proposent un modèle qui canalise vers le lieu de travail des activités organisées qui nécessitent un personnel expert afin de catalyser une interaction entre les différentes disciplines pour favoriser la coopération entre tous les partenaires de la prévention. . Ces instruments fournissent également un cadre organisationnel dans lequel les professionnels de la santé au travail peuvent fournir efficacement des services de qualité pour assurer la protection et la promotion de la santé des travailleurs et contribuer à la santé des entreprises.
Les fonctions
La convention n° 161 définit services de santé au travail en tant que services dédiés à des fonctions essentiellement préventives et chargés de conseiller les employeurs, les travailleurs et leurs représentants dans l'entreprise sur les exigences d'établissement et de maintien d'un environnement de travail sûr et sain qui optimise la santé physique et mentale en relation avec le travail et sur l'adaptation du travail aux capacités des travailleurs, compte tenu de leur état de santé physique et mentale.
La convention précise que les services de santé au travail devraient inclure celles des fonctions suivantes qui sont adéquates et adaptées aux risques professionnels sur le lieu de travail:
- identification et évaluation des risques liés aux dangers pour la santé sur le lieu de travail
- surveillance des facteurs de l'environnement de travail et des pratiques de travail susceptibles d'affecter la santé des travailleurs, y compris les installations sanitaires, les cantines et les logements lorsque ces installations sont fournies par l'employeur
- conseils sur la planification et l'organisation du travail, y compris la conception des lieux de travail, sur le choix, l'entretien et l'état des machines et autres équipements et sur les substances utilisées au travail
- participation à l'élaboration de programmes d'amélioration des pratiques de travail, ainsi qu'à l'essai et à l'évaluation des aspects sanitaires des nouveaux équipements
- conseils en santé, sécurité et hygiène au travail et en ergonomie et équipements de protection individuelle et collective
- surveillance de la santé des travailleurs en relation avec le travail
- favoriser l'adaptation du travail au travailleur
- contribuer aux mesures de réadaptation professionnelle
- collaborer à l'information, à la formation et à l'éducation dans les domaines de la santé et de l'hygiène au travail et de l'ergonomie
- organiser les premiers secours et les soins d'urgence
- participer à l'analyse des accidents du travail et des maladies professionnelles.
La convention et la recommandation de l'OIT sont très souples en ce qui concerne les formes d'organisation des services de santé au travail. La création de services de santé au travail peut être faite par voie législative ou réglementaire, par des conventions collectives ou de toute autre manière approuvée par l'autorité compétente, après consultation des organisations représentatives des employeurs et des travailleurs intéressés. Les services de santé au travail peuvent être organisés comme un service pour une seule entreprise ou comme un service commun à plusieurs entreprises. Dans la mesure du possible, les services de médecine du travail devraient être situés à proximité du lieu de travail ou être organisés de manière à assurer leur bon fonctionnement sur le lieu de travail. Ils peuvent être organisés par les entreprises concernées, par les pouvoirs publics ou services officiels, par les organismes de sécurité sociale, par tout autre organisme habilité par les pouvoirs publics ou, en fait, par une combinaison de ceux-ci. Cela offre une grande flexibilité et, même dans un même pays, plusieurs ou toutes ces méthodes peuvent être utilisées, selon les conditions et pratiques locales.
La souplesse de la convention montre que l'esprit des instruments de l'OIT sur les services de santé au travail est de mettre davantage l'accent sur ses objectifs que sur les règles administratives pour les atteindre. Il est important d'assurer la santé au travail à tous les travailleurs, ou du moins de progresser vers cet objectif. De tels progrès sont généralement réalisables par étapes, mais il est nécessaire de progresser vers la réalisation de ces objectifs et de mobiliser les ressources de la manière la plus efficace à cette fin.
Divers modes de financement de la santé au travail existent. Dans de nombreux pays, l'obligation d'établir et de maintenir des services de santé au travail incombe aux employeurs. Dans d'autres pays, ils font partie de régimes nationaux de santé ou de services de santé publique. La dotation en personnel, le financement et la formation du personnel ne sont pas détaillés dans la Convention mais relèvent d'approches nationales individuelles.
Il existe de nombreux exemples de services de santé au travail créés par des institutions de sécurité sociale ou financés par des régimes spéciaux d'assurance des travailleurs. Parfois, leur financement est régi par un arrangement convenu entre le ministère du travail et le ministère de la santé ou par les institutions de sécurité sociale. Dans certains pays, les syndicats gèrent des services de santé au travail. Il existe également des arrangements spéciaux selon lesquels des fonds sont collectés auprès des employeurs par une institution centrale ou un organe tripartite, puis versés pour fournir des soins de santé au travail ou distribués pour financer le fonctionnement des services de santé au travail.
Les sources de financement des services de santé au travail peuvent également varier selon leurs activités. Par exemple, lorsqu'ils ont des activités curatives, la sécurité sociale peut contribuer à leur financement. Si les services de santé au travail participent à des programmes de santé publique et à des activités de promotion de la santé ou de recherche, d'autres sources de financement peuvent être trouvées ou devenir disponibles. Le financement dépendra non seulement du modèle structurel choisi pour organiser les services de santé au travail, mais aussi de la valeur que la société accorde à la protection et à la promotion de la santé et de sa volonté d'investir dans la santé au travail et dans la prévention des risques professionnels.
Conditions de fonctionnement
Un accent particulier est mis sur les conditions de fonctionnement des services de santé au travail. Il est non seulement nécessaire que les services de santé au travail exécutent un certain nombre de tâches, mais il est tout aussi important que ces tâches soient exécutées de manière appropriée, en tenant compte des aspects techniques et éthiques.
Certaines exigences fondamentales concernant le fonctionnement des services de santé au travail sont énoncées dans la convention de l'OIT, et en particulier dans la recommandation sur les services de santé au travail. Celles-ci peuvent être résumées comme suit :
- Le personnel des services de santé au travail doit être qualifié et bénéficier d'une totale indépendance professionnelle.
- La confidentialité doit être assurée.
- Les travailleurs devraient être informés des activités des services et des résultats de leurs évaluations de santé.
- Les employeurs, les travailleurs et leurs représentants devraient participer au fonctionnement des services et à la conception de leurs programmes.
Les dimensions éthiques de la santé au travail sont de plus en plus prises en compte et l'accent est mis sur la nécessité d'une évaluation à la fois qualitative et continue des services de santé au travail. Il faut non seulement déterminer ce qu'il faut faire mais aussi dans quel but et dans quelles conditions. La Recommandation de l'OIT sur les services de santé au travail (n° 171) a introduit un premier ensemble de principes à cet égard. D'autres conseils sont donnés par le Code international de déontologie des professionnels de la santé au travail adopté par la Commission internationale de la santé au travail (ICOH 1992).
En 1995, le Comité mixte OIT/OMS de la santé au travail a souligné que «l'assurance qualité des services doit faire partie intégrante du développement des services de santé au travail. Il est contraire à l'éthique de fournir un service de mauvaise qualité ». Le code de déontologie de l'ICOH stipule que "les professionnels de la santé au travail doivent instituer un programme d'audit professionnel de leurs propres activités afin de s'assurer que des normes appropriées ont été établies, qu'elles sont respectées et que les lacunes, le cas échéant, sont détectées et corrigées". .
Objectifs et valeurs communs
Le rôle des services de santé au travail institutionnalisés doit être considéré dans le cadre plus large des politiques et des infrastructures sanitaires et sociales. Les fonctions des services de santé au travail contribuent à la mise en œuvre des politiques nationales sur la sécurité au travail, la santé au travail et le milieu de travail préconisées par la convention (n° 155) et la recommandation (n° 164) de l'OIT sur la sécurité et la santé au travail, 1981. Santé au travail les services contribuent également à la réalisation des objectifs inscrits dans la stratégie « Santé pour tous » prônée par l'OMS comme politique d'équité, de solidarité et de santé.
On observe des signes d'une tendance croissante à mobiliser l'expertise et les ressources dans le cadre d'accords de mise en réseau et de coentreprises. Au niveau international, c'est déjà le cas pour la sécurité chimique, où il existe un mécanisme inter-organisationnel pour la sécurité chimique : le Programme inter-organisationnel pour la gestion rationnelle des produits chimiques (IOMC). Il existe de nombreux autres domaines où de nouvelles formes souples de coopération internationale entre pays et organisations internationales émergent ou pourraient être développées, comme la radioprotection et la sûreté biologique.
Les dispositifs de mise en réseau ouvrent de nouveaux champs de coopération qui peuvent être adaptés de manière flexible au thème à traiter, comme le stress professionnel, la coordination de la recherche ou la mise à jour de cette Encyclopédie. L'accent est mis sur les interactions et non plus sur le cloisonnement vertical des disciplines. Le concept de leadership cède la place à un partenariat actif. Le réseautage international pour la sécurité et la santé au travail se développe rapidement et pourrait être encore développé sur la base des structures existantes qui pourraient être interconnectées. Les rôles de l'OIT et de l'OMS pourraient bien être d'initier des réseaux internationaux conçus pour répondre aux besoins et aux demandes de leurs mandants et pour atteindre l'objectif commun de protection des personnes au travail.
Les valeurs sociales et éthiques reconnues par la communauté internationale sont incorporées dans les conventions et recommandations de l'OIT, ainsi que dans la politique de l'OMS sur la « santé pour tous ». Depuis les années 1980, le concept de développement durable a progressivement émergé et, après la Conférence de Rio et le Sommet social de Copenhague, prend désormais en compte les interrelations entre emploi, santé et environnement. L'objectif commun d'un environnement de travail sûr et sain pour tous renforcera la détermination de tous les acteurs de la sécurité et de la santé au travail à mieux servir la santé des travailleurs et à contribuer à un développement durable et équitable pour tous. L'un des principaux défis en matière de santé au travail pourrait bien être de résoudre le conflit entre des valeurs telles que le droit à la santé et le droit au travail au niveau de l'individu et de tous les travailleurs, dans le but de protéger la santé et de permettre l'emploi.
Inspection médicale des lieux de travail et des travailleurs en France
HISTOIRE
Dans les années 1930, l'application en France de certaines clauses du code du travail relatives à l'hygiène du travail a démontré l'intérêt de donner aux inspecteurs du travail l'accès à des médecins conseils.
Les lois du 17 juillet 1937 et du 10 mai 1946 (articles L 611-7 et R 611-4) ont habilité l'inspection du travail à ordonner des interventions médicales temporaires. Au fil du temps, ces interventions, conçues à l'origine comme intermittentes, ont évolué vers des activités continues complémentaires et menées simultanément à l'inspection des lieux de travail.
La promulgation de la loi du 11 octobre 1946 concernant la médecine du travail fut bientôt suivie par la mise en place d'un cadre technique permanent de l'inspection médicale des lieux de travail et des travailleurs. Le décret du 16 janvier 1947 fixe le cadre, les grilles salariales, le statut et les fonctions des médecins inspecteurs du travail et des travailleurs.
Depuis 1947, cependant, le développement technique dans ce domaine a été irrégulier et sporadique, et le nombre de médecins inspecteurs n'a parfois pas suivi le rythme du nombre de tâches d'inspection; cela vaut également pour les inspections du lieu de travail. Ainsi, alors que les services médicaux créés conformément à la loi du 11 octobre 1946 gagnaient en prévalence et en importance, le nombre de médecins inspecteurs se réduisait progressivement de 44, nombre initialement prévu en 1947, à 21. Ces évolutions contradictoires expliquent en partie certaines des les critiques auxquelles le système de médecine du travail a dû faire face.
Cependant, depuis 1970, et surtout depuis 1975, un effort important a été fait pour créer une Direction de l'Inspection Médicale du Travail capable de répondre aux besoins des quelque 6,000 12 médecins responsables de plus de 1980 millions de travailleurs. En 39, les services d'inspection se sont vu attribuer 36 postes rémunérés, dont 1995 ont été effectivement pourvus. En 43, 12 postes étaient disponibles. Le plan d'action prioritaire numéro 45 du VIIe plan prévoit 1947 médecins inspecteurs ; cela ramènera les effectifs aux niveaux initialement envisagés en XNUMX.
Au moment même où les autorités françaises reconnaissaient la nécessité de créer un service d'inspection spécialisé chargé de l'application des directives législatives et réglementaires concernant l'hygiène et la médecine du travail, des conclusions identiques étaient tirées dans d'autres pays. En réponse à ce consensus croissant, l'OIT, en collaboration avec l'OMS, a convoqué un colloque international sur l'inspection médicale des lieux de travail, à Genève en 1963. Parmi les résultats notables du colloque figuraient la définition des responsabilités, des devoirs et des connaissances et les exigences de formation des inspecteurs médicaux, et les techniques et méthodes d'inspection médicale.
Organisation générale
Le bureau central du Département de l'Inspection médicale du travail et des travailleurs fait partie du Département des relations professionnelles et relève directement du directeur régional des Relations professionnelles et de l'Inspection médicale. Le directeur régional, quant à lui, fait partie de la Commission régionale du travail et de l'emploi et relève directement du directeur régional du travail et de l'emploi. Le nombre de professionnels et d'ouvriers en France en 1995 était de :
- 12.5 millions de travailleurs bénéficiant d'une couverture générale
- 6,337 2,500 médecins dont XNUMX XNUMX à temps plein
- 4,000 infirmières
- 1,500 services médicaux
- 90% des travailleurs sont suivis par les services médicaux sectoriels.
Le nombre de médecins inspecteurs dans chaque région dépend du nombre de postes salariés en médecine du travail dans cette région. En général, chaque médecin inspecteur régional devrait être responsable d'environ 300,000 XNUMX travailleurs. Cette règle générale est cependant sujette à modification dans un sens ou dans l'autre, selon la taille et la géographie de chaque région.
Mission
Si nombre de ses clauses ne sont plus d'actualité ou sont caduques, il est néanmoins utile de revenir sur les missions des médecins inspecteurs prescrites par le décret du 16 janvier 1947 précité.
Le médecin responsable du département est responsable, entre autres, de la coordination de tous les problèmes médicaux dans les différents départements du ministère du travail et de la sécurité sociale. Ses fonctions peuvent être étendues par décret.
Le médecin inspecteur des lieux de travail et des travailleurs :
- maintenir, avec les Comités Techniques des Caisses d'Assurance Sociale, un contact direct et permanent avec l'Inspection du Travail, et veiller à l'application de la législation relative à l'hygiène du travail et à la protection de la santé des travailleurs
- mener, de façon continue, des activités visant à protéger la santé des travailleurs sur le lieu de travail ; ces activités comprendront, entre autres, la tutelle des services de médecine du travail créés en vertu de la loi du 11 octobre 1946
- superviser, en étroite collaboration avec les services psychotechniques, les examens médicaux visant à déterminer l'aptitude au travail des travailleurs, à reclasser et orienter les travailleurs temporairement inaptes au travail ou handicapés physiques vers des centres de réadaptation
- superviser, en collaboration avec les commissions techniques des caisses populaires de sécurité sociale, l'élaboration, la compilation et l'exploitation des statistiques concernant les caractéristiques physiopathologiques de la main-d'œuvre.
Le médecin inspecteur du travail communique aux commissions techniques des caisses de sécurité sociale les informations dont il dispose concernant les risques de maladies professionnelles et d'accidents du travail dans les différentes entreprises. La note du 15 septembre 1976 relative à l'organisation des services des relations professionnelles attribue les attributions suivantes au service de l'inspection médicale du travail et des travailleurs :
- l'étude des aspects techniques de la médecine du travail, de la pathologie, de la physiologie du travail et de l'ergonomie
- l'investigation des questions liées à la protection de la santé des travailleurs et aux conditions de travail
- l'investigation des aspects médicaux du travail
- le suivi des progrès de la médecine, de la physiologie et de l'ergonomie
- la coordination de la collecte d'informations régionales.
La gestion des médecins inspecteurs implique :
- la coordination des médecins inspecteurs régionaux
- l'élaboration et l'application de rapports, d'études techniques et de recherches menées à l'échelle régionale ou transrégionale, et en dernier lieu, de groupes de travail spécialisés
- l'organisation de réunions qui permettent aux membres de l'inspection médicale du travail et du travail de confronter leurs expériences et de définir des approches cohérentes face à de nouveaux problèmes
- la préparation des procédures de recrutement et de formation des médecins inspecteurs du travail et des travailleurs
- la formation continue de tous les médecins inspecteurs régionaux.
En plus de ces activités centrales, la Direction de l'Inspection Médicale du Travail et du Travail collabore également avec les services des relations sociales et des ressources humaines dans tous les cas impliquant des aspects médicaux du travail (notamment ceux impliquant des travailleurs handicapés, des candidats à la formation continue et des demandeurs d'emploi) et est responsable d'encadrement, de coordination, de recrutement et de formation des médecins inspecteurs régionaux et d'assurer leur formation technique continue. Enfin, la direction centrale du Ministère exerce également des activités de consultation et est l'interlocuteur officiel du gouvernement en matière de médecine du travail.
Les services centraux ou régionaux de l'inspection médicale du travail et du travail du ministère du travail peuvent être appelés à intervenir lorsque d'autres services gouvernementaux ne disposant pas de leurs propres services d'inspection médicale (notamment le ministère de la santé et de la sécurité sociale) se trouvent confrontés à des problèmes liés à la prévention ou la correction des risques professionnels pour la santé ; ces services du ministère du Travail peuvent également participer à la création d'un service de prévention médicale. Sauf dans les cas où le demandeur est un autre service gouvernemental d'inspection du travail, le rôle du Département se limite généralement à un rôle consultatif.
Du 7 au 10 juin 1994, près de 1,500 XNUMX personnes ont assisté au XIIIe Journées nationales de médecine du travail (23e Congrès National de Médecine du Travail) organisé par la Société et l'Institut de médecine du travail et d'ergonomie de Franche-Comté (Société et Institut de Médecine du Travail et d'Ergonomie de Franche-Comté). Les sujets suivants ont été abordés :
- neurotoxicité de l'exposition aux solvants à faible niveau
- la santé et la précarité de la santé et du travail
- stress et tension du travail contemporain - le rôle du médecin du travail.
Le Département est le représentant de l'État auprès des organismes ou établissements médico-sociaux, scientifiques et professionnels dans le domaine de la médecine du travail. Ceux-ci incluent le Conseil National de l'Ordre des Médecins (le Conseil National de l'Ordre des Médecins), le Haut Comité d'Études et d'Information contre l'alcoolisme (Haut Commissariat à la Recherche et à l'Information sur l'Alcoolisme) et diverses institutions universitaires et scientifiques. Par ailleurs, la Direction centrale de l'Inspection médicale du travail et des travailleurs est fréquemment sollicitée pour présenter la position du gouvernement français sur les questions médicales à la Communauté économique européenne, à l'OMS et à l'OIT. Les directions régionales ont des attributions similaires, conformément à la circulaire DRT n° 18-79, du 6 juillet 1979, relative au rôle de la coopération entre les inspecteurs du travail et les médecins inspecteurs du travail dans la prévention des risques professionnels. La circulaire identifie les activités d'orientation, d'information, d'encadrement, de gestion et d'intervention à réaliser, au besoin, en collaboration avec les services régionaux, départementaux ou locaux d'inspection du travail.
Bien que les inspecteurs du travail et les médecins inspecteurs partagent des objectifs communs, la prévention des risques pour la santé au travail, leurs interventions spécifiques peuvent différer selon l'expertise technique requise. D'autres circonstances peuvent en revanche requérir leur collaboration.
Proposition de nouvelle circulaire
Une circulaire en préparation reprend et met à jour les clauses de la circulaire du 6 juillet 1979. A noter qu'au 1er janvier 1995, les Directions de la Formation Professionnelle ont assumé les attributions des Directions régionales du Travail et de l'Emploi. La fonction, le rôle et la mission des médecins inspecteurs du travail doivent donc être revus.
En résumé, on peut dire qu'en 1980, les services d'inspection médicale avaient pratiquement retrouvé le rôle et les fonctions initialement prévus pour eux dans la période 1946-47. La prochaine étape la plus probable de l'inspection médicale consiste à mettre davantage l'accent sur la promotion, la gestion et la recherche sur les lieux de travail. Cette évolution, notons-le, est parallèle à celle de la médecine du travail elle-même. Après une longue période de développement et de mise en œuvre que l'on peut maintenant considérer comme pratiquement achevée, la médecine du travail doit maintenant entrer dans une nouvelle ère d'amélioration qualitative et d'avancée scientifique.
Services de santé au travail dans les petites entreprises
La couverture des travailleurs des petites entreprises (SSE) est peut-être le défi le plus redoutable pour les systèmes de prestation de services de santé au travail. Dans la plupart des pays, les petites entreprises représentent la grande majorité des entreprises commerciales et industrielles — atteignant jusqu'à 90 % dans certains des pays en développement et nouvellement industrialisés — et on les trouve dans tous les secteurs de l'économie. Elles emploient en moyenne près de 40 % de la main-d'œuvre des pays industrialisés membres de l'Organisation de coopération et de développement économiques et jusqu'à 60 % de la main-d'œuvre des pays en développement et nouvellement industrialisés. Bien que leurs travailleurs soient exposés à une gamme peut-être encore plus étendue de risques que leurs homologues dans les grandes entreprises (Reverente 1992; Hasle et al. 1986), ils ont généralement peu ou pas accès aux services modernes de santé et de sécurité au travail.
Définir les petites entreprises
Les entreprises sont classées dans la catégorie des petites entreprises sur la base de caractéristiques telles que la taille de leur investissement en capital, le montant de leurs revenus annuels ou le nombre de leurs employés. Selon le contexte, le nombre pour la dernière catégorie a varié de un à 500 employés. Dans cet article, le terme SSE s'appliquera aux entreprises de 50 salariés ou moins, la définition la plus largement acceptée (OIT 1986).
Les petites entreprises gagnent en importance dans les économies nationales. Ils sont à forte intensité d'emploi, flexibles pour s'adapter à des situations de marché en évolution rapide et offrent des opportunités d'emploi à de nombreuses personnes qui seraient autrement au chômage. Leurs besoins en capitaux sont souvent faibles et ils peuvent produire des biens et des services à proximité du consommateur ou du client.
Ils présentent également des inconvénients. Leur durée de vie est souvent brève, ce qui rend leurs activités difficiles à contrôler et, souvent, leurs faibles marges de profit ne sont réalisées qu'au détriment de leurs travailleurs (qui sont souvent aussi leurs propriétaires) en termes d'heures et d'intensité des charges de travail et d'exposition aux contraintes professionnelles. risques pour la santé.
La main-d'œuvre des SSE
La main-d'œuvre des SSE se caractérise par sa diversité. Dans de nombreux cas, il comprend le gestionnaire ainsi que les membres de sa famille. Les SSE offrent l'accès au monde du travail aux jeunes et des activités valorisantes aux travailleurs âgés et licenciés qui ont été séparés des grandes entreprises. En conséquence, ils exposent souvent des groupes vulnérables tels que les enfants, les femmes enceintes et les personnes âgées à des risques pour la santé au travail. De plus, étant donné que de nombreux SSE sont effectués à l'intérieur ou à proximité du domicile, ils exposent souvent les membres de la famille et les voisins aux risques physiques et chimiques de leur lieu de travail et présentent des problèmes de santé publique par la contamination de l'air ou de l'eau ou des aliments cultivés à proximité des locaux.
Le niveau d'instruction et le statut socio-économique des travailleurs de l'ESS varient considérablement mais sont souvent inférieurs aux moyennes de l'ensemble de la main-d'œuvre. Le fait que leurs propriétaires/dirigeants n'aient peut-être reçu que peu de formation en matière d'exploitation et de gestion et encore moins en matière de reconnaissance, de prévention et de contrôle des risques professionnels pour la santé revêt une importance particulière. Même lorsque des ressources éducatives appropriées sont mises à disposition, ils manquent souvent de temps, d'énergie et de ressources financières pour les utiliser.
Les risques professionnels dans les SSE et l'état de santé de leurs travailleurs
Comme tous les autres aspects des SSE, leurs conditions de travail varient considérablement en fonction de la nature générale de l'entreprise, du type de production, de la propriété et de l'emplacement. En général, les risques pour la santé et la sécurité au travail sont sensiblement les mêmes que ceux rencontrés dans les grandes entreprises, mais comme indiqué ci-dessus, les expositions à ces risques sont souvent beaucoup plus élevées que dans les grandes entreprises. Parfois, cependant, les conditions de travail dans les petites entreprises peuvent être bien meilleures que celles des grandes entreprises ayant un type de production similaire (Paoli 1992).
Bien que très peu d'études aient été rapportées, il n'est pas surprenant que des enquêtes sur la santé des travailleurs des SSE dans des pays industrialisés comme la Finlande (Huuskonen et Rantala 1985) et l'Allemagne (Hauss 1992) aient révélé une incidence relativement élevée de problèmes de santé, dont beaucoup qui étaient associés à une capacité de travail réduite et/ou étaient d'origine liée au travail. Dans les petites et moyennes entreprises des pays en développement, une prévalence encore plus élevée de maladies professionnelles et de problèmes de santé liés au travail a été signalée (Reverente 1992).
Obstacles aux services de santé au travail pour les SSE
Il existe d'énormes obstacles structurels, économiques et psychologiques à la fourniture de services de santé au travail aux SSE. Ils comprennent les éléments suivants :
- Traditionnellement, la législation sur la sécurité et la santé au travail dans la plupart des pays exempte les SSE et ne s'applique généralement qu'aux industries manufacturières. Le « secteur informel » (cela inclurait, par exemple, les travailleurs indépendants) et l'agriculture n'étaient pas couverts. Même lorsque la législation avait une portée plus large, elle ne s'appliquait pas aux entreprises ayant un petit nombre d'employés – 500 employés était la limite inférieure habituelle. Récemment, certains pays (par exemple, la France, la Belgique et les pays nordiques) ont promulgué une législation exigeant la fourniture de services de santé au travail à toutes les entreprises, quelle que soit leur taille ou leur secteur économique (Rantanen 1990).
- Les SSE, tels que définis pour cet article, sont trop petits pour justifier un service de santé au travail dans l'entreprise. Leur grande diversité tant du point de vue des types d'industries et des modes de production que des modes d'organisation et de fonctionnement, ainsi que leur répartition sur de vastes zones géographiques, rendent difficile l'organisation de services de santé au travail répondant à tous leurs besoins.
- Les barrières économiques sont importantes. De nombreuses petites entreprises sont sur le point de survivre et ne peuvent tout simplement pas se permettre d'augmenter leurs coûts d'exploitation, même si elles peuvent promettre des économies importantes à l'avenir. De plus, ils peuvent ne pas être en mesure de payer l'éducation et la formation à la reconnaissance, à la prévention et au contrôle des risques pour leurs propriétaires/gestionnaires, et encore moins pour leurs employés. Certains pays ont résolu le problème économique en octroyant des subventions de la part d'agences gouvernementales ou d'institutions de sécurité sociale (Rantanen 1994), ou ont inclus des services de santé au travail dans des programmes favorisant le développement économique et social général des petites entreprises (Kogi, Phoon et Thurman 1988).
- Même lorsque les contraintes financières ne sont pas rédhibitoires, il y a souvent une réticence chez les propriétaires/dirigeants d'ESS à consacrer le temps et l'énergie nécessaires pour acquérir la compréhension de base nécessaire des relations entre le travail et la santé. Une fois acquises, cependant, les ESS peuvent très bien réussir à appliquer les informations et les capacités sur leur lieu de travail (Niemi et Notkola 1991 ; Niemi et al. 1991).
- Les entreprises du secteur informel et de la petite agriculture sont rarement enregistrées et leurs liens formels avec les agences officielles peuvent être faibles ou inexistants. Les activités exercées en tant qu'entreprise peuvent être difficiles à distinguer de celles impliquant le ménage privé et la famille. En conséquence, il peut y avoir des inquiétudes concernant la vie privée et la résistance aux interventions des « étrangers ». Les SSE résistent souvent à s'impliquer dans des associations professionnelles et des organisations communautaires, et dans peut-être la majorité des cas, leurs employés ne sont pas membres de syndicats. Pour surmonter ces obstacles, certains pays ont eu recours à des organisations de vulgarisation pour la diffusion d'informations, la création d'opportunités de formation spéciales pour les SSE par les agences officielles de sécurité et de santé au travail et l'adoption du modèle de soins primaires pour la fourniture de services de santé au travail ( Jeyaratnam 1992).
- De nombreux SSE sont situés dans des communautés offrant un accès facile aux services d'urgence et de soins primaires. Cependant, le manque de connaissances et d'expérience des médecins et des infirmières en ce qui concerne les risques professionnels et leurs effets se traduit souvent par une non-reconnaissance des maladies professionnelles et, probablement plus important, par la perte d'opportunités de mettre en place les mesures de prévention et de contrôle nécessaires.
Instruments internationaux couvrant les services de sécurité et de santé au travail
Dans certains pays, les activités de sécurité et de santé au travail relèvent de la compétence des ministères du travail et sont réglementées par une autorité spéciale de sécurité et de santé au travail; dans d'autres, cette responsabilité est partagée par leurs ministères du travail, de la santé et/ou des affaires sociales. Dans certains pays, comme l'Italie, la réglementation des services de médecine du travail est inscrite dans la législation sanitaire ou, comme en Finlande, dans une loi spéciale. Aux États-Unis et en Angleterre, la prestation de services de santé au travail repose sur le volontariat, alors qu'en Suède, entre autres, elle était autrefois régie par une convention collective.
La Convention de l'OIT sur la sécurité et la santé au travail (n° 155) (OIT 1981a) exige des gouvernements qu'ils organisent une politique de sécurité et de santé au travail applicable à toutes les entreprises de tous les secteurs de l'économie et qui doit être mise en œuvre par une autorité compétente. Cette convention stipule les responsabilités des autorités, des employeurs et des travailleurs et, complétée par la recommandation no 164 concomitante, définit les principales activités de sécurité et de santé au travail de tous les acteurs concernés aux niveaux national et local.
L'OIT les a complétées en 1985 par la Convention internationale n° 161 et la Recommandation n° 171 sur les services de santé au travail. Celles-ci contiennent des dispositions sur la conception des politiques, l'administration, l'inspection et la collaboration des services de santé au travail, les activités des équipes de sécurité et de santé au travail, les conditions de fonctionnement et les responsabilités des employeurs et des travailleurs, et elles proposent en outre des lignes directrices pour l'organisation des services de santé au travail au niveau des l'entreprise. S'ils ne précisent pas les SSE, ils ont été élaborés en tenant compte de ceux-ci puisqu'aucune limite de taille n'a été fixée pour les services de santé au travail et que la flexibilité nécessaire dans leur organisation a été soulignée.
Malheureusement, la ratification de ces instruments de l'OIT a été limitée, en particulier dans les pays en développement. Sur la base de l'expérience des pays industrialisés, il est probable que sans actions spéciales et soutien des autorités gouvernementales, la mise en œuvre des principes de l'OIT n'aura pas lieu dans les petites entreprises.
L'OMS s'emploie activement à promouvoir le développement des services de santé au travail. L'examen des prescriptions légales a été effectué lors d'une consultation en 1989 (OMS 1989a) et une série d'environ 20 documents techniques sur divers aspects des services de santé au travail a été publiée par le siège de l'OMS. En 1985 et de nouveau en 1992, le Bureau régional de l'OMS pour l'Europe a réalisé et communiqué des enquêtes sur les services de santé au travail en Europe, tandis que l'Organisation panaméricaine de la santé a désigné 1992 comme une année spéciale pour la santé au travail en encourageant les activités de médecine du travail en général et en menant une enquête programme spécial en Amérique centrale et du Sud.
L'Union européenne a publié 16 directives concernant la sécurité et la santé au travail, dont la plus importante est la directive 391/1989, appelée « directive-cadre » (CEC 1989). Celles-ci contiennent des dispositions prévoyant des mesures spécifiques telles que l'obligation pour les employeurs d'organiser des évaluations des risques pour la santé de différentes installations techniques ou de prévoir des examens de santé pour les travailleurs exposés à des risques particuliers. Elles couvrent également la protection des travailleurs contre les risques physiques, chimiques et biologiques, y compris la manipulation de charges lourdes et le travail sur des écrans vidéo.
Bien que tous ces instruments et efforts internationaux aient été élaborés en pensant aux petites entreprises, le fait est que la plupart de leurs dispositions ne sont pratiques que pour les grandes entreprises. Des modèles efficaces pour organiser un niveau similaire de services de santé au travail pour les SSE restent à développer.
Organisation des services de santé au travail pour les SSE
Comme indiqué ci-dessus, leur petite taille, leur dispersion géographique et la grande diversité des types et des conditions de travail, associées à de grandes limitations des ressources économiques et humaines, rendent difficile l'organisation efficace des services de santé au travail pour les SSE. Seuls quelques-uns des différents modèles de prestation de services de santé au travail décrits en détail dans ce chapitre sont adaptables aux SSE.
Les seules exceptions sont peut-être les petites entreprises qui sont des unités opérationnelles dispersées de grandes entreprises. Ceux-ci sont généralement régis par des politiques établies pour l'ensemble de l'organisation, participent à des activités d'éducation et de formation à l'échelle de l'entreprise et ont accès à une équipe multidisciplinaire de spécialistes en santé au travail située dans un service central de santé au travail qui est généralement basé au siège de l'entreprise. entreprise. L'un des principaux facteurs de succès de ce modèle est que tous les coûts des activités de sécurité et de santé au travail sont couverts par l'unité centrale de santé au travail ou par le budget général de l'entreprise. Lorsque, comme c'est de plus en plus courant, les coûts sont imputés au budget de fonctionnement de l'ESS, il peut être difficile d'obtenir la pleine coopération de son responsable local, dont la performance peut être jugée sur la base de la rentabilité de cette entreprise particulière.
Des services de groupe organisés conjointement par plusieurs petites ou moyennes entreprises ont été mis en place avec succès dans plusieurs pays européens : Finlande, Suède, Norvège, Danemark, Pays-Bas et France. Dans certains autres pays, ils ont été expérimentés, avec l'aide de subventions gouvernementales ou de fondations privées, mais ils n'ont pas survécu après la fin des subventions.
Une modification intéressante du modèle de service de groupe est le service orienté branche, qui fournit des services à un grand nombre d'entreprises opérant toutes dans le même type d'industrie, comme la construction, la foresterie, l'agriculture, l'industrie alimentaire, etc. Le modèle permet aux unités de service de se spécialiser dans les problèmes typiques de la branche et d'accumuler ainsi une compétence élevée dans le secteur qu'elles desservent. Un exemple célèbre d'un tel modèle est le suédois Bygghälsan, qui fournit des services aux industries de la construction.
Une exception notable est l'arrangement organisé par un syndicat dont les membres sont employés dans des SSE largement dispersées dans une seule industrie (par exemple, les travailleurs de la santé, les coupeurs de viande, les employés de bureau et les ouvriers du vêtement). Généralement organisés en vertu d'une convention collective, ils sont financés par les cotisations des employeurs mais sont généralement dirigés par un conseil composé de représentants des employeurs et des travailleurs. Certains gèrent des centres de santé locaux offrant une large gamme de services cliniques primaires et spécialisés non seulement pour les travailleurs, mais souvent aussi pour les personnes à leur charge.
Dans certains cas, les services de santé au travail sont fournis par des cliniques externes d'hôpitaux, des centres de santé privés et des centres de soins primaires communautaires. Ils ont tendance à se concentrer sur le traitement des blessures et des maladies graves liées au travail et, à l'exception peut-être des examens médicaux de routine, offrent peu de services préventifs. Leurs personnels ont souvent un faible niveau de connaissances en matière de sécurité et de santé au travail, et le fait qu'ils soient généralement rémunérés à l'acte ne les incite guère à participer à la surveillance, à la prévention et au contrôle des risques sur le lieu de travail.
Un inconvénient particulier de ces arrangements de « services externes » est que la relation client ou client avec ceux qui les utilisent empêche généralement la participation et la collaboration des employeurs et des travailleurs dans la planification et le suivi de ces services qui sont stipulés dans les conventions de l'OIT et les autres conventions internationales. instruments créés pour orienter les services de sécurité et de santé au travail.
Une autre variante est le « modèle de sécurité sociale », dans lequel les services de santé au travail sont fournis par le même organisme qui prend en charge le coût de l'indemnisation des maladies et des lésions professionnelles. Cela facilite la disponibilité des ressources pour financer les services dans lesquels, bien que les services curatifs et de réadaptation soient présents, les services préventifs sont souvent prioritaires.
Une étude approfondie menée en Finlande (Kalimo et al. 1989), l'une des rares tentatives d'évaluation des services de santé au travail, a montré que les centres de santé municipaux et les centres de santé privés étaient les principaux fournisseurs de services de santé au travail aux SSE, suivis par les centres collectifs ou partagés. Plus l'entreprise était petite, plus elle était susceptible d'utiliser le centre de santé municipal; jusqu'à 70 % des SSE comptant de un à cinq travailleurs étaient desservis par des centres de santé municipaux. Parmi les résultats significatifs de l'étude figurait la vérification de la valeur des visites sur le lieu de travail par le personnel des centres desservant les SSE pour acquérir des connaissances (1) sur les conditions de travail et les problèmes particuliers de santé au travail des entreprises clientes, et (2) sur la nécessité de leur fournir une formation spéciale en matière de sécurité et de santé au travail avant qu'ils n'entreprennent la prestation des services.
Types d'activités des services de santé au travail pour les SSE
Les services de santé au travail destinés aux SSE varient considérablement selon les législations et pratiques nationales, les types de travail et d'environnements de travail concernés, les caractéristiques et l'état de santé des travailleurs et la disponibilité des ressources (à la fois en termes de capacité des SSE à se permettre les services de santé au travail et la disponibilité des structures et du personnel de santé dans la localité). Sur la base des instruments internationaux cités ci-dessus et des séminaires et consultations régionaux, une liste d'activités pour des services complets de santé au travail a été élaborée (Rantanen 1989; OMS 1989a, 1989b). Un certain nombre d'activités clés qui devraient toujours figurer dans un programme de services de santé au travail et qui sont pertinentes pour les SSE peuvent être relevées dans ces rapports. Ils comprennent par exemple :
Évaluation des besoins en santé au travail de l'entreprise
- analyse préliminaire des activités de l'entreprise et identification des risques pour la santé et la sécurité communs à ces lieux de travail
- inspection et surveillance du lieu de travail pour identifier et quantifier les dangers réellement présents dans l'entreprise concernée
- évaluer l'étendue des risques qu'ils présentent et les classer par ordre d'urgence et de priorité
- répéter l'évaluation des dangers chaque fois qu'il y a des changements dans les méthodes de production, l'équipement et les matériaux.
Activités de prévention et de contrôle en milieu de travail
- communication des résultats de l'évaluation aux propriétaires/gérants et aux représentants des travailleurs
- identification des mesures de prévention et de contrôle nécessaires et disponibles, en leur attribuant une priorité relative en termes d'urgence et de faisabilité
- superviser leur installation et leur mise en œuvre
- surveiller leur efficacité continue.
Activités de prévention orientées vers les travailleurs
- évaluation et surveillance de l'état de santé des travailleurs par le biais d'examens préalables au placement, de dépistage et périodiques qui peuvent être généraux ou axés sur les effets biologiques de dangers particuliers auxquels les travailleurs peuvent avoir été exposés
- adaptation du travail, du poste de travail et de l'environnement de travail pour favoriser la santé et la sécurité continues des travailleurs avec une attention particulière pour les groupes vulnérables tels que les très jeunes, les personnes âgées et les personnes atteintes de maladies acquises et de handicaps
- fournir aux travailleurs une éducation sanitaire et une formation aux bonnes pratiques de travail
- fournir une éducation et une formation aux propriétaires/gestionnaires et aux superviseurs qui leur inculqueront une prise de conscience des besoins de santé des travailleurs et la motivation pour initier des mesures de prévention et de contrôle appropriées.
Activités curatives
- fournir ou organiser la prestation des services diagnostiques, thérapeutiques et de réadaptation appropriés pour les accidents du travail et les maladies professionnelles
- fournir ou organiser une réadaptation précoce pour éviter une invalidité évitable et encourager et superviser les ajustements au travail qui permettront un retour au travail rapide
- offrir une éducation et une formation (et un recyclage périodique) aux premiers soins et aux procédures d'urgence
- établir des procédures et mener des exercices de formation pour faire face aux urgences majeures telles que les déversements, les incendies, les explosions, etc.
- prévoir ou organiser la participation des travailleurs à des programmes qui favorisent la santé et le bien-être en général.
Enregistrement et évaluation
- établir et conserver des registres appropriés sur les accidents du travail, les blessures et les maladies professionnelles et, si possible, sur l'exposition ; évaluer l'état général de santé et de sécurité de l'entreprise sur la base de ces données
- surveiller l'efficacité des mesures de prévention et de contrôle des risques.
La liste ci-dessus des activités de base implique implicitement la disponibilité appropriée de conseils et de consultations dans des spécialités de sécurité et de santé au travail telles que l'hygiène du travail, l'ergonomie, la physiologie du travail, l'ingénierie de la sécurité, la psychiatrie et la psychologie du travail, etc. Ces spécialistes ne seront probablement pas représentés dans le personnel des établissements fournissant des services de santé au travail aux SSE mais, si nécessaire, ils peuvent généralement être fournis par des agences gouvernementales, des universités et des consultants privés.
En raison de leur manque de sophistication et de temps, les propriétaires / gestionnaires de SSE sont obligés de s'appuyer davantage sur les fournisseurs d'équipements de sécurité pour l'efficacité et la fiabilité de leurs produits, et sur les fournisseurs de produits chimiques et d'autres matériaux de production pour des informations complètes et claires. (par exemple, des fiches techniques) sur les dangers qu'ils peuvent présenter et comment ceux-ci peuvent être évités ou contrôlés. Il est donc important qu'il y ait des lois et réglementations nationales couvrant l'étiquetage approprié, la qualité et la fiabilité des produits, et la fourniture d'informations facilement compréhensibles (dans la langue locale) sur l'utilisation et l'entretien des équipements ainsi que sur l'utilisation et le stockage des produits. En guise de sauvegarde, les organisations professionnelles et communautaires dont les SSE sont souvent membres devraient présenter des informations sur la prévention et le contrôle des expositions potentiellement dangereuses dans leurs bulletins d'information et autres communications.
Conclusions
Malgré leur importance pour l'économie nationale et leur rôle d'employeur d'une majorité de la main-d'œuvre nationale, les SSE, les travailleurs indépendants et l'agriculture sont des secteurs qui sont généralement mal desservis par les services de santé au travail. La convention n° 161 et la recommandation n° 171 de l'OIT fournissent des lignes directrices pertinentes pour le développement de tels services pour les SSE et devraient être ratifiées et mises en œuvre par tous les pays. Les gouvernements nationaux devraient développer les mécanismes juridiques, administratifs et financiers nécessaires pour fournir à tous les lieux de travail des services de sécurité et de santé au travail qui permettront d'identifier, de prévenir et de contrôler efficacement les expositions à des risques potentiels et de promouvoir l'amélioration et le maintien de niveaux optimaux d'état de santé, de bien-être et la capacité de production de tous les travailleurs. La collaboration aux niveaux international, régional et sous-régional, telle que celle assurée par l'OIT et l'OMS, devrait être encouragée pour favoriser l'échange d'informations et d'expériences, l'élaboration de normes et de directives appropriées et la mise en œuvre de programmes de formation et de recherche pertinents.
Les SSE peuvent, dans de nombreux cas, être réticents à rechercher activement les services des unités de santé au travail, même s'ils pourraient être les meilleurs bénéficiaires de ces services. Considérant cela, certains gouvernements et institutions, en particulier dans les pays nordiques, ont adopté une nouvelle stratégie en lançant des interventions à grande échelle pour l'établissement ou le développement de services. Par exemple, l'Institut finlandais de la santé au travail met actuellement en œuvre un programme d'action, pour 600 SSE employant 16,000 XNUMX travailleurs, visant le développement des services de santé au travail, le maintien de la capacité de travail, la prévention des risques environnementaux dans le voisinage et l'amélioration des compétences des SSE en matière de santé et sécurité.
Assurance-accidents et services de santé au travail en Allemagne
Chaque employeur est contractuellement tenu de prendre des précautions pour garantir la sécurité de ses employés. Les règles et réglementations en matière de travail auxquelles il faut prêter attention sont nécessairement aussi diverses que les dangers présents sur le lieu de travail. Pour cette raison, la loi sur la sécurité au travail (ASiG) de la République fédérale d'Allemagne inclut parmi les devoirs des employeurs l'obligation légale de consulter des professionnels spécialisés sur les questions de sécurité au travail. Cela signifie que l'employeur est tenu de nommer non seulement du personnel spécialisé (en particulier pour les solutions techniques), mais également des médecins du travail pour les aspects médicaux de la sécurité au travail.
La loi sur la sécurité au travail est en vigueur depuis décembre 1973. Il n'y avait alors en RFA qu'environ 500 médecins formés à ce qu'on appelait la médecine du travail. Le système d'assurance accident obligatoire a joué un rôle décisif dans le développement et la construction du système actuel, par lequel la médecine du travail s'est imposée dans les entreprises en la personne des médecins du travail.
Système dual de santé et de sécurité au travail en République fédérale d'Allemagne
En tant que l'une des cinq branches de l'assurance sociale, le système légal d'assurance-accidents a pour tâche prioritaire de prendre toutes les mesures appropriées pour assurer la prévention des accidents du travail et des maladies professionnelles par la détection et l'élimination des risques pour la santé liés au travail. Afin de remplir ce mandat légal, les législateurs ont accordé une large autorité à un système d'assurance-accidents autonome pour promulguer ses propres règles et réglementations concrétisant et façonnant les précautions préventives requises. Pour cette raison, le système légal d'assurance-accidents s'est chargé, dans les limites du droit public en vigueur, de déterminer quand un employeur est tenu d'engager un médecin du travail, quelles qualifications d'expert en médecine du travail l'employeur peut exiger de l'entreprise médecin et combien de temps l'employeur peut estimer que le médecin devra consacrer aux soins de ses employés.
La première ébauche de ce règlement de prévention des accidents date de 1978. A cette époque, le nombre de médecins compétents en médecine du travail disponibles ne paraissait pas suffisant pour assurer à toutes les entreprises les soins de médecins du travail. Ainsi, la décision a été prise dans un premier temps d'établir des conditions concrètes pour les grandes entreprises. Certes, à cette époque, les entreprises appartenant à la grande industrie avaient souvent déjà mis en place leurs propres dispositifs de médecins du travail, dispositifs qui respectaient déjà, voire dépassaient, les exigences énoncées dans le règlement de prévention des accidents.
Emploi d'un médecin du travail
Les heures allouées dans les entreprises aux soins des employés, appelées heures d'affectation— sont établis par le système légal d'assurance-accidents. Les connaissances dont disposent les assureurs sur les risques de santé existants dans les différentes branches ont servi de base au calcul des délais d'affectation. La classification des entreprises par rapport à des assureurs particuliers et l'évaluation des risques de santé éventuels entrepris par ces derniers ont ainsi été à la base de l'affectation d'un médecin du travail.
Les soins prodigués par les médecins du travail étant une mesure de sécurité au travail, l'employeur doit prendre en charge les frais de mission de ces médecins. Le nombre d'employés dans chacun des différents domaines de danger multiplié par le temps alloué aux soins détermine la somme des dépenses financières. Il en résulte une diversité de formes de soins, puisqu'il peut être rémunérateur, selon la taille de l'entreprise, soit d'employer un ou plusieurs médecins à plein temps, c'est-à-dire en propre, soit à temps partiel, avec services rendus. sur une base horaire. Cette variété d'exigences a conduit à une variété de formes d'organisation dans lesquelles les services de médecine du travail sont offerts.
Les devoirs d'un médecin d'entreprise
En principe, il convient de distinguer, pour des raisons juridiques, les dispositions prises par les entreprises pour assurer la prise en charge des salariés et le travail effectué par les médecins du système public de santé chargés de la prise en charge médicale générale de la population.
Afin de différencier clairement les services de médecine du travail dont relèvent les employeurs, qui sont repris dans la figure 1, la loi sur la sécurité du travail a déjà ancré dans la loi un catalogue de fonctions pour les médecins du travail. Le médecin du travail n'est pas soumis aux ordres de l'employeur dans l'accomplissement de ces missions ; pourtant, les médecins du travail ont dû jusqu'à aujourd'hui lutter contre l'image du médecin délégué par l'employeur.
Figure 1. Les missions des médecins du travail employés par les entreprises en Allemagne
L'une des missions essentielles du médecin du travail est l'examen médical du travail des salariés. Cet examen peut devenir nécessaire selon les spécificités d'une préoccupation donnée, s'il existe des conditions de travail particulières qui conduisent le médecin du travail à proposer, de sa propre initiative, un examen aux salariés concernés. Il ne peut cependant pas contraindre un salarié à se laisser interroger par lui, mais doit plutôt le convaincre par la confiance.
Visites Préventives Spéciales en Médecine du Travail
Il existe, en plus de ce type d'examen, le check-up préventif spécial, auquel la participation du salarié est légalement requise par l'employeur. Ces contrôles préventifs spéciaux se terminent par la délivrance d'un certificat médical, dans lequel le médecin examinateur certifie que, sur la base de l'examen effectué, il n'a pas d'objection à ce que le salarié exerce un travail sur le lieu de travail en question. L'employeur ne peut affecter le salarié qu'une seule fois pour chaque attestation délivrée.
Des bilans de santé préventifs spéciaux en médecine du travail sont légalement prescrits si l'exposition à des matières dangereuses particulières se produit sur le lieu de travail ou si des activités dangereuses particulières font partie de la pratique professionnelle et que de tels risques pour la santé ne peuvent être exclus par des précautions de sécurité au travail appropriées. Ce n'est que dans des circonstances exceptionnelles - comme c'est le cas, par exemple, pour les bilans de radioprotection - que l'exigence légale de réalisation d'un examen est complétée par des dispositions légales concernant ce à quoi le médecin procédant à l'examen doit prêter attention, les méthodes qu'il doit appliquer, quels critères il doit utiliser pour interpréter le résultat de l'examen et quels critères il doit appliquer pour juger de l'état de santé en ce qui concerne les affectations de travail.
C'est pourquoi, en 1972, le association commerciale, composée d'associations professionnelles commerciales qui assurent l'assurance-accidents du commerce et de l'industrie, a autorisé une commission d'experts à élaborer des recommandations adaptées aux médecins exerçant en médecine du travail. De telles recommandations existent depuis plus de 20 ans. Le association commerciale Les lignes directrices pour les contrôles préventifs spéciaux, répertoriées dans la figure 2, présentent désormais un total de 43 procédures d'examen pour les différents risques pour la santé qui peuvent être contrés, sur la base des connaissances actuelles, par des mesures de précaution médicale appropriées afin de prévenir le développement de maladies.
Figure 2. Informations récapitulatives sur les services externes des Berufgenossenschaften dans l'industrie du bâtiment en Allemagne
La association commerciale déduire le mandat de mettre à disposition de telles recommandations de leur devoir de prendre toutes les mesures appropriées pour prévenir l'apparition de maladies professionnelles. Ces lignes directrices pour les contrôles préventifs spéciaux sont un ouvrage de référence dans le domaine de la médecine du travail. Ils trouvent une application dans toutes les sphères d'activité, pas seulement dans les entreprises du domaine du commerce et de l'industrie.
Dans le cadre de la fourniture de telles recommandations de médecine du travail, le association commerciale a également pris très tôt des mesures pour que, dans les entreprises dépourvues de médecin du travail, l'employeur soit tenu d'organiser ces bilans de santé préventifs. Sous réserve de certaines exigences de base tenant en premier lieu aux connaissances spécialisées du médecin, mais aussi aux facilités disponibles dans son cabinet, même les médecins sans expertise en médecine du travail peuvent acquérir le pouvoir de proposer aux entreprises leurs services pour la réalisation de bilans de santé préventifs, sous réserve d'une politique administrée par le association commerciale. C'était la condition préalable à la disponibilité actuelle du total de 13,000 3.8 médecins agréés en Allemagne qui effectuent les XNUMX millions de bilans de santé préventifs effectués chaque année.
C'est la mise à disposition d'un nombre suffisant de médecins qui a également permis légalement d'exiger des employeurs qu'ils initient ces bilans préventifs particuliers en toute indépendance de la question de savoir si l'entreprise emploie ou non un médecin préparé à faire de tels bilans. De cette manière, il est devenu possible d'utiliser le système légal d'assurance accident pour assurer l'application de certaines mesures de protection de la santé au travail, même au niveau des petites entreprises. Les réglementations légales pertinentes peuvent être trouvées dans l'Ordonnance sur les substances dangereuses et, globalement, dans le règlement sur la prévention des accidents, qui régit les droits et devoirs de l'employeur et de l'employé examiné et la fonction du médecin agréé.
Soins prodigués par les médecins du travail
Les statistiques publiées annuellement par le Conseil fédéral des médecins (Association médicale fédérale) montrent que pour l'année 1994, plus de 11,500 1 médecins remplissent les conditions préalables, sous forme de connaissances spécialisées en médecine du travail, pour être médecins du travail (voir tableau XNUMX). En République fédérale d'Allemagne, l'organisation Standesvertretung représentant la profession médicale réglemente de manière autonome les qualifications que doivent réunir les médecins en matière d'études et de développement professionnel ultérieur avant qu'ils puissent devenir médecins dans un domaine donné de la médecine.
Tableau 1. Médecins ayant des connaissances spécialisées en médecine du travail
|
Numéro * |
Pourcentage* |
|
|
Désignation du domaine « médecine du travail » |
3,776 |
31.4 |
|
Appellation complémentaire "médecine d'entreprise" |
5,732 |
47.6 |
|
Connaissances spécialisées en médecine du travail |
2,526 |
21.0 |
|
Total |
12,034 |
100 |
* Au 31 décembre 1995.
La satisfaction de ces prérequis à l'activité de médecin du travail correspond soit à l'obtention de l'appellation de spécialité « médecine du travail », soit de l'appellation complémentaire « médecine d'entreprise », c'est-à-dire soit à quatre années d'études complémentaires après l'autorisation d'exercer pour être exclusivement actif en tant que médecin du travail, ou trois années d'études complémentaires, après quoi l'activité en tant que médecin du travail n'est autorisée que dans la mesure où elle est liée à une activité médicale dans un autre domaine (par exemple, en tant qu'interniste). Les médecins ont tendance à préférer la deuxième variante. Cela signifie cependant qu'eux-mêmes considèrent que l'essentiel de leur travail professionnel de médecins se situe dans un domaine classique de l'activité médicale, et non dans la pratique de la médecine du travail.
Pour ces médecins, la médecine du travail a l'importance d'une source de revenu d'appoint. Cela explique en même temps que la composante médicale de l'examen par les médecins continue à dominer l'exercice pratique de la profession de médecin du travail, bien que le législateur et l'assurance-accidents légale eux-mêmes mettent l'accent sur l'inspection des entreprises et les conseils médicaux donnés aux employeurs et aux salariés .
De plus, il existe toujours un groupe de médecins qui, ayant acquis des connaissances spécialisées en médecine du travail dans les années antérieures, répondaient à des exigences différentes à cette époque. Les normes auxquelles les médecins de l'ex-République démocratique allemande devaient satisfaire pour être autorisés à exercer en tant que médecins d'entreprise revêtent une importance particulière à cet égard.
Organisation des soins prodigués par les médecins du travail
En principe, il appartient à l'employeur de choisir librement un médecin du travail pour l'entreprise parmi ceux qui proposent des services de médecine du travail. Cette offre n'étant pas encore disponible après la mise en place, au début des années 1970, des conditions légales nécessaires, le système légal d'assurance accident a pris l'initiative de réguler l'économie de marché de l'offre et de la demande.
La association commerciale du bâtiment ont institué leurs propres services de médecine du travail en engageant des médecins spécialisés en médecine du travail dans des contrats de soins, en qualité de médecins du travail, auprès des entreprises qui leur sont affiliées. Par leurs statuts, les association commerciale fait en sorte que chacune de leurs entreprises soit prise en charge par son propre service de médecine du travail. Les coûts encourus ont été répartis entre toutes les entreprises par des formes de financement appropriées. Un résumé des informations concernant les services externes de médecine du travail de la association commerciale de l'industrie du bâtiment est donnée dans le tableau 2.
Tableau 2. Soins médicaux d'entreprise assurés par des services externes de médecine du travail, 1994
|
Médecins prodiguant des soins à titre principal |
Médecins dispensant des soins à titre complémentaire |
CENTRES |
Des employés soignés |
|
|
ARGE Bau1 |
221 |
83 mobiles : 46 |
||
|
BAD2 |
485 |
72 |
175 mobiles : 7 |
1.64 millions |
|
IAS3 |
183 |
58 |
500,000 |
|
|
TÜV4 |
72 |
|||
|
AMD Wurtzbourg5 |
60-70 |
30-35 |
1 ARGE Bau = Communauté Ouvrière du Berufgenossenschaften des associations professionnelles de l'industrie du bâtiment.
2 BAD = Service de médecine du travail du Berufgenossenschaften.
3 IAS = Institut de médecine du travail et sociale.
4 TÜV = Association de contrôle technique.
5 AMD Würzburg = Service de médecine du travail de la Berufgenossenschaften.
La association commerciale pour l'industrie maritime et celle pour la navigation intérieure ont également fondé leurs propres services de médecine du travail pour leurs entreprises. C'est une caractéristique de chacun d'entre eux que les idiosyncrasies des entreprises de leur métier - entreprises non stationnaires avec des exigences professionnelles particulières - ont été un facteur décisif dans leur prise d'initiative pour faire comprendre à leurs entreprises la nécessité des médecins du travail.
Des considérations similaires ont occasionné le reste association commerciale de s'unir en confédération pour fonder le Service de Médecine du Travail de la association commerciale (MAL). Cette organisation de services, qui offre ses services à toutes les entreprises du marché, a été rendue possible très tôt par la garantie financière fournie par le association commerciale être présent sur l'ensemble du territoire de la République fédérale d'Allemagne. Sa large couverture, en ce qui concerne la représentation, visait à garantir que même les entreprises situées dans les États fédéraux ou les États à activité économique relativement faible de la République fédérale auraient accès à un médecin du travail dans leur région. Ce principe a été maintenu jusqu'à présent. La BAD est considérée, quant à elle, comme le plus grand prestataire de services de médecine du travail. Néanmoins, il est contraint par l'économie de marché de s'affirmer face à la concurrence des autres prestataires, notamment au sein des agglomérations urbaines, en maintenant un haut niveau de qualité dans son offre.
Les services de médecine du travail de l'Association de contrôle technique (TÜV) et de l'Institut de médecine du travail et sociale (IAS) sont les deuxième et troisième plus grands prestataires transrégionaux. Il existe en outre de nombreuses petites entreprises actives au niveau régional dans tous les États fédérés d'Allemagne.
Coopération avec d'autres fournisseurs de services en santé et sécurité au travail
La loi sur la sécurité au travail, en tant que fondement juridique des soins prodigués aux entreprises par les médecins du travail, prévoit également un encadrement professionnel de la sécurité au travail, notamment afin de s'assurer que les aspects de la sécurité au travail sont traités par du personnel formé aux précautions techniques. Entre-temps, les exigences de la pratique industrielle ont tellement évolué que les connaissances techniques sur les questions de sécurité au travail doivent désormais être de plus en plus complétées par la familiarité avec les questions de toxicologie des matériaux utilisés. Par ailleurs, les questions d'organisation ergonomique des conditions de travail et des effets physiologiques des agents biologiques jouent un rôle croissant dans les évaluations des contraintes au poste de travail.
Les connaissances requises ne peuvent être acquises que grâce à une coopération interdisciplinaire d'experts dans le domaine de la santé et de la sécurité au travail. C'est pourquoi l'assurance-accidents légale soutient particulièrement le développement de formes d'organisation qui tiennent compte de cette coopération interdisciplinaire au stade organisationnel et crée au sein de sa propre structure les conditions préalables à cette coopération en repensant ses services administratifs de manière appropriée. Ce qui s'appelait autrefois le service d'inspection technique du système légal d'assurance contre les accidents se transforme en un domaine de prévention, au sein duquel non seulement des ingénieurs techniques, mais aussi des chimistes, des biologistes et, de plus en plus, des médecins s'activent ensemble pour concevoir des solutions aux problèmes de sécurité du travail.
C'est l'une des conditions préalables indispensables pour fonder le type d'organisation de la coopération interdisciplinaire - au sein des entreprises et entre les organisations de services techniques de sécurité et les médecins du travail - nécessaire à une solution efficace des problèmes immédiats de santé et de sécurité au travail.
Par ailleurs, l'encadrement en matière de technique de sécurité doit être poussé, dans toutes les entreprises, au même titre que l'encadrement par les médecins du travail. Les spécialistes de la sécurité doivent être employés par les entreprises sur la même base juridique - la loi sur la sécurité au travail - ou du personnel dûment formé affilié à l'industrie doit être fourni par les entreprises elles-mêmes. Tout comme dans le cas de la surveillance assurée par des médecins du travail, le règlement de prévention des accidents, Spécialistes de la sécurité au travail (VBG 122), a formulé les exigences selon lesquelles les entreprises doivent employer des spécialistes de la sécurité. Dans le cas de la supervision technique des entreprises également, ces exigences prennent toutes les précautions nécessaires pour intégrer chacune des 2.6 millions d'entreprises qui composent actuellement l'économie marchande ainsi que celles du secteur public.
Environ deux millions de ces entreprises comptent moins de 20 salariés et sont classées dans la petite industrie. Avec la supervision complète de toutes les entreprises, c'est-à-dire y compris les plus petites et les plus petites entreprises, le système légal d'assurance-accidents se crée une plate-forme pour la mise en place de la santé et de la sécurité au travail dans tous les domaines.
Services de santé au travail aux États-Unis : introduction
HISTOIRE
Les services de santé au travail aux États-Unis ont toujours été divisés en fonction et en contrôle. La mesure dans laquelle le gouvernement, à quelque niveau que ce soit, devrait établir des règles affectant les conditions de travail fait l'objet d'une controverse permanente. En outre, il y a eu une tension inconfortable entre les gouvernements des États et le gouvernement fédéral à propos de qui devrait assumer la responsabilité principale des services de prévention basés principalement sur les lois régissant la sécurité et la santé au travail. L'indemnisation monétaire des accidents du travail et des maladies professionnelles a été principalement la responsabilité des compagnies d'assurance privées, et l'éducation à la sécurité et à la santé, avec seulement des changements récents, a été largement laissée aux syndicats et aux entreprises.
C'est au niveau de l'État que le premier effort gouvernemental pour réglementer les conditions de travail a eu lieu. Les lois sur la sécurité et la santé au travail ont commencé à être promulguées par les États dans les années 1800 lorsque les niveaux croissants de production industrielle ont commencé à s'accompagner de taux d'accidents élevés. La Pennsylvanie a promulgué la première loi sur l'inspection des mines de charbon en 1869 et le Massachusetts a été le premier État à adopter une loi sur l'inspection des usines en 1877.
En 1900, les États les plus industrialisés avaient mis en place des lois réglementant certains risques sur le lieu de travail. Au début du XXe siècle, l'État de New York et le Wisconsin ont été les premiers à élaborer des programmes plus complets de sécurité et de santé au travail.
La plupart des États ont adopté des lois sur l'indemnisation des accidents du travail rendant obligatoire une assurance privée sans faute entre 1910 et 1920. Quelques États, comme Washington, fournissent un système géré par l'État permettant la collecte de données et le ciblage des objectifs de recherche. Les lois sur l'indemnisation variaient considérablement d'un État à l'autre, n'étaient généralement pas bien appliquées et omettaient de nombreux travailleurs, tels que les travailleurs agricoles, de la couverture. Seuls les travailleurs des chemins de fer, des débardeurs et des ports, ainsi que les employés fédéraux ont des systèmes nationaux d'indemnisation des accidents du travail.
Au cours des premières décennies du XXe siècle, le rôle du gouvernement fédéral en matière de sécurité et de santé au travail se limitait en grande partie à la recherche et à la consultation. En 1910, le Bureau fédéral des mines a été créé au sein du ministère de l'Intérieur pour enquêter sur les accidents; consulter l'industrie; mener des recherches sur la sécurité et la production ; et dispenser une formation en prévention des accidents, en secourisme et en sauvetage minier. Le Bureau de l'hygiène industrielle et de l'assainissement a été créé au sein du service de santé publique en 1914 pour mener des recherches et aider les États à résoudre les problèmes de sécurité et de santé au travail. Il était situé à Pittsburgh en raison de son étroite association avec le Bureau of Mines et de son accent sur les blessures et les maladies dans les industries minière et sidérurgique.
En 1913, un ministère du Travail distinct a été créé; le Bureau des normes du travail et le Conseil interministériel de sécurité ont été organisés en 1934. En 1936, le ministère du Travail a commencé à assumer un rôle de réglementation en vertu de la loi Walsh-Healey sur les contrats publics, qui exigeait que certains entrepreneurs fédéraux respectent les normes minimales de sécurité et de santé. L'application de ces normes était souvent effectuée par les États avec plus ou moins d'efficacité, dans le cadre d'accords de coopération avec le ministère du Travail. Nombreux sont ceux qui ont estimé que ce patchwork de lois étatiques et fédérales n'était pas efficace pour prévenir les blessures et les maladies professionnelles.
L'ère moderne
Les premières lois fédérales complètes sur la sécurité et la santé au travail ont été adoptées en 1969 et 1970. En novembre 1968, une explosion à Farmington, en Virginie-Occidentale, a tué 78 mineurs, donnant une impulsion aux demandes des mineurs pour une législation fédérale plus stricte. En 1969, la Loi fédérale sur la santé et la sécurité dans les mines de charbon a été adoptée, qui établissait des normes de santé et de sécurité obligatoires pour les mines de charbon souterraines. La loi fédérale sur la sécurité et la santé dans les mines de 1977 a combiné et élargi la loi de 1969 sur les mines de charbon avec d'autres lois minières antérieures et a créé la Mine Safety and Health Administration (MSHA) pour établir et appliquer des normes de sécurité et de santé pour toutes les mines aux États-Unis.
Ce n'était pas une catastrophe unique, mais une augmentation constante des taux de blessures au cours des années 1960 qui a contribué à l'adoption de la loi sur la sécurité et la santé au travail de 1970. Une prise de conscience environnementale émergente et une décennie de législation progressiste ont assuré la nouvelle loi omnibus. La loi couvre la majorité des lieux de travail aux États-Unis. Il a créé l'Administration de la sécurité et de la santé au travail (OSHA) au sein du ministère du Travail pour établir et appliquer les normes fédérales de sécurité et de santé au travail. La loi n'était pas une rupture complète avec le passé en ce qu'elle contenait un mécanisme par lequel les États pouvaient administrer leurs propres programmes OSHA. La loi a également créé l'Institut national pour la sécurité et la santé au travail (NIOSH), dans ce qui est maintenant le ministère de la Santé et des Services sociaux, pour mener des recherches, former des professionnels de la sécurité et de la santé et élaborer des normes de sécurité et de santé recommandées.
Aux États-Unis aujourd'hui, les services de sécurité et de santé au travail relèvent de la responsabilité partagée d'un certain nombre de secteurs différents. Dans les grandes entreprises, les services de traitement, de prévention et d'éducation sont principalement assurés par les services médicaux de l'entreprise. Dans les petites entreprises, ces services sont généralement fournis par des hôpitaux, des cliniques ou des cabinets de médecins.
Des évaluations toxicologiques et médicales indépendantes sont fournies par des praticiens individuels ainsi que par des cliniques universitaires et du secteur public. Enfin, les entités gouvernementales assurent l'application, le financement de la recherche, l'éducation et l'établissement de normes mandatés par les lois sur la sécurité et la santé au travail.
Ce système complexe est décrit dans les articles suivants. Drs. Bunn et McCunney de la Mobil Oil Corporation et du Massachusetts Institute of Technology, respectivement, rendent compte des services aux entreprises. Penny Higgins, RN, BS, de Northwest Community Healthcare à Arlington Heights, Illinois, délimite les programmes hospitaliers. Les activités de la clinique universitaire sont examinées par Dean Baker, MD, MPH, directeur de l'Université de Californie, Irvine's Center for Occupational and Environmental Health. Le Dr Linda Rosenstock, directrice de l'Institut national pour la sécurité et la santé au travail, et Sharon L. Morris, présidente adjointe pour la sensibilisation communautaire du Département de la santé environnementale de l'Université de Washington, résument les activités gouvernementales aux niveaux fédéral, étatique et local. LaMont Byrd, directeur de la santé et de la sécurité de la Fraternité internationale des Teamsters, AFL-CIO, décrit les diverses activités proposées aux membres de ce syndicat international par son bureau.
Cette division des responsabilités en santé au travail entraîne souvent des chevauchements et, dans le cas de l'indemnisation des accidents du travail, des exigences et des services incohérents. Cette approche pluraliste est à la fois la force et la faiblesse du système aux États-Unis. Il favorise plusieurs approches des problèmes, mais il peut confondre tout sauf l'utilisateur le plus sophistiqué. Il s'agit d'un système qui est souvent en mouvement, avec l'équilibre des pouvoirs oscillant entre les acteurs clés - l'industrie privée, les syndicats et les gouvernements des États ou fédéraux.
Agences gouvernementales de santé au travail aux États-Unis
L'administration de la sécurité et de la santé au travail (OSHA)
Objet et organisation
L'OSHA a été créée pour encourager les employeurs et les travailleurs à réduire les risques sur le lieu de travail et à mettre en œuvre des programmes efficaces de sécurité et de santé. Ceci est accompli en fixant et en appliquant des normes, en surveillant la performance des programmes d'État de l'OSHA, en exigeant des employeurs qu'ils tiennent des registres des blessures et des maladies liées au travail, en offrant une formation en matière de sécurité et de santé aux employeurs et aux employés et en enquêtant sur les plaintes des travailleurs qui prétendent avoir été victimes de discrimination. contre pour signaler des risques pour la sécurité ou la santé.
L'OSHA est dirigée par un sous-secrétaire au travail chargé de la sécurité et de la santé au travail, qui relève du secrétaire au travail. Le siège de l'OSHA est à Washington, DC, avec dix bureaux régionaux et environ 85 bureaux régionaux. Environ la moitié des États administrent leurs propres programmes de sécurité et de santé, l'OSHA fédéral étant responsable de l'application dans les États sans programmes d'État approuvés. La Loi sur la sécurité et la santé au travail exige également que chaque organisme du gouvernement fédéral maintienne un programme de sécurité et de santé conforme aux normes de l'OSHA.
Programme et services
Les normes constituent la base du programme d'application de l'OSHA, énonçant les exigences que les employeurs doivent respecter pour être en conformité. Les normes proposées sont publiées dans le Federal Register avec des possibilités de commentaires publics et d'auditions. Les normes finales sont également publiées dans le Federal Register et peuvent être contestées devant une cour d'appel des États-Unis.
Dans les domaines où l'OSHA n'a pas établi de norme, les employeurs sont tenus de respecter la clause d'obligation générale de la loi sur la sécurité et la santé au travail, qui stipule que chaque employeur doit fournir "un lieu de travail exempt de risques reconnus qui causent ou sont susceptibles de causer la mort ou des lésions corporelles graves à ses employés ».
L'OSHA a le droit d'entrer sur le lieu de travail pour déterminer si un employeur se conforme aux exigences de la loi. L'OSHA accorde la plus haute priorité aux enquêtes sur les situations de danger imminent, les catastrophes et les accidents mortels, les plaintes des employés et les inspections programmées dans les industries hautement dangereuses.
Si l'employeur refuse l'entrée, l'inspecteur peut être tenu d'obtenir un mandat de perquisition d'un juge de district américain ou d'un magistrat américain. Les représentants des travailleurs et des employeurs ont le droit d'accompagner les inspecteurs de l'OSHA lors de leurs visites d'usine. L'inspecteur émet des citations et des propositions de sanctions pour toute infraction constatée lors de l'inspection et fixe un délai pour les corriger.
L'employeur peut contester la citation à la Commission d'examen de la sécurité et de la santé au travail, un organisme indépendant créé pour entendre les contestations des citations de l'OSHA et les amendes proposées. L'employeur peut également faire appel d'une décision défavorable de la Commission de révision auprès d'un tribunal fédéral.
L'aide à la consultation est disponible sans frais pour les employeurs qui acceptent de corriger tout danger grave identifié par le consultant. Une assistance peut être fournie pour l'élaboration de programmes de sécurité et de santé et la formation des travailleurs. Ce service, qui s'adresse aux petits employeurs, est largement financé par l'OSHA et fourni par des agences gouvernementales ou des universités.
L'OSHA a un programme de protection volontaire (VPP), qui exempte les lieux de travail des inspections programmées s'ils répondent à certains critères et acceptent de développer leurs propres programmes complets de sécurité et de santé. Ces lieux de travail doivent avoir des taux d'accidents inférieurs à la moyenne et des programmes de sécurité écrits, mettre à la disposition de l'OSHA des dossiers sur les blessures et les expositions et informer les travailleurs de leurs droits.
Ressources
En 1995, le budget de l'OSHA était de 312 millions de dollars, avec environ 2,300 90 employés. Ces ressources sont destinées à fournir une couverture à plus de XNUMX millions de travailleurs à travers les États-Unis.
Programmes OSHA de l'État
Objet et organisation
La loi de 1970 sur la sécurité et la santé au travail a donné aux gouvernements des États option de réglementer la sécurité et la santé au travail.
Les États mènent leurs propres programmes pour établir et faire respecter les normes de sécurité et de santé en soumettant un plan d'État à l'OSHA pour approbation. Le plan de l'État détaille comment l'État propose d'établir et d'appliquer des normes qui sont « au moins aussi efficaces » que celles de l'OSHA et d'assumer la compétence sur l'État, la ville et d'autres employés publics (non fédéraux) que l'OSHA elle-même ne couvre pas autrement. Dans ces États, le gouvernement fédéral abandonne les responsabilités réglementaires directes et fournit à la place un financement partiel aux programmes de l'État et surveille la conformité des activités de l'État avec les normes nationales.
Programme et services
Environ la moitié des États ont choisi d'administrer leurs propres programmes. Deux autres États, New York et le Connecticut, ont choisi de conserver la compétence fédérale dans leurs États, mais d'ajouter un système national de sécurité et de santé au travail qui protège les employés publics.
Les programmes OSHA gérés par l'État permettent aux États d'adapter les ressources et de cibler les efforts de réglementation pour répondre aux besoins particuliers de leur État. Par exemple, l'exploitation forestière se fait différemment dans l'est et l'ouest des États-Unis. La Caroline du Nord, qui gère son propre programme OSHA, a pu cibler ses réglementations forestières, ses programmes de sensibilisation, de formation et d'application pour répondre aux besoins de sécurité et de santé des bûcherons de cet État.
L'État de Washington, qui a une large base économique agricole, a élaboré des exigences de sécurité agricole qui dépassent les minimums nationaux obligatoires et a traduit les informations de sécurité en espagnol pour répondre aux besoins des travailleurs agricoles hispanophones.
En plus d'élaborer des programmes qui répondent à leurs besoins particuliers, les États sont en mesure d'élaborer des programmes et de promulguer des règlements pour lesquels il pourrait ne pas y avoir un soutien suffisant au niveau fédéral. La Californie, l'Utah, le Vermont et l'État de Washington imposent des restrictions sur l'exposition sur le lieu de travail à la fumée de tabac ambiante ; L'État de Washington et l'Oregon exigent que chaque employeur élabore des plans de prévention des blessures et des maladies propres au lieu de travail; La norme de l'Utah pour le forage pétrolier et gazier et la fabrication d'explosifs dépasse les normes fédérales de l'OSHA.
Les programmes d'État sont autorisés à mener des programmes de consultation qui fournissent une assistance gratuite aux employeurs pour identifier et corriger les risques sur le lieu de travail. Ces consultations, qui n'ont lieu qu'à la demande de l'employeur, sont séparées des programmes d'application.
Ressources
En 1993, les programmes administrés par l'État comptaient au total environ 1,170 300 agents d'exécution, selon l'Occupational Safety and Health State Plan Association. De plus, ils avaient environ 60 conseillers en sécurité et santé et près de XNUMX coordonnateurs de la formation et de l'éducation. La majorité de ces programmes se trouvent dans les départements du travail des États.
Administration de la sécurité et de la santé dans les mines (MSHA)
Objet et organisation
La Mine Safety and Health Administration (MSHA) établit et applique des normes visant à réduire les blessures, les maladies et les décès dans les mines et les opérations de traitement des minerais, quels que soient la taille, le nombre d'employés ou la méthode d'extraction. La MSHA est tenue d'inspecter chaque mine souterraine au moins quatre fois par an et chaque mine à ciel ouvert au moins deux fois par an.
Outre les programmes d'application, la loi sur la sécurité et la santé dans les mines exige que l'agence établisse des réglementations sur la formation à la sécurité et à la santé des mineurs, améliore et renforce les lois sur la sécurité et la santé dans les mines et encourage la participation des mineurs et de leurs représentants aux activités de sécurité. La MSHA travaille également avec les exploitants miniers pour résoudre les problèmes de sécurité et de santé grâce à des programmes d'éducation et de formation et au développement de contrôles techniques pour réduire les blessures.
Comme l'OSHA, la MSHA est dirigée par un secrétaire adjoint au travail. Les activités de sécurité et de santé dans les mines de charbon sont administrées par dix bureaux de district dans les régions charbonnières. Les activités de sécurité et de santé dans les mines métalliques et non métalliques sont administrées par six bureaux de district dans les zones minières du pays.
Un certain nombre de bureaux du personnel qui aident à administrer les responsabilités de l'agence sont situés au siège social à Arlington, en Virginie. Il s'agit notamment du Bureau des normes, des réglementations et des dérogations ; le Bureau des évaluations; la direction de l'assistance technique ; et le Bureau de la politique des programmes. En outre, le Bureau de la politique et du développement éducatifs supervise le programme de formation de l'agence à la National Mine Health and Safety Academy de Beckley, en Virginie-Occidentale, qui est la plus grande institution au monde entièrement consacrée à la formation en matière de sécurité et de santé dans les mines.
Programme et services
Les décès et les blessures dans les mines ont considérablement diminué au cours des cent dernières années. De 1880 à 1910, des milliers de mineurs de charbon ont été tués, dont 3,242 1907 en 100 seulement. Un grand nombre de mineurs ont également été tués dans d'autres types de mines. Le nombre moyen de décès dans les mines a diminué au fil des ans pour atteindre moins de XNUMX par an aujourd'hui.
La MSHA applique les dispositions de la loi sur les mines exigeant que les exploitants miniers aient un plan de formation approuvé en matière de sécurité et de santé qui prévoit 40 heures de formation de base pour les nouveaux mineurs souterrains, 24 heures de formation pour les nouveaux mineurs de surface, 8 heures de formation de recyclage annuelle pour tous les mineurs et formation aux tâches liées à la sécurité pour les mineurs affectés à de nouveaux emplois. L'Académie nationale de la santé et de la sécurité dans les mines offre une grande variété de cours sur la sécurité et la santé. MSHA propose des programmes de formation spéciaux pour les gestionnaires et les travailleurs des petites exploitations minières. Le matériel de formation de la MSHA, y compris les bandes vidéo, les films, les publications et le matériel technique, est disponible à l'Académie et dans les bureaux de district.
Ressources
En 1995, MSHA avait un budget d'environ 200 millions de dollars et environ 2,500 113,000 employés. Ces ressources étaient chargées d'assurer la santé et la sécurité d'environ 197,000 XNUMX mineurs de charbon et XNUMX XNUMX mineurs dans les mines métalliques et non métalliques.
L'Institut national pour la sécurité et la santé au travail (NIOSH)
Objet et organisation
L'Institut national pour la sécurité et la santé au travail (NIOSH) est l'agence fédérale chargée de mener des recherches sur les accidents du travail et les maladies professionnelles et de transmettre les normes recommandées à l'OSHA. Le NIOSH finance des programmes de formation pour les professionnels de la sécurité et de la santé au travail par le biais de centres de ressources pédagogiques (ERC) et de projets de formation dans des universités à travers les États-Unis. En vertu de la loi fédérale sur la sécurité et la santé dans les mines de 1977, le NIOSH mène également des recherches et des évaluations des risques pour la santé, et recommande des normes de santé dans les mines à la Mine Safety and Health Administration.
Le directeur du NIOSH rend compte au directeur des Centers for Disease Control and Prevention au sein du Department of Health and Human Services. Le siège du NIOSH est à Washington, DC, avec des bureaux administratifs à Atlanta, en Géorgie, et des laboratoires à Cincinnati, Ohio, et Morgantown, Virginie-Occidentale.
Programme et services
Les recherches du NIOSH sont menées à la fois sur le terrain et en laboratoire. Les programmes de surveillance identifient la survenue d'accidents du travail et de maladies professionnelles. Celles-ci comprennent la collecte de données ciblées axées sur des conditions spécifiques, telles que les niveaux élevés de plomb dans le sang chez les adultes ou les blessures chez les travailleurs adolescents. Le NIOSH relie également les données recueillies par les États et d'autres organismes fédéraux pour rendre de plus en plus pratique l'obtention d'une image nationale des effets des risques professionnels.
La recherche sur le terrain est menée sur des lieux de travail à travers les États-Unis. Ces études permettent d'identifier les dangers, d'évaluer l'étendue des expositions et de déterminer l'efficacité des mesures de prévention. Le droit d'entrée sur le lieu de travail est essentiel à la capacité de l'Institut à mener ces recherches. Ces recherches de terrain donnent lieu à des articles dans la littérature scientifique ainsi qu'à des recommandations pour prévenir les risques sur des chantiers spécifiques.
En collaboration avec les services de santé des États, le NIOSH enquête sur les décès au travail causés par des causes spécifiques, notamment les électrocutions, les chutes, les incidents liés aux machines et les accidents d'entrée dans des espaces confinés. Le NIOSH a un programme spécial pour aider les petites entreprises en développant des technologies peu coûteuses et efficaces pour contrôler les expositions dangereuses à la source.
Le NIOSH mène des recherches en laboratoire pour étudier les risques sur le lieu de travail dans des conditions contrôlées. Cette recherche aide le NIOSH à déterminer les causes et les mécanismes des maladies et blessures professionnelles, à développer des outils de mesure et de surveillance des expositions, et à développer et évaluer des technologies de contrôle et des équipements de protection individuelle.
Environ 17 % du budget du NIOSH est consacré au financement des activités de service. Bon nombre de ces activités de service reposent également sur la recherche, comme le programme d'évaluation des risques pour la santé. Le NIOSH effectue chaque année des centaines d'évaluations des risques pour la santé à la demande des employeurs, des travailleurs ou des agences fédérales et étatiques. Après avoir évalué le lieu de travail, le NIOSH fournit aux travailleurs et aux employeurs des recommandations pour réduire les expositions.
Le NIOSH répond également aux demandes d'informations par le biais d'un numéro de téléphone sans frais. Grâce à ce numéro, les appelants peuvent obtenir des informations sur la sécurité et la santé au travail, demander une évaluation des risques pour la santé ou obtenir une publication du NIOSH. La page d'accueil du NIOSH sur le World Wide Web est également une bonne source d'informations sur le NIOSH.
Le NIOSH gère un certain nombre de bases de données, y compris le NIOSHTIC, une base de données bibliographique de la littérature sur la sécurité et la santé au travail, et le Registre des effets toxiques des substances chimiques (RTECS), qui est un recueil de données toxicologiques extraites de la littérature scientifique qui remplit le mandat du NIOSH à "énumérer toutes les substances toxiques connues et les concentrations auxquelles la toxicité est connue pour se produire".
Le NIOSH teste également les respirateurs et certifie qu'ils répondent aux normes nationales établies. Cela aide les employeurs et les travailleurs à choisir le respirateur le plus approprié pour des environnements dangereux spécifiques.
Le NIOSH finance des programmes dans des universités à travers les États-Unis pour former des médecins du travail, des infirmières en santé au travail, des hygiénistes industriels et des professionnels de la sécurité. Le NIOSH finance également des programmes visant à introduire la sécurité et la santé dans les écoles de commerce, d'ingénierie et professionnelles. Ces programmes, qui sont soit des ERC pluridisciplinaires, soit des bourses de formation de projets monodisciplinaires, ont contribué de manière significative au développement de la santé au travail en tant que discipline et à la satisfaction des besoins en professionnels qualifiés de la sécurité et de la santé.
Ressources
Le NIOSH comptait environ 900 employés et un budget de 133 millions de dollars en 1995. Le NIOSH est le seul organisme fédéral ayant la responsabilité statutaire de mener des recherches et une formation professionnelle sur la sécurité et la santé au travail.
L'avenir des programmes de sécurité et de santé au travail
L'avenir de ces programmes fédéraux de sécurité et de santé au travail aux États-Unis est très incertain dans le climat anti-réglementaire des années 1990. Il continue d'y avoir des propositions sérieuses du Congrès qui changeraient radicalement le fonctionnement de ces programmes.
Une proposition exigerait que les organismes de réglementation se concentrent davantage sur l'éducation et la consultation et moins sur l'établissement et l'application des normes. Une autre établirait des exigences pour des analyses coûts-avantages complexes qui doivent être effectuées avant que des normes puissent être établies. Le NIOSH a été menacé d'abolition ou de fusion avec l'OSHA. Et toutes ces agences ont été visées par des réductions budgétaires.
Si elles sont adoptées, ces propositions réduiraient considérablement le rôle du gouvernement fédéral dans la conduite de la recherche et dans l'établissement et l'application de normes uniformes de sécurité et de santé au travail à travers les États-Unis.
Services de santé au travail en entreprise aux États-Unis : services fournis en interne
Les programmes de médecine du travail varient tant par leur contenu que par leur structure. C'est une conception courante que les programmes médicaux industriels ne sont soutenus que par les grandes entreprises et sont suffisamment complets pour évaluer tous les travailleurs pour tous les effets indésirables possibles. Cependant, les programmes mis en œuvre par les industries varient considérablement dans leur portée. Certains programmes n'offrent qu'un dépistage préalable au placement, tandis que d'autres offrent une surveillance médicale totale, la promotion de la santé et d'autres services spéciaux. De plus, les structures des programmes diffèrent les unes des autres, tout comme les membres des équipes de sécurité et de santé. Certains programmes passent un contrat avec un médecin hors site pour fournir des services médicaux, tandis que d'autres ont une unité de santé sur le site composée de médecins et de personnel infirmier et soutenue par une équipe d'hygiénistes industriels, d'ingénieurs, de toxicologues et d'épidémiologistes. Les devoirs et la responsabilité de ces membres de l'équipe de sécurité et de santé varient selon l'industrie et le risque encouru.
Motivation pour les programmes de médecine industrielle
Le suivi médical des travailleurs est motivé par de multiples facteurs. Premièrement, il y a le souci de la sécurité générale et de la santé de l'employé. Deuxièmement, un avantage monétaire résulte d'un effort de surveillance grâce à une productivité accrue de l'employé et à une réduction des coûts des soins médicaux. Troisièmement, la conformité à la loi sur la sécurité et la santé au travail (OSHA), aux exigences d'égalité des chances en matière d'emploi (EEO), à la loi américaine sur les personnes handicapées (ADA) et à d'autres directives légales est obligatoire. Enfin, il y a le spectre des litiges civils et criminels si des programmes adéquats ne sont pas établis ou s'avèrent inadéquats (McCunney 1995; Bunn 1985).
Types de services et de programmes de santé au travail
Les services de santé au travail sont déterminés par une évaluation des besoins. Les facteurs qui influent sur le type de service de santé au travail à utiliser comprennent les risques potentiels des opérations normales, la démographie de la main-d'œuvre et l'intérêt de la direction pour la santé au travail. Les services de santé dépendent du type d'industrie, des risques physiques, chimiques ou biologiques présents et des méthodes utilisées pour prévenir l'exposition, ainsi que des normes, réglementations et décisions gouvernementales et industrielles.
Les tâches importantes des services de santé généraux comprennent les suivantes :
- évaluation de la capacité des employés à exécuter les tâches qui leur sont assignées de manière sécuritaire (via des évaluations de pré-embauche)
- reconnaissance des premiers symptômes et signes d'effets sur la santé liés au travail et intervention appropriée (les examens de surveillance médicale peuvent les révéler)
- offre de traitement et de réadaptation pour les lésions et maladies professionnelles et les troubles non professionnels qui affectent la performance au travail (lésions liées au travail)
- promotion et maintien de la santé des employés (bien-être)
- évaluation de la capacité d'une personne à travailler à la lumière d'un trouble médical chronique (un examen médical indépendant est requis dans un tel cas)
- supervision des politiques et des programmes liés à la santé et à la sécurité sur les chantiers.
Emplacement des établissements de services de santé
Installations sur place
Aujourd'hui, la prestation des services de santé au travail est de plus en plus assurée par des sous-traitants et des établissements médicaux locaux. Cependant, les services sur place formés par les employeurs étaient l'approche traditionnelle adoptée par l'industrie. Dans les environnements avec un nombre important d'employés ou certains risques pour la santé, les services sur site sont rentables et fournissent des services de haute qualité. L'étendue de ces programmes varie considérablement, allant du soutien infirmier à temps partiel à un établissement médical doté d'un personnel complet avec des médecins à temps plein.
Le besoin de services médicaux sur place est généralement déterminé par la nature des activités de l'entreprise et les risques potentiels pour la santé présents sur le lieu de travail. Par exemple, une entreprise qui utilise du benzène comme matière première ou ingrédient dans son processus de fabrication aura probablement besoin d'un programme de surveillance médicale. De plus, de nombreux autres produits chimiques manipulés ou produits par la même usine peuvent être toxiques. Dans ces circonstances, il peut être économiquement faisable et médicalement conseillé de fournir des services médicaux sur place. Certains services sur site fournissent un soutien infirmier au travail pendant les heures de travail de jour et peuvent également couvrir les deuxième et troisième équipes ou les week-ends.
Les services sur place doivent être effectués dans des zones végétales compatibles avec l'exercice de la médecine. L'établissement médical doit être situé au centre pour être accessible à tous les employés. Les besoins de chauffage et de refroidissement doivent être pris en compte pour permettre l'utilisation la plus économique de l'installation. Une règle empirique qui a été utilisée pour allouer l'espace au sol à une unité médicale interne est d'un pied carré par employé pour les unités desservant jusqu'à 1,000 300 employés; ce chiffre devrait probablement inclure un minimum de 1995 pieds carrés. Le coût de l'espace et plusieurs considérations de conception pertinentes ont été décrits par des spécialistes (McCunney 1976; Felton XNUMX).
Pour certaines installations de fabrication situées dans des zones rurales ou éloignées, les services peuvent être utilement fournis dans une camionnette mobile. Si une telle installation est mise à disposition, les recommandations suivantes peuvent être faites :
- Une assistance devrait être fournie aux entreprises dont les services médicaux internes ne sont pas entièrement équipés pour faire face aux programmes de surveillance médicale qui nécessitent l'utilisation d'équipements spéciaux, tels que des audiomètres, des spiromètres ou des appareils à rayons X.
- Des programmes de surveillance médicale devraient être mis à disposition dans les zones géographiques éloignées, notamment pour assurer l'uniformité des données recueillies pour les études épidémiologiques. Par exemple, pour améliorer la précision scientifique d'une étude sur les troubles pulmonaires professionnels, un spiromètre similaire doit être utilisé et la préparation des radiographies thoraciques doit être effectuée conformément aux normes internationales appropriées, telles que celles de l'Organisation internationale du travail (OIT).
- Les données provenant de différents sites doivent être coordonnées pour l'entrée dans un programme informatique.
Cependant, une entreprise qui s'appuie sur un service de van mobile aura toujours besoin d'un médecin pour effectuer des examens de pré-placement et pour assurer la qualité des services fournis par l'entreprise de van mobile.
Services les plus couramment exécutés dans l'établissement interne
Une évaluation sur place est essentielle pour déterminer le type de services de santé appropriés pour un établissement. Les services les plus courants fournis dans le cadre de la santé au travail sont les évaluations préalables à l'embauche, l'évaluation des blessures ou des maladies liées au travail et les examens de surveillance médicale.
Évaluations de pré-placement
L'examen de pré-placement est effectué après qu'une personne a reçu une offre d'emploi conditionnelle. L'ADA utilise Pré-emploi pour signifier que la personne doit être embauchée si elle réussit l'examen physique.
L'examen préalable à l'embauche doit être effectué en tenant compte des tâches du poste, y compris les exigences physiques et cognitives (pour la sensibilité à la sécurité) et l'exposition potentielle à des matières dangereuses. Le contenu de l'examen dépend du poste et de l'évaluation du chantier. Par exemple, les emplois qui nécessitent l'utilisation d'équipements de protection individuelle, comme un respirateur, comprennent souvent une étude de la fonction pulmonaire (test respiratoire) dans le cadre de l'examen préalable au placement. Les personnes impliquées dans les activités du Département américain des transports (DOT) nécessitent généralement des tests urinaires de dépistage des drogues. Pour éviter des erreurs dans le contenu ou le contexte de l'examen, il est conseillé d'élaborer des protocoles standards sur lesquels l'entreprise et le médecin examinateur s'accordent.
Après l'examen, le médecin fournit un avis écrit sur l'aptitude de la personne à effectuer le travail sans risque pour sa santé ou sa sécurité ou celle des autres. Dans des circonstances habituelles, les informations médicales ne doivent pas être divulguées sur ce formulaire, simplement l'aptitude au travail. Cette forme de communication peut être un formulaire standard qui devrait ensuite être placé dans le dossier de l'employé. Cependant, les dossiers médicaux spécifiques restent à l'établissement de santé et ne sont conservés que par un médecin ou une infirmière.
Accidents du travail et maladies professionnelles
Des soins médicaux rapides et de qualité sont essentiels pour le salarié victime d'un accident du travail ou d'une maladie professionnelle. L'unité médicale ou le médecin contractuel doit traiter les employés qui se sont blessés au travail ou qui présentent des symptômes liés au travail. Le service médical de l'entreprise a un rôle important à jouer dans la gestion des coûts d'indemnisation des accidents du travail, notamment dans la réalisation des bilans de retour au travail suite à une absence pour cause de maladie ou d'accident. Une fonction majeure du professionnel de la santé est la coordination des services de réadaptation de ces absents pour assurer un retour au travail en douceur. Les programmes de réadaptation les plus efficaces utilisent des affectations modifiées ou alternatives.
Une tâche importante du conseiller médical de l'entreprise est de déterminer la relation entre l'exposition à des agents dangereux et la maladie, la blessure ou la déficience. Dans certains États, l'employé peut choisir son médecin traitant, tandis que dans d'autres États, l'employeur peut ordonner ou au moins suggérer une évaluation par un médecin ou un établissement de santé spécifique. L'employeur a généralement le droit de désigner un médecin pour effectuer un examen de « deuxième opinion », en particulier dans le contexte d'une convalescence prolongée ou d'un trouble médical grave.
L'infirmière ou le médecin conseille la direction sur l'enregistrement des accidents du travail et des maladies professionnelles conformément aux exigences de tenue de dossiers de l'OSHA et doit se familiariser avec les directives de l'OSHA et du Bureau of Labor Statistics (BLS). La direction doit s'assurer que le fournisseur de soins de santé connaît parfaitement ces lignes directrices.
Examens de surveillance médicale
Des examens de surveillance médicale sont requis par certaines normes OSHA pour l'exposition à certaines substances (amiante, plomb, etc.) et sont recommandés comme étant conformes aux bonnes pratiques médicales pour l'exposition à d'autres, comme les solvants, les métaux et les poussières comme la silice. Les employeurs doivent rendre ces examens, lorsque requis par les normes de l'OSHA, disponibles sans frais pour les employés. Bien que l'employé puisse refuser de participer à un examen, l'employeur peut préciser que l'examen est une condition d'emploi.
Le but de la surveillance médicale est de prévenir les maladies liées au travail grâce à la détection précoce de problèmes, tels que des résultats de laboratoire anormaux qui peuvent être associés aux premiers stades d'une maladie. L'employé est ensuite réévalué à des intervalles ultérieurs. La cohérence dans le suivi médical des anomalies découvertes lors des examens de surveillance médicale est essentielle. Bien que la direction doive être informée de tout trouble médical lié au travail, les conditions médicales non liées au travail doivent rester confidentielles et être traitées par le médecin de famille. Dans tous les cas, les employés doivent être informés de leurs résultats (McCunney 1995 ; Bunn 1985, 1995 ; Felton 1976).
Consultation de gestion
Bien que le médecin du travail et l'infirmier soient plus facilement reconnus par leurs compétences médicales pratiques, ils peuvent également offrir des conseils médicaux importants à toute entreprise. Le professionnel de la santé peut élaborer des procédures et des pratiques pour les programmes médicaux, y compris la promotion de la santé, la détection et la formation en toxicomanie et la tenue de dossiers médicaux.
Pour les établissements disposant d'un programme médical interne, une politique de gestion de la manipulation des déchets médicaux et des activités connexes est nécessaire conformément à la norme OSHA sur les agents pathogènes à diffusion hématogène. La formation à certaines normes OSHA, telles que la norme de communication des risques, la norme OSHA sur l'accès à l'exposition et aux dossiers médicaux et les exigences de tenue de dossiers OSHA, est un élément essentiel d'un programme bien géré.
Des procédures d'intervention d'urgence doivent être élaborées pour toute installation présentant un risque accru de catastrophe naturelle ou qui manipule, utilise ou fabrique des matières potentiellement dangereuses, conformément à l'amendement de réautorisation de la loi Superfund (SARA). Les principes d'intervention médicale d'urgence et de gestion des catastrophes doivent, avec l'aide du médecin de l'entreprise, être incorporés dans tout plan d'intervention d'urgence du site. Étant donné que les procédures d'urgence diffèrent selon le danger, le médecin et l'infirmière doivent être prêts à gérer à la fois les risques physiques, tels que ceux qui se produisent lors d'un accident radiologique, et les risques chimiques.
Promotion de la santé
Les programmes de promotion de la santé et de bien-être visant à éduquer les gens sur les effets néfastes sur la santé de certains modes de vie (comme le tabagisme, une mauvaise alimentation et le manque d'exercice) sont de plus en plus courants dans l'industrie. Bien qu'ils ne soient pas essentiels à un programme de santé au travail, ces services peuvent être précieux pour les employés.
L'incorporation de plans de bien-être et de promotion de la santé dans le programme médical est recommandée dans la mesure du possible. Les objectifs d'un tel programme sont une main-d'œuvre productive et soucieuse de sa santé. Les coûts des soins de santé peuvent être réduits grâce aux initiatives de promotion de la santé.
Programmes de détection de la toxicomanie
Au cours des dernières années, en particulier depuis la décision du Département américain des transports (DOT) sur le dépistage des drogues (1988), de nombreuses organisations ont développé des programmes de dépistage des drogues. Dans les industries chimiques et autres industries manufacturières, le type le plus courant de test urinaire de dépistage de drogues est effectué lors de l'évaluation préalable au placement. Les décisions du DOT sur les tests de dépistage de drogues pour le camionnage inter-États, les opérations de transport de gaz (oléoducs) et les industries des chemins de fer, des garde-côtes et de l'aviation sont considérablement plus larges et incluent des tests périodiques « pour cause », c'est-à-dire pour des raisons de suspicion de toxicomanie. Les médecins participent aux programmes de dépistage des drogues en examinant les résultats pour s'assurer que les raisons autres que la consommation de drogues illicites sont éliminées pour les personnes dont les tests sont positifs. Ils doivent assurer l'intégrité du processus de test et confirmer tout test positif avec l'employé avant de communiquer les résultats à la direction. Un programme d'aide aux employés et une politique d'entreprise uniforme sont essentiels.
Dossiers médicaux
Les dossiers médicaux sont des documents confidentiels qui doivent être conservés par un médecin du travail ou une infirmière et conservés de manière à protéger leur confidentialité. Certains dossiers, comme une lettre indiquant l'aptitude d'une personne à utiliser un respirateur, doivent être conservés sur place en cas d'audit réglementaire. Toutefois, les résultats d'examens médicaux spécifiques devraient être exclus de ces fichiers. L'accès à ces dossiers devrait être limité au professionnel de la santé, à l'employé et aux autres personnes désignées par l'employé. Dans certains cas, comme le dépôt d'une demande d'indemnisation des accidents du travail, la confidentialité est levée. La norme OSHA Access to Employee Exposure and Medical Records (29 CFR 1910.120) exige que les employés soient informés chaque année de leur droit d'accès à leurs dossiers médicaux et de l'emplacement de ces dossiers.
La confidentialité des dossiers médicaux doit être préservée conformément aux directives légales, éthiques et réglementaires. Les employés doivent être informés lorsque des informations médicales seront communiquées à la direction. Idéalement, un employé devra signer un formulaire médical autorisant la divulgation de certaines informations médicales, y compris des tests de laboratoire ou du matériel de diagnostic.
Le premier article de l'American College of Occupational and Environmental Medicine Code d'éthique exige que « les médecins accordent la plus haute priorité à la santé et à la sécurité des personnes, tant sur le lieu de travail que dans l'environnement ». Dans la pratique de la médecine du travail, tant l'employeur que l'employé ont intérêt à ce que les médecins soient impartiaux et objectifs et appliquent des principes médicaux, scientifiques et humanitaires solides.
Programmes internationaux
En médecine du travail et environnementale internationale, les médecins travaillant pour les industries américaines auront non seulement les responsabilités traditionnelles des médecins du travail et de l'environnement, mais auront également d'importantes responsabilités de gestion clinique. La responsabilité du service médical comprendra les soins cliniques des employés et généralement des conjoints et des enfants des employés. Les domestiques, la famille élargie et la communauté sont souvent inclus dans les responsabilités cliniques. En outre, le médecin du travail sera également responsable des programmes professionnels liés aux expositions et aux risques sur le lieu de travail. Les programmes de surveillance médicale, ainsi que les examens préalables à l'emploi et périodiques sont des éléments essentiels du programme.
La conception de programmes appropriés de promotion de la santé et de prévention est également une responsabilité majeure. Sur la scène internationale, ces programmes de prévention incluront des problèmes en plus des problèmes de mode de vie couramment considérés aux États-Unis ou en Europe occidentale. Les maladies infectieuses nécessitent une approche systématique de la vaccination et de la chimioprophylaxie nécessaires. Les programmes éducatifs de prévention doivent porter une attention particulière aux agents pathogènes transmis par les aliments, l'eau et le sang et à l'hygiène générale. Des programmes de prévention des accidents doivent être envisagés compte tenu du risque élevé de décès liés à la circulation dans de nombreux pays en développement. Les questions particulières telles que l'évacuation et les soins d'urgence doivent faire l'objet d'un examen minutieux et des programmes appropriés doivent être mis en œuvre. L'exposition environnementale aux risques chimiques, biologiques et physiques est souvent accrue dans les pays en développement. Les programmes de prévention environnementale sont basés sur des plans d'éducation en plusieurs étapes avec des tests biologiques indiqués. Les programmes cliniques à développer à l'international peuvent inclure la gestion des patients hospitalisés, ambulatoires, des urgences et des soins intensifs des expatriés et des employés nationaux.
Un programme auxiliaire pour les médecins du travail internationaux est la médecine des voyages. La sécurité des voyageurs en rotation à court terme ou des résidents étrangers nécessite une connaissance particulière des vaccinations indiquées et des autres mesures préventives à l'échelle mondiale. En plus des vaccinations recommandées, une connaissance des exigences médicales pour les visas est impérative. De nombreux pays exigent des tests sérologiques ou des radiographies pulmonaires, et certains pays peuvent prendre en compte toute condition médicale importante dans la décision de délivrer un visa pour l'emploi ou comme condition de résidence.
Les programmes d'aide aux employés et les programmes maritimes et aéronautiques sont également généralement inclus dans les responsabilités du médecin du travail international. La planification d'urgence et la fourniture de médicaments appropriés et la formation à leur utilisation sont des problèmes difficiles pour les navires maritimes et aériens. Un soutien psychologique des employés expatriés et nationaux est souvent souhaitable et/ou nécessaire. Les programmes d'aide aux employés peuvent être étendus aux expatriés et un soutien particulier aux membres de la famille. Les programmes de lutte contre la drogue et l'alcool doivent être considérés dans le contexte social d'un pays donné (Bunn 1995).
Conclusion
En conclusion, la portée et l'organisation des programmes de santé au travail des entreprises peuvent varier considérablement. Cependant, s'ils sont discutés et mis en œuvre de manière appropriée, ces programmes sont rentables, protègent l'entreprise des responsabilités légales et favorisent la santé au travail et générale de la main-d'œuvre.
Contrats de services de santé au travail aux États-Unis
Paramètres
Aux États-Unis, les employeurs fournissent depuis longtemps des soins médicaux aux travailleurs blessés en faisant appel à des médecins privés, des cliniques, des établissements de soins immédiats et des services d'urgence des hôpitaux. Ces soins ont été pour la plupart épisodiques et rarement coordonnés, car seules les plus grandes entreprises pouvaient fournir des services de santé au travail en interne.
Une enquête récente portant sur 22,457 5,000 entreprises de moins de 93 50 employés dans une banlieue de Chicago a révélé que 1 % avaient moins de 250 employés et seulement 52 % employaient plus de 24 employés. De ce groupe, 24 % ont utilisé un fournisseur spécifique pour leurs blessures au travail, 1 % n'ont pas utilisé un fournisseur spécifique et 99 % ont permis à l'employé de rechercher son propre fournisseur. Seulement 524,000 % des entreprises ont eu recours à un directeur médical pour prodiguer des soins. Ces entreprises représentent 1992 % de tous les employeurs de la zone étudiée, représentant plus de XNUMX XNUMX employés (National Health Systems XNUMX).
Depuis l'adoption de la loi qui a créé l'Administration de la sécurité et de la santé au travail en 1970, et avec les changements qui l'ont accompagné dans le financement des soins de santé qui ont eu lieu depuis lors, l'orientation et les priorités des soins ont changé. Les coûts d'assurance pour les accidents du travail et les soins de santé collectifs ont augmenté de 14 à 26 % par an de 1988 à 1991 (BNA 1991). En 1990, les coûts des soins de santé représentaient la plus grande partie des 53 milliards de dollars dépensés aux États-Unis pour les prestations d'indemnisation des accidents du travail, et en 1995, les prestations médicales devraient atteindre 50% d'un prix total de 100 milliards de dollars pour l'indemnisation des accidents du travail. coûts (Resnick 1992).
Les coûts des primes varient d'un État à l'autre en raison des différentes réglementations en matière d'indemnisation des accidents du travail. Le Lettre de Kiplinger à Washington du 9 septembre 1994 stipule : « Dans le Montana, les entrepreneurs paient en moyenne 35.29 $ en assurance indemnisation pour chaque tranche de 100 $ de masse salariale. En Floride, c'est 21.99 $. Illinois, 19.48 $. La même couverture coûte 5.55 $ dans l'Indiana ou 9.55 $ en Caroline du Sud. À mesure que le besoin de soins d'indemnisation des accidents du travail économiques a évolué, les employeurs exigent plus d'aide de la part de leurs fournisseurs de soins de santé.
La majeure partie de ces soins médicaux est dispensée par des établissements médicaux indépendants. Les employeurs peuvent contracter ces soins, développer une relation avec un fournisseur ou les obtenir au besoin. La plupart des soins sont dispensés sur la base d'une rémunération à l'acte, les débuts de la capitation et des contrats directs apparaissant au cours de la seconde moitié des années 1990.
Types de services
Les employeurs exigent universellement que les services de santé au travail incluent le traitement aigu des blessures et des maladies telles que les entorses, les foulures, les blessures au dos et aux yeux et les lacérations. Ceux-ci constituent la majorité des cas aigus vus dans un programme de santé au travail.
Souvent, des examens sont demandés avant le placement ou après une offre d'emploi, afin de déterminer la capacité des employés potentiels à effectuer en toute sécurité le travail requis sans se blesser ou blesser les autres. Ces examens doivent être évalués conformément à la loi américaine telle qu'incarnée dans l'Americans with Disabilities Act. Cette loi interdit la discrimination à l'embauche fondée sur un handicap qui n'empêche pas un individu d'exercer les fonctions essentielles de l'emploi envisagé. L'employeur est en outre censé faire un « aménagement raisonnable » pour un employé handicapé (EEOC et ministère de la Justice 1991).
Bien que requis par la loi uniquement pour certaines catégories d'emplois, les tests de toxicomanie pour les drogues et / ou l'alcool sont désormais effectués par 98% des entreprises Fortune 200 aux États-Unis. Ces tests peuvent inclure des mesures d'urine, de sang et d'haleine pour les niveaux de drogues illicites ou d'alcool (BNA 1994).
De plus, un employeur peut exiger des services spécialisés tels que des tests de surveillance médicale mandatés par l'OSHA - par exemple, des examens d'aptitude respiratoire, basés sur la capacité physique et la fonction pulmonaire d'un travailleur, évaluant la capacité du travailleur à porter un respirateur en toute sécurité; examens de dépistage de l'amiante et autres tests d'exposition aux produits chimiques, conçus pour évaluer l'état de santé d'un individu en ce qui concerne l'exposition possible et les effets à long terme d'un agent donné sur la santé globale de la personne.
Afin d'évaluer l'état de santé des employés clés, certaines entreprises contractent des examens physiques pour leurs cadres. Ces examens sont généralement de nature préventive et offrent une évaluation approfondie de la santé, y compris des tests de laboratoire, des rayons X, des tests de stress cardiaque, un dépistage du cancer et des conseils sur le mode de vie. La fréquence de ces examens est souvent basée sur l'âge plutôt que sur le type de travail.
Des examens périodiques de la condition physique sont souvent contractés par les municipalités pour évaluer l'état de santé des pompiers et des policiers, qui sont généralement testés pour mesurer leur capacité physique à gérer des situations physiquement stressantes et pour déterminer si des expositions se sont produites sur le lieu de travail.
Un employeur peut également contracter des services de réadaptation, y compris la physiothérapie, le renforcement du travail, les évaluations ergonomiques du lieu de travail ainsi que les thérapies professionnelles et occupationnelles.
Plus récemment, dans l'intérêt des employés et dans le but de réduire les coûts des soins de santé, les employeurs ont contracté des programmes de bien-être. Ces dépistages et programmes éducatifs axés sur la prévention visent à évaluer la santé afin que des interventions appropriées puissent être proposées pour modifier les modes de vie qui contribuent à la maladie. Les programmes comprennent le dépistage du cholestérol, les évaluations des risques pour la santé, l'abandon du tabac, la gestion du stress et l'éducation nutritionnelle.
Des programmes sont élaborés dans tous les domaines des soins de santé pour répondre aux besoins des employés. Le programme d'aide aux employés (PAE) est un autre programme récent mis au point pour fournir des services de conseil et d'aiguillage aux employés ayant des problèmes de toxicomanie, émotionnels, familiaux et/ou financiers qui, selon les employeurs, ont un effet sur la capacité de l'employé à être productif.
Un service relativement nouveau dans le domaine de la santé au travail est la gestion de cas. Ce service, généralement fourni par des infirmières ou du personnel de bureau supervisé par des infirmières, a permis de réduire efficacement les coûts tout en assurant des soins de qualité appropriés au travailleur accidenté. Les compagnies d'assurance assurent depuis longtemps la gestion des coûts des réclamations (les dollars dépensés pour les cas d'indemnisation des accidents du travail) à un moment où le travailleur blessé a été absent du travail pendant une durée déterminée ou lorsqu'un certain montant en dollars a été atteint. La gestion de cas est un processus plus proactif et simultané qui peut être appliqué dès le premier jour de la blessure. Les gestionnaires de cas orientent le patient vers le niveau de soins approprié, interagissent avec le médecin traitant pour déterminer les types de travail modifié que le patient est médicalement capable d'effectuer et collaborent avec l'employeur pour s'assurer que le patient effectue un travail qui n'aggravera pas la situation. blessure. L'objectif du gestionnaire de cas est de ramener l'employé à un minimum de tâches modifiées le plus rapidement possible ainsi que d'identifier les médecins de bonne qualité dont les résultats profiteront le mieux au patient.
Les fournisseurs
Les services sont offerts par une variété de fournisseurs avec divers degrés d'expertise. Le cabinet du médecin privé peut proposer des examens de pré-placement et des tests de toxicomanie ainsi qu'un suivi des blessures aiguës. Le bureau du médecin exige généralement des rendez-vous et a des heures de service limitées. Si les capacités existent, le médecin privé peut également proposer des examens exécutifs ou peut orienter le patient vers un hôpital voisin pour des tests de laboratoire approfondis, des radiographies et des tests d'effort.
La clinique industrielle offre généralement des soins aigus pour les blessures (y compris les soins de suivi), des examens de pré-placement et des tests de toxicomanie. Ils ont souvent des capacités de radiographie et de laboratoire et peuvent avoir des médecins qui ont de l'expérience dans l'évaluation du lieu de travail. Encore une fois, leurs heures sont généralement limitées aux heures ouvrables, de sorte que les employeurs ayant des opérations de deuxième et troisième équipes peuvent avoir besoin d'utiliser un service d'urgence le soir et le week-end. La clinique industrielle traite rarement le patient privé, et elle est généralement perçue comme le « médecin de l'entreprise », car des dispositions sont généralement prises pour facturer directement l'employeur ou l'assureur de l'entreprise.
Les établissements de soins immédiats sont un autre lieu d'accouchement alternatif. Ces établissements sont des fournisseurs sans rendez-vous de soins médicaux généraux et ne nécessitent aucun rendez-vous. Ces établissements sont généralement dotés de capacités de radiographie et de laboratoire et de médecins expérimentés en médecine d'urgence, en médecine interne ou en médecine familiale. Le type de clientèle varie du patient pédiatrique à l'adulte souffrant d'un mal de gorge. En plus des soins aux blessés aigus et du suivi mineur des employés blessés, ces établissements peuvent effectuer des examens physiques préalables au placement et des tests de toxicomanie. Les établissements qui ont développé une composante de santé au travail proposent souvent des examens périodiques et des dépistages mandatés par l'OSHA, et peuvent avoir des relations contractuelles avec des prestataires supplémentaires pour des services qu'ils n'offrent pas eux-mêmes.
La salle d'urgence d'un hôpital est souvent le site de choix pour le traitement des blessures aiguës et n'a généralement été capable de rien d'autre en termes de services de santé au travail. Cela a été le cas bien que l'hôpital ait eu les ressources nécessaires pour fournir la plupart des services requis à l'exception de ceux offerts par des médecins ayant une expertise en médecine du travail. Pourtant, un service d'urgence ne dispose pas à lui seul de l'expertise en matière de soins gérés et de retour au travail actuellement exigée par l'industrie.
Programmes hospitaliers
Les administrations hospitalières ont pris conscience qu'elles disposaient non seulement des ressources et de la technologie disponibles, mais que l'indemnisation des accidents du travail était l'un des derniers programmes «d'assurance» à payer des frais de service, augmentant ainsi les revenus touchés par la réduction des accords conclus avec l'assurance des soins gérés. entreprises telles que les HMO et les OPP. Ces sociétés de soins gérés, ainsi que les programmes Medicare et Medicaid financés par le gouvernement fédéral et l'État pour les soins de santé généraux, ont exigé des durées de séjour plus courtes et ont imposé un système de paiement basé sur le «diagnosis-related grouping» (DRG). Ces programmes ont contraint les hôpitaux à réduire leurs coûts en recherchant une meilleure coordination des soins et de nouveaux produits générateurs de revenus. Des craintes ont surgi que les coûts seraient transférés des soins de santé gérés par le groupe à l'indemnisation des accidents du travail; dans de nombreux cas, ces craintes étaient fondées, les coûts de traitement d'une blessure au dos dans le cadre de l'indemnisation des accidents du travail étant deux à trois fois supérieurs à ceux des régimes collectifs d'assurance-maladie. Une étude de 1990 du ministère du Travail et de l'Industrie du Minnesota a révélé que les coûts de traitement des entorses et des foulures étaient 1.95 fois plus élevés, et ceux des blessures au dos 2.3 fois plus élevés, dans le cadre de l'indemnisation des accidents du travail que dans le cadre des régimes d'assurance maladie collectifs (Zaldman 1990).
Plusieurs modèles différents de prestation hospitalière ont évolué. Il s'agit notamment de la clinique appartenant à l'hôpital (sur le campus ou hors campus), du service des urgences, de la « voie rapide » (service des urgences non aiguës) et des services de santé au travail gérés administrativement. L'American Hospital Association a rapporté que Ryan Associates et Occupational Health Research avaient étudié 119 programmes de santé au travail aux États-Unis (Newkirk 1993). Ils ont trouvé que :
- 25.2 % étaient basés au service des urgences d'un hôpital
- 24.4 % étaient basés dans des services hospitaliers non urgents
- 28.6 % étaient des cliniques autonomes d'hôpitaux
- 10.9 % étaient des cliniques autonomes indépendantes
- 10.9 % étaient d'autres types de programmes.
Tous ces programmes évaluaient les coûts sur une base de rémunération à l'acte et offraient une variété de services qui, en plus du traitement des travailleurs gravement blessés, comprenaient des examens préalables au placement, des tests de dépistage de drogue et d'alcool, de la réadaptation, des conseils en milieu de travail, des services mandatés par l'OSHA surveillance médicale, programmes d'examen médical et de bien-être pour les cadres. De plus, certains offraient des programmes d'aide aux employés, des soins infirmiers sur place, la RCR, les premiers soins et la gestion de cas.
Plus souvent aujourd'hui, les programmes hospitaliers de santé au travail ajoutent un modèle infirmier de gestion de cas. Dans un tel modèle incorporant une gestion médicale intégrée, les coûts totaux d'indemnisation des accidents du travail peuvent être réduits de 50 %, ce qui incite considérablement l'employeur à recourir à des fournisseurs qui offrent ce service (Tweed 1994). Ces réductions de coûts sont générées par une forte concentration sur la nécessité d'un retour rapide au travail et d'une consultation sur les programmes de travail modifiés. Les infirmières travaillent avec les spécialistes pour aider à définir le travail médicalement acceptable qu'un employé blessé peut effectuer en toute sécurité et avec des restrictions.
Dans la plupart des États, les travailleurs américains reçoivent les deux tiers de leur salaire tout en recevant une indemnisation temporaire des travailleurs en cas d'invalidité totale. Lorsqu'ils reprennent un travail modifié, ils continuent à rendre service à leur employeur et à maintenir leur estime de soi par le travail. Les travailleurs qui ont été absents du travail pendant six semaines ou plus ne retrouvent souvent jamais leur plein emploi et sont souvent contraints d'occuper des emplois moins bien rémunérés et moins qualifiés.
Le but ultime d'un programme de santé au travail en milieu hospitalier est de permettre aux patients d'accéder à l'hôpital pour le traitement des accidents du travail et de continuer à faire de l'hôpital leur principal fournisseur de tous les services de soins de santé. Alors que les États-Unis passent à un système de soins de santé par capitation, le nombre de vies couvertes qu'un hôpital dessert devient le principal indicateur de succès.
Dans le cadre de cette forme capitalisée de financement des soins de santé, les employeurs paient un taux par habitant aux prestataires pour tous les services de soins de santé dont leurs employés et les personnes à leur charge peuvent avoir besoin. Si les personnes couvertes par un tel plan restent en bonne santé, le fournisseur peut en tirer profit. Si les personnes couvertes sont de grands utilisateurs de services, le fournisseur peut ne pas tirer suffisamment de revenus des primes pour couvrir les coûts des soins et peut donc perdre de l'argent. Plusieurs États des États-Unis s'orientent vers la capitation pour l'assurance maladie de groupe et quelques-uns testent une couverture 24 heures sur XNUMX pour tous les soins de santé, y compris les prestations médicales d'indemnisation des accidents du travail. Les hôpitaux ne jugeront plus le succès sur le recensement des patients mais sur un ratio vies couvertes/coûts.
Les programmes complets de santé au travail en milieu hospitalier sont conçus pour répondre au besoin d'un programme complet de médecine du travail de haute qualité pour la communauté industrielle et corporative. La conception est basée sur la prémisse que les soins des blessures et les examens physiques préalables au placement sont importants mais ne constituent pas à eux seuls un programme de médecine du travail. Un hôpital desservant de nombreuses entreprises peut se permettre un médecin du travail pour superviser les services médicaux, et par conséquent, une orientation professionnelle plus large peut être acquise, permettant des consultations de toxicologie, des évaluations de chantier et des examens mandatés par l'OSHA pour des contaminants tels que l'amiante ou le plomb et pour des équipements tels que des respirateurs, en plus des services habituels de traitement des accidents du travail, d'examens physiques et de dépistage de drogue. Les hôpitaux disposent également des ressources nécessaires pour fournir une base de données informatisée et un système de gestion des cas.
En fournissant aux employeurs un seul centre de services complets pour les besoins de soins de santé de leurs employés, le programme de santé au travail peut mieux garantir que l'employé reçoit des soins de santé de qualité et compatissants dans le cadre le plus approprié, tout en réduisant les coûts pour l'employeur. Les prestataires de santé au travail peuvent surveiller les tendances au sein d'une entreprise ou d'un secteur et faire des recommandations pour réduire les accidents du travail et améliorer la sécurité.
Un programme complet de santé au travail en milieu hospitalier permet au petit employeur de partager les services d'un service médical d'entreprise. Un tel programme offre des services de prévention et de bien-être ainsi que des soins aigus et permet de se concentrer davantage sur la promotion de la santé des travailleurs américains et de leurs familles.
Activités syndicales aux États-Unis
En 1995, le Département américain du travail, Bureau of Labor Statistics, a publié un rapport indiquant que 18.8 millions de travailleurs, soit environ 16 % de la main-d'œuvre des États-Unis, sont soit membres d'un syndicat, soit des travailleurs qui ne déclarent aucune affiliation syndicale mais sont couverts par un syndicat. contrat (US Department of Labor 1995). Le tableau 1 s'inspire de ce rapport pour caractériser la main-d'œuvre syndiquée par industrie. La plupart de ces travailleurs sont représentés par des syndicats affiliés à la Fédération américaine du travail et Congrès des organisations industrielles (AFL-CIO), qui comprend 86 syndicats nationaux et internationaux (Statistical Abstract of the United States 1994). Les syndicats sont généralement organisés en sièges internationaux ou nationaux, en bureaux régionaux et de district et en syndicats locaux.
Tableau 1. Répartition en 1994 de la main-d'œuvre syndiquée aux États-Unis selon l'industrie
|
Occupation |
Total des employés |
Membres de syndicats* |
Représenté par les syndicats** |
||
|
Employé |
Total (%) |
Employé |
Total (%) |
||
|
Salaire agricole |
1,487 |
34 |
2.3 |
42 |
2.8 |
|
Salariés non agricoles du privé |
88,163 |
9,620 |
10.9 |
10,612 |
12 |
|
Mines |
652 |
102 |
15.7 |
111 |
17.1 |
|
Construction |
4,866 |
916 |
18.8 |
966 |
19.9 |
|
Fabrication |
19,267 |
3,514 |
18.2 |
3,787 |
19.7 |
|
Biens durables |
11,285 |
2,153 |
19.1 |
2,327 |
20.6 |
|
Biens non durables |
7,983 |
1,361 |
17 |
1,460 |
18.3 |
|
Transport et services publics |
6,512 |
1,848 |
28.4 |
1,997 |
30.7 |
|
Transports |
3,925 |
1,090 |
27.8 |
1,152 |
29.3 |
|
Communications et services publics |
2,587 |
758 |
29.3 |
846 |
32.7 |
|
Commerce de gros et de détail |
22,319 |
1,379 |
6.2 |
1,524 |
6.8 |
|
Le commerce de gros |
3,991 |
260 |
6.5 |
289 |
7.2 |
|
Commerce de détail |
18,328 |
1,120 |
6.1 |
1,236 |
6.7 |
|
Finance, assurance et immobilier |
6,897 |
156 |
2.3 |
215 |
3.1 |
|
Services |
27,649 |
1,704 |
6.2 |
2,012 |
7.3 |
|
Employés du gouvernement |
18,339 |
7,094 |
38.7 |
8,195 |
44.7 |
* Les données se réfèrent aux membres d'un syndicat ou d'une association d'employés similaire à un syndicat.
** Les données se réfèrent aux membres d'un syndicat ou d'une association de salariés similaire à un syndicat, ainsi qu'aux travailleurs qui ne déclarent aucune affiliation syndicale mais dont les emplois sont couverts par un syndicat ou un contrat d'association de salariés.
Note : Les données se réfèrent à l'emploi unique ou principal des travailleurs à temps plein ou partiel. Sont exclus les travailleurs indépendants dont les entreprises sont constituées en société bien qu'ils soient techniquement qualifiés de salariés. Les données de 1994 ne sont pas directement comparables aux données de 1993 et des années antérieures. Pour plus de renseignements, voir « Révisions de l'enquête démographique actuelle en vigueur en janvier 1994 », dans le numéro de février 1994 de Emploi et gains.
Les syndicats fournissent des services complets de sécurité et de santé aux travailleurs qui sont membres de syndicats. En élaborant des conventions collectives et en fournissant des services techniques et connexes, les syndicats répondent aux besoins et aux préoccupations de leurs membres.
Aux niveaux national et international, les responsables syndicaux et les membres du personnel (professionnels de la sécurité et de la santé, avocats, lobbyistes et autres) s'efforcent d'influencer les élus pour qu'ils adoptent des lois et des règles de sécurité et de santé qui protègent les travailleurs. Les représentants syndicaux élaborent et négocient également des conventions collectives avec les employeurs contenant un libellé juridiquement contraignant en matière de sécurité et de santé.
Les syndicats veillent à ce que les travailleurs disposent d'environnements de travail sûrs et sains grâce à des conventions collectives. Idéalement, ces accords offrent également aux travailleurs un moyen d'aborder les problèmes de sécurité et de santé ou de résoudre les différends en matière de sécurité et de santé qui peuvent survenir sur le lieu de travail.
Assistance technique
Au bureau central, les syndicats emploient ou contractent souvent des hygiénistes industriels professionnels, des ergonomes, des médecins du travail, des ingénieurs et d'autres professionnels de la sécurité et de la santé pour fournir une assistance technique aux travailleurs. Ces professionnels fournissent des services tels que la conduite d'enquêtes sur les plaintes; effectuer des évaluations de la sécurité et de la santé sur les chantiers ; et interpréter et traduire les données de surveillance environnementale, les résultats médicaux et autres informations techniques dans un langage compréhensible par le travailleur moyen.
Les enquêtes sur les plaintes en matière de sécurité et de santé sont régulièrement menées par le personnel professionnel ou les consultants du syndicat. En collaboration avec les représentants désignés des employés du syndicat local concerné, ces professionnels traitent des problèmes tels que l'exposition des travailleurs aux risques chimiques ou physiques, les maladies et blessures musculo-squelettiques et le non-respect des réglementations applicables en matière de sécurité et de santé.
De plus, les syndicats peuvent être impliqués dans des enquêtes sur des accidents dans des situations où les résultats de l'enquête de l'employeur sont contestés par les employés concernés.
Les représentants syndicaux peuvent utiliser les informations obtenues au cours de ces enquêtes pour résoudre les plaintes en matière de sécurité et de santé en travaillant avec l'employeur dans le cadre du processus de négociation collective. Les syndicats peuvent utiliser la procédure de règlement des griefs ou un libellé spécifique du contrat de sécurité et de santé pour protéger les travailleurs. Cependant, le syndicat peut choisir de contacter un organisme de réglementation fédéral ou d'État si l'employeur ne se conforme pas aux lois, règles ou règlements établis.
Des professionnels syndicaux de la sécurité et de la santé et/ou des représentants syndicaux désignés sur le lieu de travail, par exemple des membres du comité de sécurité et de santé du syndicat local ou des délégués syndicaux, effectuent des enquêtes sur le lieu de travail pour évaluer les dangers dans l'environnement de travail.
Au cours des enquêtes, les procédés de fabrication ou d'autres opérations sur le chantier sont évalués. Les dossiers de sécurité et de santé (par exemple, les journaux OSHA 200, les rapports d'accident du Département des transports (DOT), les résultats de la surveillance environnementale et les programmes écrits) sont examinés pour déterminer la conformité aux conventions collectives et aux normes et réglementations gouvernementales. Les résultats des enquêtes sont documentés et tout problème est résolu par la négociation collective ou en contactant un organisme de réglementation gouvernemental.
Les travailleurs eux-mêmes demandent souvent des informations et des rapports techniques ou réglementaires, par exemple des fiches d'information sur les produits chimiques, des résultats de surveillance environnementale, des résultats de surveillance biologique ou des réglementations fédérales ou nationales en matière de sécurité et de santé. En raison de la nature technique de ces informations, le travailleur peut avoir besoin d'aide pour comprendre le sujet et comment il s'applique à son lieu de travail. Le personnel syndical de sécurité et de santé peut aider les travailleurs à comprendre les informations techniques. La manière dont l'assistance est fournie dépend des besoins du travailleur.
Les syndicats servent également de centre d'échange pour les soins médicaux spécialisés ou l'assistance à utiliser lors des audiences d'indemnisation des accidents du travail. Les syndicats maintiennent généralement des listes des noms et adresses de médecins indépendants réputés auxquels le travailleur peut être référé, si nécessaire.
Activités législatives et réglementaires
La participation active à l'élaboration des règles gouvernementales en matière de sécurité et de santé est une préoccupation très importante des syndicats; ils encouragent leurs membres à s'impliquer dans les activités législatives et de réglementation de la sécurité et de la santé à différents niveaux.
Les syndicats cherchent à influencer les politiciens pour qu'ils proposent une législation visant à établir des normes adéquates de sécurité et de santé au travail ; répondre aux propositions de règles de sécurité et de santé soumises par les agences de réglementation gouvernementales ; influencer la manière dont les agences gouvernementales de réglementation appliquent les réglementations en matière de sécurité et de santé au travail ; ou pour organiser le soutien aux agences gouvernementales de régulation soumises à des réductions budgétaires ou à des changements opérationnels par le Congrès américain.
Les lobbyistes syndicaux, les professionnels techniques, les chercheurs et les membres du personnel juridique sont les principaux intervenants dans ces activités. Ces membres du personnel sont responsables de la collecte, de l'analyse et de l'organisation des données nécessaires à l'élaboration d'une position syndicale sur les activités législatives ou réglementaires. Ils établissent également les contacts nécessaires avec des organismes ou des particuliers pour s'assurer que la position du syndicat est présentée aux élus.
Les membres du personnel de sécurité et de santé du syndicat peuvent rencontrer un problème de sécurité et de santé qui affecte les travailleurs mais qui n'est pas réglementé par une agence gouvernementale. Dans ce cas, le syndicat peut élaborer des commentaires écrits et/ou des témoignages oraux à présenter lors des audiences publiques. L'intention des commentaires ou des témoignages est d'éduquer les fonctionnaires concernés et de les encourager à rédiger une législation pour résoudre le problème.
Les agences qui appliquent les réglementations en matière de sécurité et de santé sont, à l'occasion, ciblées par des réductions budgétaires. Souvent, ces coupes budgétaires sont perçues comme préjudiciables à la protection de la sécurité et de la santé des travailleurs au travail. Les syndicats élaborent et mettent en œuvre des stratégies pour empêcher de telles réductions. Cela peut être fait en travaillant avec des lobbyistes syndicaux pour éduquer les responsables législatifs et autres sur les effets néfastes que les réductions auront sur les travailleurs. En outre, il existe des « efforts de la base » qui incluent l'organisation et la mobilisation des travailleurs pour écrire des lettres à leurs élus soulignant leur opposition aux coupes proposées.
En outre, les syndicats sont très impliqués dans la préparation et la remise de commentaires écrits et de témoignages oraux en réponse aux propositions de règles de sécurité et de santé promulguées par les agences de réglementation fédérales et étatiques. Il est d'une importance vitale que les travailleurs aient la possibilité de participer de manière significative au processus d'élaboration des règles. Les syndicats sont les moyens que les travailleurs peuvent utiliser pour participer pleinement au processus d'élaboration des règles.
Conventions de négociation collective
La convention collective est le principal outil utilisé par les syndicats pour mettre en œuvre les services aux membres. Les syndicats utilisent l'expertise technique d'hygiénistes du travail, d'ergonomes, d'ingénieurs, de médecins du travail et d'autres professionnels de la sécurité et de la santé pour recueillir et analyser des informations sur la sécurité et la santé afin de préparer les représentants syndicaux chargés de négocier des conventions collectives.
Les syndicats utilisent les conventions collectives comme des documents légaux et contraignants pour assurer la sécurité et la protection de la santé des travailleurs. Les principaux objectifs des accords sont de fournir une protection aux travailleurs qui ne sont pas couverts par les normes et réglementations fédérales ou étatiques en matière de sécurité et de santé au travail, ou de fournir une protection aux travailleurs au-delà des normes minimales étatiques et fédérales.
Pour se préparer à la négociation, les syndicats recueillent des informations pour documenter les problèmes de sécurité et de santé affectant les membres. Cela peut être accompli en menant des enquêtes auprès des membres, en travaillant avec le personnel technique et/ou des consultants pour identifier les risques sur le lieu de travail, en examinant les informations relatives aux plaintes ou aux enquêtes en matière de sécurité et de santé qui ont pu être menées, et en examinant et en évaluant les données sur l'indemnisation des accidents du travail, la surveillance environnementale des sondages ou des registres des blessures et des maladies.
Aux dernières étapes de la préparation de la négociation, le comité de négociation priorise les questions de sécurité et de santé et envisage des solutions réalisables aux problèmes.
Éducation et formation des travailleurs
Les syndicats ont un rôle très important à jouer dans la formation et l'éducation de leurs membres en matière de sécurité et de santé.
Le type de formation dispensé va des droits de base en matière de sécurité au travail (par exemple, la communication des risques) à une formation approfondie spécifique à l'industrie, comme celle dispensée aux travailleurs impliqués dans des projets d'assainissement des déchets dangereux. Cette formation est d'une importance vitale pour les travailleurs qui travaillent dans des environnements de travail en évolution rapide.
La formation des travailleurs dispensée par les syndicats est généralement financée par les cotisations des membres, les subventions fédérales et étatiques et les fonds de formation établis par les employeurs, tels que négociés dans les conventions collectives. Les cours de formation et d'éducation des travailleurs sont élaborés par du personnel professionnel et des consultants avec la participation importante des travailleurs. Souvent, des cours de formation des formateurs sont proposés pour permettre une formation par les pairs.
Efforts de recherche
Les syndicats travaillent avec des institutions telles que des universités et des agences gouvernementales pour mener des recherches spécifiques sur la sécurité et la santé au travail. Les efforts de recherche sont généralement financés par le syndicat ou les employeurs ou par des subventions étatiques ou fédérales.
Les syndicats utilisent les résultats des études dans le cadre du processus d'élaboration des règles de sécurité et de santé pour négocier le libellé des contrats afin d'éliminer ou de réduire considérablement les risques sur le lieu de travail ou, alternativement, de développer des interventions pour éliminer ou réduire considérablement les risques excessifs pour les membres du syndicat - par exemple par exemple, proposer des cours de sevrage tabagique aux travailleurs exposés à l'amiante. De plus, les résultats de la recherche peuvent être utilisés pour développer ou modifier divers types d'équipements utilisés au travail.
Les services de sécurité et de santé au travail fournis par les syndicats sont principalement de nature préventive et nécessitent les efforts conjugués des professionnels techniques, des médecins du travail, des avocats, des lobbyistes et des membres des syndicats. En fournissant ces services, les syndicats sont en mesure d'assurer efficacement la sécurité et la santé de leurs membres et des autres travailleurs sur le lieu de travail.
Services de santé au travail universitaires aux États-Unis
Au cours des années 1980 et 1990, les cliniques universitaires de médecine du travail et de médecine environnementale sont devenues une petite mais importante source de services de santé au travail aux États-Unis. Ces cliniques sont affiliées à des centres médicaux universitaires, des écoles de médecine ou des écoles de santé publique. Le personnel médical est composé principalement de membres du corps professoral des programmes universitaires ayant des intérêts principaux d'enseignement et de recherche en médecine du travail. L'activité principale de ces cliniques est de fournir des évaluations médicales diagnostiques des maladies professionnelles et environnementales potentielles, bien que de nombreuses cliniques fournissent également des services de santé au travail de routine. Ces cliniques jouent un rôle important en santé au travail aux États-Unis en servant de source indépendante d'expertise médicale sur les maladies professionnelles. Les cliniques sont également d'importants lieux de formation pour les spécialistes en médecine du travail et depuis peu pour les médecins de premier recours.
Le réglage
Des sources indépendantes d'expertise médicale sur les maladies professionnelles sont nécessaires aux États-Unis parce que les employeurs ne sont légalement responsables de fournir des soins médicaux et des pertes de salaire que s'il peut être démontré qu'une blessure ou une maladie est liée au travail. Comme indiqué dans les articles précédents de ce chapitre, la grande majorité des soins médicaux pour les travailleurs blessés est fournie par les employeurs, soit directement par l'employeur, soit indirectement par le biais de contrats avec des médecins privés, des cliniques, des établissements de soins immédiats et des programmes hospitaliers. Ce système de soins est tout à fait adéquat pour les travailleurs souffrant de blessures ou de maladies aiguës, car le rôle du travail dans l'apparition de ces affections est clair. Par conséquent, il est dans l'intérêt de l'employeur de fournir un traitement médical rapide et efficace afin que l'employé retourne au travail le plus rapidement possible. Cependant, les systèmes d'indemnisation des travailleurs aux États-Unis ne fonctionnent pas bien pour les travailleurs souffrant de blessures chroniques et de maladies professionnelles, car les employeurs ne sont pas tenus de payer les soins médicaux à moins qu'il puisse être prouvé que le travail du travailleur était responsable de l'état. Si un employeur conteste une demande d'indemnisation, l'employé ou les responsables de l'indemnisation des accidents du travail doivent demander une évaluation indépendante pour déterminer si la condition est liée au travail. Les cliniques médicales universitaires ont servi de programmes de consultation régionaux pour fournir cette source indépendante d'expertise médicale.
Les cliniques universitaires de médecine du travail ont pu conserver une perspective indépendante car peu d'entre elles dépendent de contrats d'employeur ou d'incitatifs financiers similaires qui pourraient représenter un conflit d'intérêts dans l'évaluation des maladies des travailleurs. Ces cliniques fonctionnent généralement comme des programmes à but non lucratif qui absorbent une partie du coût des évaluations médicales dans le cadre de leur mission d'enseignement et de service, car les évaluations diagnostiques complexes sont rarement rentables sans le soutien de l'employeur.
La croissance des cliniques universitaires de médecine du travail et de l'environnement découle également de la croissance des programmes universitaires de médecine du travail et de l'environnement dans les écoles de médecine et les centres médicaux universitaires. Jusqu'à récemment, il existait un petit nombre de programmes de santé au travail aux États-Unis, et pratiquement tous étaient basés dans des écoles de santé publique, mettant l'accent sur des disciplines telles que l'hygiène industrielle, la toxicologie et l'épidémiologie. Le nombre de programmes universitaires de médecine du travail et de médecine environnementale dans les facultés de médecine a considérablement augmenté au cours des années 1980 et 1990.
Cette croissance s'est produite pour plusieurs raisons. La loi sur la sécurité et la santé au travail adoptée en 1970 a créé l'Institut national pour la sécurité et la santé au travail (NIOSH), qui a mis en place un programme de subventions pour soutenir la formation en résidence en médecine du travail. De nombreux programmes ont été développés dans les écoles de médecine et ont pu fournir une formation en résidence avec l'aide de subventions du NIOSH. Une autre raison de la croissance des programmes de résidence est que l'organisation d'accréditation professionnelle pour la médecine du travail aux États-Unis visait à accroître la stature du domaine en faisant de l'achèvement d'un programme de formation formel (plutôt qu'une simple expérience de travail dans le domaine), une exigence de certification en tant que spécialiste en médecine du travail. Des programmes de résidence ont également été établis en réponse aux rapports d'organisations professionnelles prestigieuses, telles que l'Institute of Medicine (IOM), documentant la grave pénurie de médecins qualifiés dans le domaine de la médecine du travail et de l'environnement (IOM 1993). Bon nombre des nouveaux programmes de résidence ont établi des cliniques comme sites de formation pour les programmes de résidence. Une grande partie des futurs spécialistes aux États-Unis recevront leur formation clinique dans les cliniques universitaires de médecine du travail et de l'environnement.
Soutien organisationnel aux cliniques
Les cliniques universitaires ne fournissent généralement pas de services de santé de routine rentables aux employés comme ceux des prestataires contractuels, de sorte que le soutien institutionnel a été essentiel pour soutenir ces programmes. Plusieurs agences gouvernementales ont joué un rôle important dans le soutien aux cliniques. Comme mentionné ci-dessus, le NIOSH a fourni un soutien aux programmes de résidence en médecine du travail; ce soutien a été fourni par les consortiums de formation interdisciplinaires des centres de ressources pédagogiques et, plus tard, par des bourses de résidence en médecine du travail. L'Institut national des sciences de la santé environnementale (NIEHS) a fourni un soutien à la recherche et à la formation pour les programmes universitaires de médecine du travail. Bon nombre des cliniques les mieux établies sont affiliées à des centres de recherche en santé environnementale soutenus par le NIEHS. Les cliniques soutiennent la mission des centres en identifiant les populations pour la recherche clinique et épidémiologique. Le NIEHS a également créé le programme de bourses universitaires en médecine environnementale et professionnelle à la fin des années 1980 pour fournir un soutien aux facultés de médecine pour le développement du corps professoral dans le domaine. Ce programme de subventions a maintenant fourni un soutien au corps professoral d'une proportion importante d'écoles de médecine dotées de cliniques universitaires. L'Agence pour les substances toxiques et le registre des maladies (ATSDR), qui a été créée en 1980 par le Comprehensive Environmental Response, Compensation, and Liability Act (Superfund) pour effectuer des évaluations de la santé environnementale et améliorer la formation professionnelle pour l'évaluation des substances dangereuses, a apporté un soutien essentiel au développement du programme. et des activités éducatives professionnelles connexes, car de nombreuses cliniques ont commencé à s'attaquer aux problèmes de santé environnementale et de santé au travail.
Plusieurs États ont des programmes pour soutenir les services de santé au travail. Le programme le plus important est celui des centres de santé au travail et environnementaux de l'Université de Californie. Ces centres ont été établis dans cinq campus universitaires et comprennent des programmes de recherche, de formation et de services cliniques multidisciplinaires. Plusieurs autres États (par exemple, le New Jersey, l'Oregon, le Michigan et Washington) soutiennent également des programmes par le biais d'écoles de médecine ou d'écoles de santé publique. L'État de New York a créé un réseau à l'échelle de l'État de cliniques de santé au travail et environnementales, dont la plupart sont affiliées à des centres médicaux universitaires. Ce réseau de cliniques est en mesure d'évaluer les personnes ayant des problèmes potentiels de médecine environnementale ou professionnelle même si elles ne sont pas en mesure de payer ces services. Les cliniques ont développé un système de base de données commun afin que le réseau puisse servir de système de surveillance des maladies professionnelles pour l'État.
Les associations professionnelles ont également apporté un soutien essentiel à la croissance des cliniques universitaires. Les membres de l'American Public Health Association (APHA) ont fourni un point de départ pour la communication entre les cliniques émergentes. Le soutien de l'APHA a permis de renforcer l'orientation santé publique et prévention des cliniques. En 1987, les membres du comité de la clinique de médecine du travail de l'APHA ont formé une nouvelle organisation, l'Association des cliniques du travail et de l'environnement (AOEC), en tant que « réseau d'installations cliniques dédiées à la recherche et à l'éducation, ainsi qu'à la prévention et au traitement des maladies professionnelles et environnementales ». maladies environnementales » (AOEC 1995). L'AOEC est devenu un réseau national de plus de 50 cliniques, dont la plupart sont des cliniques universitaires. La plupart des cliniques universitaires bien établies sont membres de l'AOEC. L'Association améliore la communication entre les cliniques, établit des lignes directrices pour la qualité des soins et les droits des patients, recherche un soutien financier pour les activités professionnelles et éducatives et développe un système de base de données afin que les informations des cliniques puissent être systématiquement collectées et analysées.
Caractéristiques du programme
Comme mentionné ci-dessus, l'activité principale des cliniques est d'identifier les maladies liées au travail et environnementales, plutôt que de fournir des services de santé de routine aux employés. En raison de cette orientation, les cliniques sont différentes des programmes cliniques qui offrent des services sous contrat avec l'employeur (Rosenstock 1982). Les professionnels des cliniques universitaires considèrent les travailleurs et les membres de la communauté potentiellement touchés comme leurs principaux clients, plutôt que les employeurs. Les médecins participent aux aspects médicaux, sociaux, économiques et juridiques des problèmes des patients. Le ratio patient-prestataire est faible : les cliniques, qui se concentrent sur des cas médicaux relativement peu nombreux mais complexes, nécessitent des visites plus longues et plus approfondies qui mobilisent les efforts du médecin et du patient au-delà des heures normales de la clinique.
En raison des responsabilités de recherche et d'enseignement, les cliniques universitaires sont généralement à temps partiel, offrant jusqu'à plusieurs séances par semaine. Un répertoire de 41 cliniques universitaires membres de l'AOEC a signalé une fourchette de un à 13 médecins par clinique, 85 % des cliniques comptant de deux à six médecins (AOEC 1995). Une autre caractéristique est que les cliniques utilisent des équipes multidisciplinaires de professionnels pour améliorer l'évaluation de l'exposition et de la toxicité et pour offrir des services de prévention et d'éducation. Par exemple, sur 41 cliniques universitaires répertoriées dans un répertoire de l'AOEC, la plupart avaient des hygiénistes industriels (32), tandis qu'environ la moitié avaient des toxicologues (22), des travailleurs sociaux (19), des éducateurs sanitaires (19) et des épidémiologistes (24) parmi le personnel professionnel. (AOEC 1995).
Les cliniques mettent l'accent sur une perspective de service axée sur la communauté. La plupart des cliniques établissent des programmes de sensibilisation professionnels et communautaires, à la fois pour établir un réseau de référence pour identifier les patients et pour fournir une éducation aux professionnels de la santé, aux travailleurs et aux résidents de la communauté. De nombreuses cliniques établissent un comité consultatif des travailleurs et de la communauté afin d'assurer la surveillance des activités de la clinique.
De nombreuses cliniques maintiennent des bases de données informatiques afin que les expériences des cliniques puissent être récupérées et analysées. Les bases de données comprennent la source de référence des patients, la profession et le code de l'industrie de tous les emplois (ou au moins les emplois actuels et/ou les plus importants), le nom de l'employeur, les expositions, les diagnostics liés au travail, l'évaluation du lien entre les expositions et les diagnostics et les données démographiques (Rosenstock, Daniell et Barnhart 1992). Jusqu'à présent, les données collectées par les cliniques n'ont pas été bien coordonnées, mais l'AOEC a développé un système de base de données commun afin que ces informations soient collectées plus systématiquement à l'avenir.
Services
La composition des patients vus dans les cliniques universitaires varie selon les types d'employeurs et les risques communautaires dans la région, encore plus que parmi les services professionnels contractuels, qui ont tendance à se développer en réponse aux besoins des employeurs. Les cliniques peuvent offrir des services de diagnostic spécialisés selon l'expertise et les intérêts de recherche de la faculté. Les patients peuvent se rendre dans les cliniques en fonction de l'expertise et de la réputation du programme universitaire. Un patient se présentera généralement soit avec une maladie réelle, voulant savoir si son travail ou une exposition environnementale était responsable, soit avec des antécédents d'exposition potentiellement toxique, voulant savoir si des conséquences néfastes résulteront de l'exposition.
Les diagnostics professionnels les plus courants observés dans les cliniques, tels que rapportés dans un récent répertoire de l'AOEC, étaient les suivants (AOEC 1995) : asthme, maladies pulmonaires liées à l'amiante et autres affections pulmonaires ; syndrome du canal carpien, effort répétitif, troubles musculo-squelettiques ; et affections dermatologiques. Peu de cliniques ont signalé des problèmes neurologiques comme diagnostic courant, et très peu ont vu des patients souffrant de blessures aiguës. Les problèmes d'exposition professionnelle les plus fréquemment signalés concernaient l'amiante, le plomb ou d'autres métaux lourds, produits chimiques et solvants.
La distribution des diagnostics environnementaux communs était différente de celle caractérisant les problèmes professionnels. Les diagnostics les plus fréquemment rapportés étaient des déterminations de syndrome de sensibilité chimique multiple et de «syndrome des bâtiments malsains», ou des symptômes dus à des problèmes de qualité de l'air intérieur. Les problèmes d'exposition environnementale les plus courants signalés concernaient les pesticides, le plomb, les produits chimiques et les déchets dangereux dans les collectivités.
Les patients sont référés par diverses sources – ils peuvent être auto-référés ou avoir été envoyés par des employeurs, des syndicats, des agences de santé publique, des médecins, des avocats et les systèmes d'indemnisation des accidents du travail. Certaines références sont faites vers les programmes parce que les patients veulent une évaluation médicale indépendante et de haute qualité. D'autres références concernent des praticiens spécifiques, souvent des membres du corps professoral, qui ont une expertise reconnue. Les choix menant à ces dernières références peuvent être le résultat d'une recherche d'envergure nationale voire internationale.
Les cliniques universitaires offrent des services en plus de l'évaluation des maladies professionnelles et environnementales. De nombreuses cliniques effectuent des dépistages médicaux pour les travailleurs à la demande des employeurs, des syndicats ou des groupes de travailleurs qui s'inquiètent d'une certaine exposition, comme le plomb ou l'amiante. Les cliniques fournissent également des examens de surveillance médicale mandatés par l'OSHA ou les lois de l'État. La plupart des cliniques servent de ressources régionales en offrant des consultations cliniques aux travailleurs, aux résidents de la communauté et aux médecins, généralement par téléphone.
En plus des services cliniques, le personnel multidisciplinaire des cliniques universitaires fournit des évaluations des risques en milieu de travail et dans la communauté, incluant parfois la surveillance de l'exposition. Pratiquement toutes les cliniques offrent une éducation à la santé et une formation à la prévention pour les individus, les communautés et les professionnels de la santé.
El futuro
L'avenir des cliniques universitaires aux États-Unis pourrait être affecté par des changements globaux dans les systèmes d'indemnisation des accidents du travail et de soins médicaux. Le besoin d'évaluations médicales indépendantes des problèmes professionnels et environnementaux continuera, mais de nombreux États ont mis en œuvre ou envisagent de modifier les lois sur l'indemnisation des accidents du travail pour restreindre la liberté des travailleurs de faire leurs propres choix concernant une évaluation médicale. Il existe également une tendance à intégrer les soins médicaux pour les conditions professionnelles et non professionnelles par un seul fournisseur de soins gérés. Les cliniques devront répondre à la croissance des soins gérés dans le domaine de la santé au travail, car l'approche indépendante utilisée par ces cliniques peut être largement exclue d'un système d'indemnisation des accidents du travail plus géré.
Pour répondre à ces changements dans le système de soins médicaux, certaines cliniques universitaires établissent des affiliations avec des programmes sous contrat avec l'employeur afin que les cliniques fonctionnent comme un programme de référence spécialisé tandis que les autres programmes traitent les cas de routine et les traitements médicaux. Les cliniques universitaires peuvent également avoir besoin d'établir des affiliations avec des centres médicaux fournissant des soins primaires, des soins d'urgence, des services de réadaptation et d'autres spécialités afin de donner une plus grande exhaustivité aux services qui seront intégralement fournis par les soins de santé au travail et d'autres soins médicaux. Cette approche sera adoptée pour accroître la stabilité financière grâce à l'utilisation de contrats en plus de facturer des frais pour le service, et pour offrir des expériences de formation aux médecins, dont beaucoup exerceront dans ces milieux.
Le défi pour les cliniques universitaires sera de maintenir leur point de vue indépendant tout en fonctionnant dans un système de soins intégrés et gérés largement financé par les employeurs. L'option de consultations indépendantes sera maintenue dans une certaine mesure en raison des schémas d'orientation régionaux et nationaux basés sur la réputation d'une clinique. Les cliniciens continueront également de fournir des consultations d'experts aux particuliers et aux avocats dans le cadre du système de responsabilité délictuelle, qui évolue également aux États-Unis, quoique plus lentement que le système de soins médicaux. Cependant, même avec ces sources de soutien, les cliniques universitaires aux États-Unis continueront d'avoir besoin du soutien des agences gouvernementales et des organisations professionnelles pour continuer à jouer leur rôle de sources indépendantes de consultation médicale, de recherche et de formation. L'avenir de nombreuses cliniques universitaires dépendra de la question de savoir si les gouvernements fédéral et des États continuent de soutenir ces programmes.
En savoir plus
Services de santé au travail au Japon
Politique et législation
Au Japon, le seul organe administratif de la santé au travail est le ministère du Travail, et la loi fondamentale est la loi sur la sécurité et la santé au travail promulguée en 1972 (cette loi sera appelée «la loi sur la santé» aux fins du présent article). La loi sur la santé et ses décrets d'application précisent la responsabilité de l'employeur de fournir des services de sécurité et de santé au travail, y compris la nomination d'un médecin du travail (OP), en fonction de la taille du lieu de travail. Il est obligatoire que tous les lieux de travail employant 50 travailleurs ou plus nomment un OP (un OP à temps plein pour les lieux de travail qui emploient 1,000 XNUMX travailleurs ou plus). De plus, tous les lieux de travail, quel que soit le nombre d'employés, sont tenus de fournir des examens de santé à leurs travailleurs. Les examens de santé obligatoires comprennent des examens de santé généraux préalables à l'embauche et périodiques pour les travailleurs à temps plein et des examens de santé spécifiques pour les travailleurs à temps plein exerçant une activité qualifiée de « travail nocif ». Le respect des exigences légales ci-dessus est généralement bon, bien qu'il existe un gradient dans le taux de conformité en fonction de la taille du lieu de travail.
Modèles d'organisation et de prestation de services
Les modèles d'organisation et de prestation de services varient considérablement selon la taille de l'entreprise. Les lieux de travail à grande échelle comprennent souvent des unités de santé au travail complètes, telles qu'un service d'administration de la santé, un service de promotion de la santé ou une clinique/un hôpital sur place. Ces unités fonctionnelles peuvent prendre la forme d'institutions indépendantes, surtout si elles mettent l'accent sur les activités curatives, mais beaucoup sont des unités subordonnées à des départements tels que le département du travail ou le département des affaires générales. Dans certains cas, l'unité de santé au travail est gérée par un syndicat d'assurance maladie d'entreprise. L'OP à temps plein est très souvent nommé à un poste de direction de l'unité, correspondant parfois nominalement à un poste de direction au sein de la hiérarchie de l'entreprise. Le personnel comédical peut être composé d'une combinaison variable d'infirmières généralistes, d'infirmières en santé du travail et de technologues en radiologie et/ou en médecine.
En revanche, de nombreux lieux de travail à petite échelle manquent de ressources humaines et matérielles pour mener à bien les fonctions de santé au travail. Dans ce secteur, les OP à temps partiel sont recrutés parmi les médecins généralistes libéraux, les médecins hospitaliers ou universitaires et les médecins du travail libéraux ou non. Les OP à temps partiel s'engagent dans une gamme variable d'activités de santé au travail en fonction des besoins du lieu de travail et de l'expertise du médecin. Une organisation de santé au travail (OHO), qui est définie comme une organisation fournissant des services de santé au travail sur une base lucrative, a joué un rôle essentiel dans la fourniture de services de santé au travail aux petits lieux de travail. Les services achetables auprès des OHO couvrent la fourniture et le suivi de divers examens de santé, la mise en œuvre de mesures environnementales et même l'envoi d'OP et d'infirmières. De nombreux petits lieux de travail nomment un OP à temps partiel et un contrat avec un OHO pour répondre aux exigences légales spécifiques imposées sur le lieu de travail.
Activités et contenu
Des enquêtes nationales par questionnaire portant sur les activités des OP à temps plein et à temps partiel ont été menées périodiquement par la Fondation pour la promotion de la santé au travail, une organisation auxiliaire sans but lucratif du ministère du Travail. D'après l'enquête de 1991, à laquelle ont répondu 620 OP à temps plein, l'allocation moyenne de temps était la plus longue pour les activités curatives (495 heures/an) suivies des visites de santé périodiques (136) et des consultations de santé (107). Le temps alloué aux patrouilles sur le lieu de travail était en moyenne de 26.5 heures/an. Dans l'enquête, 340 OP à temps partiel ont également répondu ; le temps moyen alloué par les OP à temps partiel était proportionnellement inférieur à celui des OP à temps plein. Cependant, une observation détaillée révèle que les activités des OP à temps partiel varient considérablement en quantité et en qualité, en fonction de plusieurs facteurs interdépendants :
- la taille et les caractéristiques du lieu de travail
- emploi principal et autres rendez-vous du médecin
- engagement de travail.
Ressources humaines
Il n'y a pas de dispositions légales sur les qualifications de l'OP : en termes simples, l'OP (qu'il soit à temps plein ou à temps partiel) peut être nommé « parmi les médecins » (la loi sur la santé). En 1995, le nombre total de médecins est estimé à 225,000 5,000, avec une augmentation annuelle d'environ 7,000 80 (c'est-à-dire une augmentation de 2,000 1991 diplômés de 34,000 facultés de médecine au Japon et une diminution de 2,000 32,000 pour cause de décès). Le nombre estimé d'OP en 16.6 était d'environ 205,000 XNUMX (XNUMX XNUMX à temps plein et XNUMX XNUMX à temps partiel), ce qui équivalait à XNUMX % du nombre total de médecins (XNUMX XNUMX). En outre, on estime que plusieurs milliers d'infirmières à travers le pays jouent un rôle actif dans le domaine de la santé au travail, bien qu'il n'y ait pas de définition légale d'une infirmière en santé au travail. Un superviseur sanitaire, qui est défini par la loi sur la santé comme une personne qui s'occupe des questions techniques liées à la santé, est recruté parmi les travailleurs. L'OP interagit étroitement avec le superviseur de la santé, à qui l'OP peut "donner des orientations ou des conseils" en vertu de la loi sur la santé.
Administration
Au sein du ministère du Travail, la santé au travail est administrée directement par le Département de la sécurité et de la santé au travail, qui dépend du Bureau des normes du travail. Les unités fonctionnelles du Bureau au niveau local comprennent les bureaux préfectoraux des normes du travail (au nombre de 47) et les bureaux d'inspection des normes du travail (au nombre de 347) répartis dans tout le pays et dotés d'un total d'environ 3,200 390 "inspecteurs des normes du travail", 300 « Officiers experts en sécurité industrielle » et XNUMX « Officiers experts en santé industrielle ».
Le ministère du Travail a mis en œuvre des plans quinquennaux consécutifs pour la prévention des accidents du travail; la plus récente d'entre elles (la huitième) était associée au slogan «réaliser une vie professionnelle plus saine et plus sûre, tant sur le plan mental que physique». Ainsi, le Ministère poursuit un plan de Promotion Totale de la Santé (PTS). Dans le cadre du plan THP, le PO prescrit un menu d'exercices pour chaque travailleur en fonction des données de mesure de la santé. Des programmes de formation accueillant des représentants d'entreprises sont organisés par le gouvernement pour développer les compétences nécessaires. Le gouvernement reconnaît également les OHO capables de fournir des services liés à la mise en œuvre du THP.
Systèmes de financement
Lorsque les services de santé au travail sont dispensés sur place, comme c'est le cas dans les grandes entreprises, ils prendront souvent la forme d'un service intra-entreprise et seront donc placés sous la contrainte financière de l'employeur. Une autre variante implique la présence d'une unité affiliée mais autonome (clinique, hôpital ou OHO) qui emploie un personnel de santé au travail. Dans certains cas, l'unité est gérée par un syndicat d'entreprise d'assurance maladie. De nombreux petits lieux de travail, qui manquent de ressources humaines, matérielles et financières, mais qui sont tenus de nommer un OP à temps partiel, le feront souvent en passant des contrats avec des médecins généralistes, des médecins affiliés à un hôpital ou à une université et autres. Comme indiqué précédemment, l'OP à temps partiel s'engagera dans une gamme variable d'activités de santé au travail en fonction des besoins du lieu de travail et de l'expertise du médecin. Les exigences imposées sur le lieu de travail, telles que la fourniture d'examens de santé périodiques à tous les employés, dépassent souvent la capacité de temps et/ou la volonté du médecin sous contrat. Cela crée un écart entre l'offre et la demande qui est souvent comblé par les OHO.
Recherche
La Japan Society for Occupational Health (JSOH) est une société universitaire composée d'OP, d'infirmières en santé du travail et de chercheurs. Ses membres actuels dépassent les 6,000 XNUMX et augmentent à un rythme rapide. Le JSOH tient des réunions scientifiques annuelles aux niveaux national et régional et a récemment commencé à publier un périodique scientifique anglais intitulé Journal de la santé au travail. Certains instituts de recherche de base sont l'Institut national de la santé industrielle (périodique : Santé industrielle, semestriel, anglais), l'Institute for Science of Labor (périodique : Journal des sciences du travail, mensuel, japonais et anglais), la Japan Industrial Safety and Health Association (publications : Annuaire de la sécurité industrielle etc.) et l'Institute of the Industrial Ecological Sciences of the University of Occupational and Environmental Health, Japon (périodique : Journal de l'UOEH, bimestriel, japonais et anglais).
Développements futurs
Le ministère du Travail a récemment lancé un plan global visant à prévenir les maladies et à promouvoir la santé des travailleurs du pays. Il prévoit de créer des centres de santé au travail subventionnés par le gouvernement aux niveaux préfectoral et régional dans tout le pays dans le cadre d'un plan de huit ans. Il est prévu d'établir des CST préfectoraux pour chacune des 47 préfectures, et chacune sera dotée d'environ 15 personnes, dont un médecin administratif à plein temps et trois ou quatre médecins à temps partiel. Leur fonction principale sera la formation et la diffusion d'informations aux OP travaillant dans le voisinage. Des OHC régionaux sont prévus pour 347 sites à l'échelle nationale en affiliation avec les divisions locales de l'Association médicale japonaise (JMA). Ils se concentreront sur la fourniture de services de santé au travail au secteur mal desservi, c'est-à-dire les travailleurs des petites industries. Le budget initial pour l'exercice 1993 était de 2.3 milliards de yens (20 millions de dollars US) pour la création de six centres préfectoraux et de 50 centres régionaux. Les CST préfectoraux et régionaux fonctionneront en interaction ainsi qu'avec l'administration, l'AGC, les hôpitaux du travail, etc. La collaboration entre ces différentes institutions sera la clé de la réussite de ce plan.
La protection du travail dans la Fédération de Russie : loi et pratique
L'organisation de la protection du travail héritée par la Fédération de Russie des époques précédentes représentait une structure hiérarchique qui avait été construite sous l'ancienne société et fonctionnait sous un contrôle administratif rigoureux accompagné d'une planification et d'une allocation des ressources. Les changements récents dans les systèmes économiques et sociaux du pays provoqués par la transition vers une économie de marché ont nécessité à la fois la révision de la législation du travail existante et la réorganisation de l'ensemble du système de protection du travail et en particulier la fourniture de services de santé au travail à la population active.
Législation du travail
La protection du travail en Russie est reconnue comme un système complexe pour garantir des conditions de travail sûres et saines, qui comprend des mesures juridiques, socio-économiques, organisationnelles, préventives, de sécurité, d'hygiène, techniques et autres.
La législation du travail de la Fédération de Russie comprend certaines dispositions de la Constitution russe, du Code du travail, de la Loi fondamentale sur la protection du travail et la législation habilitante, qui comprend les actes juridiques, règlements et directives pertinents, ainsi que des lignes directrices, des instructions, des normes d'État et diverses normes approuvées par les autorités compétentes de la Fédération de Russie et celles des républiques sur le territoire de la Russie.
L'article 37 de la Constitution de la Fédération de Russie stipule que chaque citoyen a le droit de travailler dans un environnement qui répond aux exigences de sécurité et de santé au travail, à une rémunération pour le travail qui est payée sans aucune discrimination à un taux qui n'est pas inférieur au minimum établi par le gouvernement fédéral et d'être protégé contre le chômage.
La loi fondamentale sur la protection du travail, adoptée en août 1993, contient des dispositions garantissant le droit des travailleurs à la protection de leur santé. Elle réglemente également les relations de travail entre employeurs et travailleurs dans toutes les branches de l'économie, quelles que soient les formes de propriété. Selon l'article 4 de cette loi, les travailleurs ont le droit :
- conditions de travail sûres et saines
- lieux de travail protégés contre les risques professionnels susceptibles de provoquer des accidents ou des maladies professionnelles ou de réduire la capacité de travail
- indemnisation des accidents du travail et des maladies professionnelles
- des informations sur les risques professionnels et les risques pour la santé existants et sur les mesures prises par l'employeur pour les contrôler
- mise à disposition d'équipements de protection individuelle aux frais de l'employeur.
L'article 9 de la loi fondamentale sur la protection du travail rend la direction responsable de garantir des conditions de travail sûres et saines, tandis que l'article 16 prévoit des sanctions économiques pour permettre des conditions de travail dangereuses et insalubres, ainsi que pour l'atteinte à la santé des travailleurs résultant d'expositions professionnelles, de blessures ou des maladies.
Le chapitre 10 du Code du travail de la Fédération de Russie concerne la sécurité et la santé au travail dans l'industrie. L'article 139 stipule la responsabilité de la direction pour la fourniture de conditions de travail sûres et saines grâce à l'introduction de procédures de sécurité à jour et de mesures de prévention des accidents qui assureront un contrôle approprié des risques et la prévention des accidents du travail et des maladies professionnelles.
L'article 143 du code du travail impose à la direction d'équiper les chantiers de machines et d'équipements sûrs et de créer des conditions de travail sûres conformément aux normes techniques et d'hygiène ainsi qu'aux réglementations interprofessionnelles et sectorielles en matière de sécurité et de santé au travail élaborées et adoptées conformément avec la législation du travail en vigueur.
La réglementation interprofessionnelle de sécurité et de santé au travail couvre toutes les branches d'activité. Il s'agit d'exigences légales applicables à toutes les entreprises quel que soit leur type d'activité économique (par exemple, les normes d'hygiène SN 245-71 pour la conception des entreprises industrielles). Les règlements interprofessionnels sont adoptés par le Conseil des ministres de la Fédération de Russie ou par d'autres autorités compétentes à la demande du Conseil des ministres.
Les réglementations sectorielles en matière de sécurité et de santé au travail définissent des exigences pour divers processus industriels, types de travaux et équipements spécifiques à des branches d'activité particulières (par exemple, réglementations sur les règles de sécurité pour les opérations de soudage dans la construction ou pour le fonctionnement des grues de chargement dans les docks). Ils tiennent compte des caractéristiques spécifiques de branches particulières de l'économie et sont adoptés par les ministères respectifs, les comités d'État, les organes de surveillance de l'État et d'autres autorités compétentes.
Les ministères publient également des directives, des instructions et des normes techniques en matière de sécurité et de santé pour leurs domaines d'activité économique respectifs. D'autres instructions telles que celles qui obligent les employeurs à organiser une formation à la sécurité et à la santé dans l'entreprise pour les travailleurs ou celles qui obligent les travailleurs à se conformer aux exigences de sécurité font l'objet de consultations avec les organisations d'employeurs et de travailleurs.
Les employeurs ont l'obligation de fournir aux travailleurs des vêtements ou des uniformes appropriés et des équipements de protection individuelle et collective conformément à la réglementation. Ils sont également responsables de l'organisation des examens de santé périodiques pour certaines catégories spécifiques de travailleurs, tels que ceux qui effectuent des travaux pénibles ou dans des professions dangereuses, les travailleurs des transports et quelques autres.
Parallèlement aux devoirs et responsabilités des employeurs (lorsque l'État est propriétaire, la direction de l'entreprise représente l'employeur), la législation du travail rend les travailleurs responsables du respect des exigences en matière de sécurité et de santé au travail spécifiées par les réglementations et instructions pertinentes. Par exemple, ils sont tenus de participer à une formation sur la sécurité et la santé au travail, d'entretenir et d'utiliser correctement l'équipement de protection individuelle, d'être formés à la prévention des incendies, d'entretenir les machines et l'équipement qu'ils utilisent et de garder leur lieu de travail propre.
Au niveau de l'entreprise, le contrôle quotidien des normes et prescriptions en matière de sécurité et de santé au travail incombe au bureau de la sécurité et de la santé au travail, qui fait partie intégrante de l'entreprise et jouit d'un statut indépendant. Ses principales fonctions comprennent l'évaluation des risques professionnels, l'évaluation des risques, la recommandation de mesures de sécurité et de contrôle, la prévention des accidents du travail, l'analyse des causes des accidents du travail, la coopération avec d'autres unités de l'entreprise dans la prévention des accidents du travail et des blessures, le contrôle des machines et équipements et la mise en œuvre de programmes de sécurité. Le bureau a le pouvoir d'arrêter le fonctionnement de certaines machines ou processus ou l'exécution de travaux qui peuvent mettre en danger la vie et la santé des travailleurs.
Les petites entreprises ne sont généralement pas en mesure d'organiser un bureau de sécurité et de santé au travail (voir «Services de santé au travail dans les petites entreprises»). L'article 8 de la loi fondamentale sur la protection du travail leur donne le droit de consulter des spécialistes externes de la sécurité et de la santé au travail et de les employer sur une base contractuelle.
Afin de rendre plus efficace la réglementation relative à la protection des travailleurs dans la Fédération de Russie, il existe un système d'établissement de normes nationales sur la sécurité et la santé au travail (GOST). Les normes étatiques ont force de loi et les autorités étatiques compétentes veillent à leur mise en œuvre.
Au total, il existe aujourd'hui plus de 2,000 700 règlements, directives, instructions, normes d'hygiène et standards d'État en matière de sécurité et de santé au travail, dont la plupart ont été élaborés par les divers ministères, comités d'État et autres autorités de l'ex-URSS. Ces règles et règlements sont toujours en vigueur, même si 1981 avaient été établis avant XNUMX et devaient être applicables pour une période de cinq ans seulement. La plupart d'entre eux doivent être réexaminés et modifiés à la lumière de la nouvelle situation économique.
Dans le cadre de la réorganisation du système de protection du travail en Russie, le décret présidentiel du 4 mai 1994 a créé l'Inspection fédérale du travail (Rostrudinspekcija) relevant du ministère du Travail et l'a chargé de faire appliquer la législation du travail sur tous les territoires de la Fédération de Russie. Cela a établi le système de contrôle et de supervision de l'État dans le domaine de la protection du travail. (Auparavant, l'application de la législation du travail relevait de la responsabilité des inspecteurs syndicaux.) Des inspections régionales dotées d'une structure en réseau doivent être créées dans toutes les régions constitutives de la Fédération de Russie pour compléter la structure organisationnelle de l'Inspection fédérale du travail.
Législation sanitaire
La législation sanitaire de la Fédération de Russie représente un instrument pour la réalisation de la politique de l'État en matière de santé publique et de bien-être épidémiologique. Le Service fédéral d'hygiène et d'épidémiologie de la Fédération de Russie exerce ses activités conformément à la législation sanitaire et joue un rôle important dans les activités visant à promouvoir la sécurité et la santé au travail et la santé publique en général.
La législation sanitaire comprend la loi sur le bien-être sanitaire et épidémiologique de la population, adoptée le 13 avril 1992 par le Conseil suprême de la Fédération de Russie, et les directives et règlements pertinents adoptés par les autorités compétentes respectives en vertu de cette loi.
L'article 1 de la loi définit le terme bien-être hygiénique et épidémiologique comme "un tel état de santé publique et de l'environnement dans lequel il n'y a pas d'influence dangereuse des facteurs environnementaux sur la santé des populations et il existe des conditions favorables aux activités créatives".
La législation sanitaire établit des normes d'hygiène pour les entreprises, de nouveaux types de machines et d'équipements, ainsi que de nouveaux procédés et matériaux technologiques. Elle stipule également l'application des normes et standards existants.
La surveillance sanitaire de l'État a deux formes:
- La supervision hygiénique préventive comprend l'application de normes d'hygiène dans la conception, la construction et la reconstruction d'entreprises, l'introduction de nouvelles technologies, la fabrication de machines et d'équipements et la surveillance de l'environnement.
- La surveillance hygiénique de routine implique une surveillance régulière de l'environnement de travail des entreprises à l'aide de méthodes hygiéniques de surveillance de l'exposition, d'échantillonnage et d'analyse. Il comprend également le contrôle de l'application des normes d'hygiène dans le fonctionnement des machines et des équipements et l'entretien de l'entreprise en général.
L'article 9 de la loi oblige les entreprises à se conformer à la législation sanitaire en se conformant aux normes d'hygiène établies et en exerçant un contrôle sur leur environnement industriel. Ils sont tenus de prévenir la pollution de l'environnement et d'élaborer et de mettre en œuvre des programmes de sécurité et de santé visant à améliorer l'environnement de travail et à prévenir les accidents du travail et les blessures.
Le chapitre 4 de la loi détermine les différents degrés de responsabilité en cas d'infraction à la législation russe sur la santé. Les personnes responsables d'avoir enfreint la loi peuvent être poursuivies en vertu du droit civil ou pénal (article 27) de la Fédération de Russie.
Le chapitre 5 de la loi définit les fonctions de la surveillance sanitaire et épidémiologique de l'État. Il comprend:
- évaluation et pronostic de la santé environnementale pour le public
- identification des occurrences de maladies transmissibles, de maladies non transmissibles et d'empoisonnements répandus, et de leurs causes
- développement de mesures obligatoires pour assurer le bien-être hygiénique et épidémiologique de la population
- contrôle de la conformité des entreprises à la législation sanitaire et aux normes d'hygiène
- poursuites d'organisations et de personnes pour non-respect de la législation sanitaire et des normes d'hygiène
- compiler des statistiques sur les maladies transmissibles, les maladies professionnelles, les maladies non transmissibles répandues et les empoisonnements résultant de facteurs environnementaux défavorables.
En raison des changements structurels intervenus dans les modèles d'emploi, la loi impose pour la première fois l'obligation de respecter la législation sanitaire, les normes d'hygiène, la qualité hygiénique des produits et la prévention de la pollution de l'environnement non seulement à la direction et aux travailleurs, mais également sur les travailleurs indépendants qui occupent un emploi à temps plein (article 34).
Conformément à l'article 32 de la loi, le Service fédéral d'hygiène et d'épidémiologie de la Fédération de Russie est chargé de l'application de la législation sanitaire. En outre, le Conseil des ministres de la Fédération de Russie a approuvé la directive n ° 375, qui a réorganisé les anciennes stations d'hygiène et d'épidémiologie en centres de surveillance sanitaire et épidémiologique d'État (CSHES), opérant sur tous les territoires de la Fédération de Russie.
La nouvelle législation sanitaire est un développement crucial dans la réglementation juridique du bien-être hygiénique et épidémiologique de la population, tout comme la restructuration radicale du Service fédéral d'hygiène et d'épidémiologie de la Fédération de Russie pour la mettre en œuvre. Le Service a récemment reçu le statut de Service fédéral et fait désormais partie des organes fédéraux de contrôle de l'État. En conséquence, le Comité fédéral de la Fédération de Russie pour la surveillance hygiénique et épidémiologique a été créé pour assurer la supervision globale de ce service.
Le Service fédéral d'hygiène et d'épidémiologie de la Fédération de Russie est composé des organes suivants :
- Le Comité fédéral de la Fédération de Russie pour la surveillance hygiénique et épidémiologique
- Centres de surveillance sanitaire et épidémiologique de l'État (CSHES) aux niveaux de la république, de la région, de la municipalité, du district et local
- CSHES linéaire dans le transport maritime et aérien
- Centre d'information et d'analyse de la Fédération de Russie
- instituts médicaux et centres de formation spécialisée pour l'éducation et la formation de spécialistes pour doter le CSHES
- instituts de recherche spécialisés en hygiène du travail et en épidémiologie
- établissements médicaux spécialisés produisant des vaccins
- centres de désinfection.
Comme défini dans la directive n° 375, les principales fonctions du Service fédéral d'hygiène et d'épidémiologie comprennent :
- application de la législation sanitaire
- élaboration de normes et standards d'hygiène
- élaboration de programmes fédéraux, républicains, régionaux et locaux pour la protection et la promotion de la santé
- fourniture d'informations techniques aux autorités compétentes, aux entreprises, aux organisations d'employeurs et de travailleurs et aux autres institutions impliquées dans les activités de sécurité et de santé au travail, y compris des informations sur les conditions d'hygiène et épidémiologiques dans le pays, des statistiques sur la morbidité de la population et l'interprétation des documents juridiques relatifs à la santé législation
- coordination des activités des entreprises, des organisations d'employeurs et de travailleurs, des associations scientifiques et d'autres institutions et organisations en ce qui concerne à la fois l'élaboration et la mise en œuvre des normes d'hygiène.
Les spécialistes du CSHES ont le droit de visiter et d'inspecter les entreprises afin de faire respecter la législation sanitaire. Ils enquêtent sur les causes des maladies professionnelles et identifient les risques environnementaux et professionnels potentiels susceptibles de provoquer des maladies, des blessures et des empoisonnements liés au travail. Idéalement, en cas de besoin, ils coopèrent avec les médecins et infirmiers du travail des services de santé au travail.
Les fonds du CSHES proviennent directement du budget fédéral de la Fédération de Russie. En outre, le CSHES peut fournir des services spécialisés et des conseils sous contrat aux entreprises et à toute autre personne qui pourrait avoir besoin de son expertise. La liste des services spécialisés fournis par le CSHES est approuvée par le Comité Fédéral de Surveillance Hygiénique et Epidémiologique.
La législation sanitaire est appliquée par l'application des directives, règlements, instructions, normes et standards pertinents et des exigences légales. Ceux-ci inclus:
- réglementations, normes et exigences d'hygiène destinées à créer des conditions de travail sûres et saines, à protéger l'environnement et à promouvoir la santé publique en général
- normes d'hygiène établissant les limites d'exposition professionnelle et les niveaux maximaux admissibles pour les dangers potentiels rencontrés sur les lieux de travail et dans l'environnement
- normes d'hygiène établissant des critères pour des facteurs spécifiques susceptibles d'affecter la santé des générations futures
- réglementations hygiéniques uniformes qui combinent différentes normes et standards.
Protection de la santé des travailleurs
L'article 41 de la Constitution de la Fédération de Russie stipule que chaque citoyen a droit à la protection de la santé et aux soins médicaux. De nouveaux actes juridiques prévoient le développement de systèmes de soins de santé municipaux et privés pour compléter le système de soins de santé de l'État. Les soins de santé dans les établissements médicaux des États et des municipalités sont fournis gratuitement aux patients, les coûts étant couverts par les fonds budgétaires fédéraux et locaux, les caisses d'assurance maladie et d'autres sources.
La loi sur le bien-être hygiénique et épidémiologique de la population comprend les dispositions suivantes visant à protéger la santé des travailleurs :
- Les travailleurs des entreprises doivent subir des examens médicaux préalables à l'embauche et périodiques.
- Des examens médicaux préalables à l'embauche et périodiques doivent être exigés pour tous les travailleurs exposés à des risques professionnels spécifiques et à des types de travail dangereux figurant sur une liste approuvée par le Comité fédéral de surveillance hygiénique et épidémiologique et le ministère de la Santé de la Fédération de Russie en consultation avec les représentants organisations d'employeurs et de travailleurs.
- Les entreprises doivent prendre toutes les mesures nécessaires pour assurer des examens de santé aux travailleurs.
Une caractéristique du système de santé du pays est l'introduction, en 1991, de l'assurance maladie obligatoire, qui a été modifiée en 1993. La loi sur l'assurance maladie des citoyens de la Fédération de Russie comprend un nouveau modèle d'assurance en vertu duquel les employeurs versent des primes s'élevant à 3.6 % de leur masse salariale aux administrations locales pour répondre aux besoins d'assurance maladie. En 1996, environ 40 millions de travailleurs étaient couverts par le Fonds fédéral d'assurance maladie obligatoire de la Fédération de Russie.
L'objectif principal de l'introduction de l'assurance maladie obligatoire était d'assurer le financement des soins de santé dans le système économique post-soviétique sur la base des principes d'assurance, en utilisant des fonds apportés par des cotisations obligatoires et volontaires. L'assurance maladie obligatoire a introduit deux types de relations publiques dans le système de santé de la Fédération de Russie qui n'existaient pas auparavant : l'implication des assureurs, représentés par les autorités locales qui sont responsables de l'assurance maladie couvrant les employés publics et les chômeurs ; et l'implication des assureurs industriels représentés par les employeurs et les entreprises responsables de la couverture des travailleurs. Selon l'article 23 de la loi sur la santé et le bien-être épidémiologique de la population, les examens médicaux des travailleurs sont inclus dans la liste des services couverts par l'assurance maladie obligatoire.
Conformément à la loi fondamentale sur la protection de la santé des citoyens de la Fédération de Russie, adoptée par le Conseil suprême de la Fédération de Russie le 22 juillet 1993, les principes fondamentaux de la protection de la santé sont les suivants :
- respect des droits de l'homme dans le domaine de la protection de la santé qui sont garantis par le gouvernement
- priorité de la prévention dans la protection de la santé
- accès universel aux soins sociaux et médicaux
- protection sociale des travailleurs en cas d'invalidité
- responsabilité de l'État, des autorités compétentes, des entreprises, quelles que soient leurs formes de propriété, et de la gestion des institutions et des organisations de protection et de promotion de la santé des travailleurs.
La Loi fondamentale précise les relations en matière de protection et de promotion de la santé entre la population active et les autorités compétentes, les entreprises publiques, les établissements du secteur privé et les établissements médicaux publics, municipaux et privés fournissant des services de soins de santé.
En pratique, les services de santé au travail sont assurés aux travailleurs par les établissements publics de santé (hôpitaux et polycliniques) situés à proximité de leur domicile, et par les services spécialisés de santé au travail situés pour la plupart dans les grandes entreprises. L'objectif de ce dispositif est de rapprocher le plus possible les services de santé qualifiés des travailleurs et de leur lieu de travail.
Les services de santé au travail sont normalement organisés dans les grandes entreprises employant plus de 4,000 2,000 travailleurs et dans les industries chimiques, pétrochimiques, minières et des carrières comptant plus de 800 300 employés. Une unité interne composée d'un médecin du travail et d'une infirmière du travail est requise pour toutes les entreprises de plus de 800 travailleurs; ceux qui comptent de 200 à XNUMX travailleurs ne sont tenus d'avoir qu'une infirmière du travail; le nombre minimal pour les entreprises ayant des activités chimiques, pétrochimiques, minières et de carrières est de XNUMX employés. Ces unités en établissement font partie du système public de soins de santé.
Les petites entreprises s'appuient pour les services de santé au travail sur les hôpitaux et les polycliniques du système public de soins de santé, qui sont censés fournir un médecin du travail pour effectuer les examens de santé des travailleurs.
Le service de médecine du travail des très grandes entreprises comprend généralement un hôpital offrant des services d'hospitalisation, une polyclinique offrant des services ambulatoires, des services de soins infirmiers au travail et un dispensaire. Ses services peuvent être « fermés » (c'est-à-dire limités aux personnes travaillant dans l'entreprise) ou « ouverts » (c'est-à-dire fournissant également des services aux familles des travailleurs et, parfois, aux personnes vivant à proximité de l'usine).
Conclusions
Les transformations importantes des systèmes économiques et sociaux de la Russie reflètent la transition vers une économie de marché, l'apparition de diverses formes de propriété, l'octroi de l'indépendance économique aux entreprises et l'abolition du contrôle administratif de l'État, qui ont tous entraîné de nombreux changements dans la société.
Le système de protection du travail dans la Fédération de Russie décrit ci-dessus, tout en préservant ses caractéristiques générales, est toujours en cours de réorganisation majeure pour se conformer aux réalités changeantes et être en mesure de répondre efficacement aux problèmes émergents. Bien que bien engagé, ce processus ne fait que commencer.
La fourniture de services de santé au travail aux populations actives nécessite une attention particulière en raison de la désintégration partielle de l'ancien réseau de services de santé au travail résultant de problèmes économiques bien connus, mais aussi en raison d'innovations telles que l'apparition d'un secteur privé, l'introduction de l'assurance maladie obligatoire et l'intégration des structures médicales privées dans le système de santé du pays.
Bien que certains progrès aient été réalisés dans la réduction du nombre d'accidents du travail et de l'incidence des lésions et maladies professionnelles, les taux restent à des niveaux inacceptables, ce qui peut avoir de graves conséquences en termes de détérioration de la santé des travailleurs et de son impact sur l'économie. L'amélioration des conditions et du milieu de travail ainsi que la protection et la promotion de la santé des travailleurs occupent par conséquent une place prioritaire dans la révision de la politique sociale de l'État. La participation active de professionnels compétents en matière de sécurité et de santé au travail à ce processus est essentielle.
Certaines conditions préalables à l'amélioration du système de protection du travail en Russie comprennent:
- création de stimulants économiques pour l'amélioration des conditions de travail et de l'environnement de travail
- formulation d'une politique nationale cohérente en matière de santé, de sécurité au travail et d'environnement de travail
- la révision de la législation du travail existante et l'établissement d'une base législative solide pour la pratique de la sécurité et de la santé au travail
- application efficace de la législation du travail
- coopération plus large des employeurs et des travailleurs sur les questions liées à la sécurité et à la santé au travail
- autorisant les organismes de contrôle de l'État à fermer les entreprises offrant des conditions de travail dangereuses et insalubres, ainsi que celles qui polluent l'environnement
- mettant l'accent sur l'amélioration de l'environnement de travail ainsi que sur la protection de l'environnement général
- analyse détaillée et pronostic des effets possibles de la conception et de la construction de nouvelles entreprises sur la santé des travailleurs et l'environnement
- offrir plus d'options aux travailleurs dans l'approvisionnement en services de santé au travail et accroître l'indépendance professionnelle des professionnels de la santé au travail
- donner accès à un ensemble « standard » de services de soins de santé à tous les travailleurs
- établir des services de santé au travail complets et multidisciplinaires dans les grandes entreprises capables de fournir une gamme complète de services, y compris le traitement et la réadaptation, aux travailleurs et à leurs familles
- la mise à niveau des plateaux techniques des services de santé au travail et des CSHES et la montée en compétence de leur personnel
- organiser et déployer des centres de santé pour fournir des services de santé au travail aux petites entreprises
- fournir les types d'examens de santé recommandés à tous les travailleurs, y compris les travailleurs de l'agriculture et du secteur informel, grâce à l'utilisation la plus efficace de divers contextes médicaux
- améliorer l'éducation et la formation des professionnels de la santé au travail
- mettre l'accent sur l'éducation et la formation des travailleurs en matière de sécurité et de santé au travail.
La pratique du service de santé au travail en République populaire de Chine
La Chine, le plus grand pays en développement du monde, s'efforce d'accomplir une modernisation sans précédent. La politique « d'ouverture » aux intérêts extérieurs et la réforme économique en vigueur depuis 1979 ont apporté de profonds changements à l'économie chinoise et à tous les aspects de sa société. Le PNB est passé de 358.8 milliards de yuans RMB en 1978 à 2,403.6 1992 milliards en 9.0, une augmentation de plus de trois fois en termes de valeur monétaire constante. Le taux de croissance annuel moyen du PNB a été de 3,706.6 %. La valeur de la production industrielle brute était de 1992 13.2 milliards en 1979, soit une croissance annuelle moyenne de 1992 % de 1993 à 40 (National Statistics Bureau 1993). La Chine est de plus en plus considérée comme un « centre potentiel d'activité économique » et a attiré 174,000 % de tous les investissements étrangers directs dans le monde en développement. À la fin de 63.9, 224 XNUMX projets financés par des fonds étrangers avaient été approuvés, rapportant XNUMX milliards de dollars américains au pays, et le total cumulatif des apports étrangers promis était de XNUMX milliards de dollars (China Daily 1994a, 1994b).
Afin de faire avancer les réformes en cours d'une manière globale assurant un progrès harmonieux dans tous les secteurs économiques, une décision de réforme en profondeur a été prise. L'objectif de cette réforme de la structure économique est d'établir une économie de marché socialiste qui libérera et développera davantage les forces productives de la Chine. L'économie centralement planifiée qui a été favorisée pendant 40 ans est en train de se transformer en un système de marché. Tout ce que le marché peut gérer lui-même doit être contrôlé par le marché. Le gouvernement devrait guider la croissance du marché par des politiques économiques, des réglementations, une planification et les moyens administratifs nécessaires.
Au cours de la période de changement social rapide et d'industrialisation, en particulier la transition d'un système économique planifié à une économie de marché, de grands défis ont dû être relevés par le service de santé au travail traditionnel de la Chine. Dans le même temps, de nombreux nouveaux problèmes de santé au travail apparaissent continuellement alors que les plus anciens ne sont pas encore résolus.
En passant en revue l'histoire de plus de 40 ans de développement de la santé au travail en Chine, on peut observer que de grandes réalisations ont été faites et que de nombreux efforts se sont avérés fructueux. Cependant, il existe toujours un écart important entre le besoin croissant de capacités de santé au travail et la capacité de service actuellement limitée. Comme beaucoup d'autres aspects de la vie chinoise, le service de santé au travail subit une profonde réforme.
Revue historique
Le service de santé au travail, en tant que sous-système des services de santé publique chinois, a été créé au début des années 1950. En 1949, lorsque la République populaire de Chine a été fondée, l'état de santé du peuple chinois était médiocre. L'espérance de vie à la naissance était de 35 ans. L'état de la sécurité et de la santé au travail des travailleurs présentait un tableau encore pire. La prévalence des maladies professionnelles, des maladies transmissibles et des blessures parmi les travailleurs était élevée. Les travailleurs ont généralement été prématurément retirés de leur emploi. Pour contrer les conditions de travail dangereuses et le manque d'hygiène qui subsistent dans les usines de la « vieille Chine », le nouveau gouvernement a pris trois mesures (Zhu 1990) : (1) la création d'institutions de services de santé dans les grandes entreprises industrielles ; (2) une enquête approfondie sur l'hygiène et la sécurité dans les usines ; et (3) l'amélioration des conditions sanitaires sur le lieu de travail et des conditions de vie des travailleurs.
Les données statistiques relatives aux bases industrielles les plus anciennes de Chine montraient qu'en 1952, 28 hôpitaux d'usine, 795 cliniques et 30 sanatoriums avaient été établis dans l'est de la Chine; dans la région du nord-est, le niveau des services médicaux et de santé dans les entreprises industrielles a augmenté de 27.6 %, le nombre d'agents de santé a augmenté de 53.2 % et le nombre de lits d'hôpitaux a augmenté de 12 % - toutes ces améliorations ont eu lieu au cours de la période de trois ans à partir de De 1950 à 1952. La plupart des conditions de travail gravement dangereuses constatées dans les entreprises publiques par les contrôles gouvernementaux ont été améliorées grâce aux efforts conjoints du gouvernement et de la participation des travailleurs. Le gouvernement a également soutenu financièrement la construction de logements et d'installations sanitaires. En 1952, les logements des travailleurs avaient été multipliés par dix par rapport à 1950, le nombre de salles de bains avait augmenté de 216%, les toilettes avaient augmenté de 844% et les clubs de travailleurs avaient augmenté de 207% (d'après les statistiques de la région du nord-est). Des subventions nutritionnelles sont accordées aux travailleurs exposés à des risques professionnels depuis 1950. Ces évolutions ont grandement favorisé la reprise de la production industrielle à l'époque.
Depuis 1954, suite à l'appel du président Mao Ze-dong à « s'approcher pas à pas d'une nation industrialisée socialiste », la Chine a accéléré son développement industriel. Les priorités du gouvernement en matière de santé des travailleurs ont commencé à être transférées de l'assainissement à la santé au travail et à l'environnement et se sont concentrées sur la prévention et le contrôle des maladies et accidents professionnels graves. La première Constitution de la République populaire de Chine stipulait que les travailleurs devaient jouir du droit à la protection du gouvernement et que la santé et le bien-être de tous les travailleurs devaient être améliorés.
Le gouvernement central — le Conseil d'État — a accordé une grande attention à la gravité des problèmes de santé au travail. La première conférence nationale sur le contrôle de la poussière de silice dans les environnements de travail a été organisée conjointement par les ministères de la santé publique (MOPH) et du travail (MOL) et la Fédération panchinoise des syndicats (ACFTU) à Pékin en 1954, quatre ans seulement après la fondation de la République populaire de Chine. La deuxième conférence sur le contrôle de la poussière de silice a été convoquée cinq ans plus tard par les trois agences susmentionnées en collaboration avec des secteurs de l'administration industrielle tels que le ministère de l'industrie charbonnière et le ministère de la fabrication de matériaux de construction, entre autres.
Dans le même temps, le stress thermique, les intoxications professionnelles, les accidents dus au bruit industriel et autres maladies induites par des facteurs physiques ainsi que les intoxications aux pesticides dans l'agriculture ont été mis à l'ordre du jour de la santé au travail. Grâce aux recommandations actives au Conseil d'État exprimées grâce aux efforts conjoints du MOPH, du MOL, de l'ACFTU et du ministère de l'Administration industrielle (MOIA), une série de décisions, de politiques et de stratégies visant à renforcer le programme de santé au travail ont été prises par le Conseil d'État. , y compris celles relatives à l'assurance du travail, aux exigences de santé et de sécurité pour les environnements de travail, aux soins médicaux pour les maladies professionnelles, aux examens de santé pour les travailleurs effectuant des travaux dangereux, à la mise en place de systèmes d'"inspection sanitaire", ainsi qu'aux importantes aides financières nécessaires pour améliorer le travail les conditions.
Structure organisationnelle de la prestation de services de santé au travail
Le réseau des services de santé au travail en Chine a été créé initialement dans les années 1950 et s'est progressivement constitué sur une quarantaine d'années. On peut le voir à différents niveaux :
Service en usine
Dès 1957, le MOPH (1957) a publié une recommandation sur la création et la dotation en personnel des établissements médicaux et de santé dans les entreprises industrielles. Les principes du document ont été adoptés comme normes nationales dans la Normes d'hygiène pour la conception de locaux industriels (MOPH 1979) (voir tableau 1). Il devrait y avoir un service de santé ou un service de santé et de sécurité au niveau de la direction de l'entreprise, qui devrait également être sous la supervision de l'autorité locale de santé publique du gouvernement. Un hôpital pour travailleurs affilié au département fonctionne comme un centre médical/de santé, qui fournit des services préventifs et curatifs, y compris la surveillance de la santé des travailleurs à des fins de sécurité et de santé au travail, l'évaluation de la capacité de travail d'un point de vue médical et l'approbation des congés de maladie de travailleurs. Il existe des postes de soins de santé à proximité des ateliers qui, sous la direction et avec le soutien technique de l'hôpital des travailleurs, jouent un rôle important dans les premiers secours, l'éducation à la santé au travail des travailleurs, la collecte d'informations sur la santé des travailleurs sur les lieux de travail et supervision de la sécurité et de la santé au travail conjointement avec les syndicats et les services d'ingénierie de la sécurité.
Tableau 1. Exigences minimales d'un établissement de santé en entreprise
|
Taille de l'entreprise (salariés) |
Structure de santé en usine |
Surface au sol ( m2 ) |
Minimum requis |
|
> 5,000 |
Hôpital* |
Pour répondre à la norme de construction des hôpitaux complets |
|
|
3,501-5,000 |
Clinique |
140-190 |
Salle d'attente, salle de consultation, salle de thérapie, clinique et salle de radiologie du laboratoire IH et pharmacie |
|
2,001-3,500 |
Clinique |
110-150 |
(comme ci-dessus) |
|
1,001-2,000 |
Clinique |
70-110 |
La radiographie n'est pas nécessaire |
|
300-1,000 |
Clinique |
30-0 |
La radiographie et le laboratoire ne sont pas nécessaires |
* Les entreprises industrielles de plus de 3,000 XNUMX salariés peuvent établir un hôpital en usine si elles ont des processus de production à haut risque, sont situées à de grandes distances d'une ville ou sont situées dans des zones de montagne mal desservies.
Prestation de santé au travail par division administrative
La prestation de services de santé est l'une des responsabilités des gouvernements. Au début des années 1950, pour prévenir et contrôler les maladies transmissibles graves et améliorer la santé de l'environnement, des stations sanitaires et de prévention des épidémies (HEPS) ont été créées dans chaque division administrative, des provinces aux comtés. Les fonctions des HEPS ont été élargies avec les besoins croissants de la société et du développement économique pour inclure des services médicaux préventifs, qui couvraient la santé au travail, la santé environnementale, l'hygiène alimentaire, la santé scolaire, la radioprotection ainsi que le contrôle des maladies transmissibles et de certaines maladies non transmissibles. . L'accent étant mis sur la législation sanitaire, les HEPS sont autorisés à appliquer les réglementations et normes de santé publique promulguées par l'État ou les gouvernements locaux et à mettre en œuvre des inspections. Les HEPS, en particulier ceux au niveau provincial, fournissent également une assistance technique et des services de santé publique à la communauté et sont impliqués dans la formation continue et la recherche scientifique.
La campagne d'industrialisation en Chine dans les années 1950 et au début des années 1960 a considérablement accéléré le développement du programme de services de santé au travail, qui est devenu l'un des plus grands départements du système HEPS. La plupart des petites et moyennes entreprises industrielles qui ne sont pas en mesure de maintenir des services de santé au travail et d'hygiène industrielle dans l'entreprise peuvent être couvertes par les services de santé au travail de l'HEPS, dont la plupart sont gratuits.
Lors de la « Révolution culturelle » de 1966 à 1976, le réseau des services de santé au travail et ses activités ont été gravement endommagés. C'est l'une des raisons importantes pour lesquelles certaines maladies professionnelles sont encore très répandues en Chine. La reconstruction du programme de santé au travail a commencé à la fin des années 1970, lorsque la Chine a commencé à réaliser une fois de plus l'importance du développement économique. Depuis le début des années 1980, les hôpitaux de prévention et de traitement des maladies professionnelles et les instituts de médecine du travail, appelés établissements de santé au travail (OHI) ont été rapidement mis en place dans la plupart des provinces et certains secteurs administratifs industriels dans le cadre de la politique favorable du gouvernement. Les OHI ont été formés principalement sur la base de l'utilisation du personnel de santé au travail de l'HEPS intégré aux médecins du travail des hôpitaux. Au cours de la période 1983 à 1991, les gouvernements central et locaux ont investi au total 33.8 millions de yuans RMB pour soutenir la construction des OHI. Aux niveaux provincial et préfectoral, 138 OHI ont été mis en place, avec des équipements de laboratoire ou cliniques appropriés. À l'heure actuelle, le nombre d'OHI a atteint 204, dont 60 établis par le secteur industriel. 110 millions de yuans RMB supplémentaires ont été investis pour équiper 1,789 1993 centres de santé et de prévention des épidémies au niveau des comtés (He 1). Les programmes de santé au travail dans les HEPS départementales ont été l'une des parties importantes du projet à être équipées en premier. Pour renforcer la capacité nationale de recherche, de formation et de coordination des services de santé au travail, un Centre national de prévention et de traitement des maladies professionnelles (NCODPT) a été créé au sein de l'Institut de médecine du travail de l'Académie chinoise de médecine préventive (IOM/CAPM), et sept centres régionaux de santé au travail, situés à Pékin, Shanghai, Shenyang, Lanzhou, Chengdu, Changsa et Guangzhou, ont également été créés. Le réseau national actuel des services de santé au travail est illustré à la figure XNUMX.
Figure 1. Réseau national des services de santé au travail
Jusqu'à présent, 34 écoles ou départements de santé publique ont été créés dans les facultés de médecine ou les universités de médecine. Ce sont les principales ressources du personnel de santé au travail. Six centres nationaux de formation continue en santé au travail ont été créés en 1983. L'effectif total du personnel professionnel de la santé au travail, y compris les médecins, les hygiénistes industriels, les techniciens de laboratoire et les autres agents de santé participant aux programmes de santé au travail, a atteint environ 30,000 1992 personnes en XNUMX.
Normes et législation en matière de santé au travail.
Pour encourager la recherche sur les normes d'hygiène et leur établissement, un Comité technique national des normes d'hygiène (NTCHS) a été créé en 1981 en tant qu'agence consultative et d'examen technique du MOPH en matière d'établissement de normes d'hygiène. À l'heure actuelle, le NTCHS compte huit sous-comités, qui sont responsables de la santé au travail, de la santé environnementale, de l'hygiène scolaire, de l'hygiène alimentaire, de la radioprotection, du diagnostic des maladies professionnelles, des maladies transmissibles et de la prévention des maladies endémiques (figure 2). Les membres du NTCHS sont des experts des universités, des instituts de recherche, des agences gouvernementales et des syndicats. Les normes d'hygiène pour la conception des locaux industriels (HSDIP) ont été formulées pour la première fois dans les années 1950 et révisées et promulguées à nouveau en 1979, de sorte qu'elles contiennent désormais une liste de limites d'exposition professionnelle en termes de concentrations maximales admissibles (MAC) pour 120 agents toxiques et poussières et autres exigences relatives aux mesures de contrôle des risques sur les lieux de travail, les installations sanitaires et de santé dans les usines, etc. En outre, il existe 50 normes d'hygiène professionnelle pour les agents chimiques et physiques dangereux sur le lieu de travail promulguées par le Ministère de la santé publique. 127 autres normes d'hygiène professionnelle sont en cours de révision. Des critères diagnostiques pour 50 maladies professionnelles indemnisables ont été publiés par le ministère de la Santé publique.
Figure 2. La gestion de la normalisation sanitaire
Comme chacun le sait, la Chine a eu un système économique planifié et est un pays contrôlé par un gouvernement central unifié depuis plus de 40 ans. Ainsi, la plupart des exigences réglementaires en matière de sécurité et de santé au travail au niveau national étaient stipulées sous la forme de documents «Titre rouge» du gouvernement central. Ces documents avaient, en effet, le plus haut effet juridique et ont constitué le cadre réglementaire de base de la santé au travail en Chine. Il existe plus de 20 documents de ce type promulgués par le Conseil d'État ou ses ministères. Les principales différences entre ces documents et la législation sont qu'il n'y a pas de stipulations de sanctions dans les documents, l'effet obligatoire n'est pas aussi élevé qu'avec les lois et l'application est faible.
Étant donné que la réforme économique a favorisé le système axé sur le marché à la suite de la politique d'ouverture, la législation nationale a été fortement accentuée. La gestion de la santé au travail est également en train de passer d'une administration traditionnelle à des approches fondées sur la réglementation. L'un des documents juridiques les plus importants est le règlement sur la prévention et le contrôle des pneumoconioses, publié par le Conseil d'État en 1987. Une autre étape importante dans la protection des droits des travailleurs est la promulgation de la loi sur le travail par l'Assemblée populaire nationale, avec une date d'entrée en vigueur prévue de 1er janvier 1995. La sécurité et la santé au travail des travailleurs, l'un des principaux objectifs de cette mesure, est stipulée dans la loi. Pour mettre en œuvre la loi sur le travail relative au contrôle des maladies professionnelles, un projet de loi sur la prévention et le contrôle des maladies professionnelles a été soumis au Bureau de la législation du Conseil d'État par le ministère de la Santé publique, dans lequel la plupart des politiques de santé au travail réussies fondamentales pour les institutions professionnelles , et des expériences en Chine et à l'étranger. Le projet doit faire l'objet d'un examen plus approfondi et être soumis au Comité permanent de l'Assemblée populaire nationale.
Système d'inspection sanitaire
« La priorité accordée à la prévention » a été mise en avant par le gouvernement et est devenue un important principe national fondamental de santé publique. Dès 1954, alors que l'industrialisation venait de commencer, le gouvernement central a pris la décision de mettre en place un système d'inspection sanitaire pour faire respecter la réglementation sanitaire nationale et les politiques d'hygiène industrielle. Les HEPS ont été autorisés à mettre en œuvre l'inspection sanitaire au nom des autorités de santé publique du gouvernement. Les principales tâches de l'inspection sanitaire des entreprises sont les suivantes :
- inspecter l'entreprise pour contrôler les risques sur les lieux de travail afin que les concentrations/intensités des risques professionnels soient conformes aux normes nationales d'hygiène industrielle
- vérifier si les examens médicaux préalables à l'embauche et périodiques des travailleurs exposés ont été effectués conformément aux réglementations nationales ou aux exigences gouvernementales locales
- veiller à ce que les travailleurs souffrant de maladies professionnelles soient correctement traités, autorisés à récupérer, transférés à d'autres emplois ou se voient offrir une autre option appropriée conformément aux réglementations connexes
- procéder à une évaluation de l'hygiène et superviser les mesures de contrôle des risques sur les lieux de travail
- superviser la tenue des dossiers de santé au travail, la déclaration des maladies professionnelles et la surveillance de l'environnement de travail dans les entreprises.
- Les activités ci-dessus font partie de «l'inspection sanitaire régulière» et sont considérées comme des tâches d'inspection de routine qui doivent être effectuées périodiquement. Pour continuer, les principales tâches restantes de l'inspection sanitaire sont :
- inspection sanitaire préventive sur les projets de construction industrielle (avant une nouvelle construction industrielle ou la reconstruction/expansion d'anciennes entreprises industrielles, toutes les conceptions techniques, les installations de contrôle des risques, les installations médicales/sanitaires et de vie des travailleurs doivent passer une inspection initiale à des fins de santé au travail )
- évaluation toxicologique de nouvelles substances chimiques industrielles.
L'inspection sanitaire, en particulier l'inspection sanitaire préventive en tant que principe fondamental des mesures d'intervention de santé publique, a été stipulée dans un certain nombre de lois et de règlements de santé publique. Depuis les années 1970, comme une grande attention a été accordée au contrôle de la pollution de l'environnement, l'inspection préventive de la santé au travail s'est encore étendue à inspection de tout le processus. Le principe selon lequel « les installations de contrôle des risques doivent être simultanément conçues, construites et mises en service/exploitation avec la partie principale du projet » était l'une des exigences importantes du règlement sur la prévention et le contrôle de la pneumoconiose et de la loi sur la protection de l'environnement.
Stratégie globale de prévention des maladies professionnelles
Dans le cadre de la lutte contre les pneumoconioses et les graves contaminations par la poussière dans l'environnement de travail, prévention globale a été souligné, qui a été résumé en huit caractères chinois, et ce qu'on appelle la stratégie des "huit caractères". Les significations sont traduites en anglais comme suit :
- innovation: amélioration technologique, telle que l'utilisation de matériaux sûrs ou à faible risque et de processus plus productifs, et le remplacement de méthodes de production dépassées par des techniques avancées appropriées
- gardez-le humide: maintenir humide un chantier poussiéreux pour diminuer la concentration de poussière, notamment pour le forage et le meulage dans les industries minières
- enceinte: séparer les travailleurs, les équipements et les zones environnementales pour empêcher la fuite de poussière et la contamination ultérieure des opérateurs
- ventilations: amélioration de la ventilation naturelle et mécanique
- protection: assurer la protection individuelle des travailleurs exposés
- surveillance: mettre en place des règlements et des règles d'exploitation sécuritaires, et superviser les travailleurs pour s'assurer qu'ils les respectent strictement
- l'éducation : mettre en œuvre des programmes d'éducation à la santé et à la sécurité pour promouvoir la participation des travailleurs et renforcer leur sensibilisation et leurs compétences en matière de protection individuelle
- vérifier: inspecter les environnements de travail pour répondre aux normes nationales et examiner régulièrement la santé des travailleurs conformément aux exigences nationales.
Il a été prouvé par les pratiques de nombreuses entreprises que la stratégie des « huit caractères » est importante et efficace pour améliorer les conditions de travail.
Surveillance environnementale sur les lieux de travail
Les entreprises ayant des environnements de travail dangereux devraient surveiller périodiquement les concentrations ou les intensités des dangers sur les chantiers et prendre des mesures pour contrôler les risques afin de respecter les normes nationales d'hygiène industrielle (par exemple, en se référant aux valeurs des MAC). Si les entreprises ne sont pas en mesure d'effectuer elles-mêmes la surveillance de l'environnement, les OHI ou HEPS locaux peuvent fournir des services.
Pour contrôler la qualité de la surveillance du lieu de travail menée par les entreprises, les OHI ou HEPS doivent effectuer des inspections régulièrement ou chaque fois que nécessaire. Le NCODPT est responsable du contrôle national de la qualité de la surveillance des risques sur le lieu de travail. Un certain nombre de réglementations techniques pour la surveillance de l'air sur le lieu de travail ont été promulguées par le MOPH ou publiées sous forme de recommandations nationales par le NCODPT, par exemple, Méthodes de mesure de la poussière en suspension dans l'air sur le lieu de travail (GB 5748–85) (MOPH 1985) et Méthodes de surveillance et d'analyse des risques chimiques dans l'air du lieu de travail (Institut de médecine du travail 1987).
Pour contrôler davantage la qualité de la surveillance environnementale sur les lieux de travail, un ensemble de normes d'assurance qualité pour la mesure des substances dangereuses dans l'environnement de travail a été soumis au MSP pour un examen et une approbation plus approfondis. Les qualifications des institutions qui entreprennent la surveillance du lieu de travail seraient examinées et agréées, ce qui exigerait :
- aptitude professionnelle de la personne qui prélève les échantillons ou effectue des travaux d'analyse
- équipement nécessaire pour l'échantillonnage et l'analyse et leur étalonnage approprié
- réactifs et solutions étalons
- assurances qualité pour l'échantillonnage de l'air et des matières biologiques
- assurances qualité interlaboratoires et contrôles similaires.
Actuellement, une étude pilote sur l'évaluation des laboratoires est en cours dans 200 laboratoires ou institutions. Il s'agit de la première étape de la mise en œuvre de la norme d'assurance qualité.
Examens de santé des travailleurs
Les travailleurs exposés à des risques professionnels sur les lieux de travail devraient subir des examens de santé au travail. Cela a d'abord été exigé pour les travailleurs exposés à la poussière dans les années 1950. Il s'est rapidement étendu pour couvrir les travailleurs exposés à des produits chimiques toxiques et à des risques physiques.
Les examens de santé comprennent un examen d'embauche ou d'aptitude au travail et des examens périodiques. Ces examens médicaux doivent être effectués par des OHI ou des établissements médicaux/sanitaires compétents agréés par les administrations gouvernementales de santé publique.
Examen préalable à l'embauche
Un examen préalable à l'embauche est requis pour les nouveaux travailleurs ou les travailleurs nouvellement transférés vers des lieux de travail dangereux. Les examens médicaux se concentrent sur l'évaluation de la santé des travailleurs par rapport aux conditions de travail pour s'assurer que l'emploi spécifique qu'ils ont l'intention d'occuper ne nuira pas à leur santé, et ceux qui ne sont pas aptes à un emploi donné sont exclus. Les critères de santé pour déterminer les contre-indications de travail pour différentes conditions de travail dangereuses ont été stipulés en détail dans le Critères diagnostiques nationaux et principes de gestion des maladies professionnelles (Bureau des normes de santé 1993) et Directive du service et de l'inspection de la santé au travail promulguée par le MOPH (1991b).
Examen périodique
Les travailleurs exposés à différents risques ont des intervalles différents d'examens médicaux. La période d'examen pour les travailleurs exposés à la poussière, par exemple, est illustrée au tableau 2. Les travailleurs souffrant de pneumoconioses devraient subir des examens physiques annuels.
Tableau 2. Exigence d'examen périodique pour les travailleurs exposés à la poussière
|
Nature de la poussière |
Intervalles d'examen (années) |
|
|
Ouvriers en service |
Travailleurs retirés |
|
|
Teneur en silice libre (%) |
||
|
80 |
0.5-1 |
1 |
|
40 |
1-2 |
2 |
|
10 |
2-3 |
3 |
|
10 |
3-5 |
5 |
|
Amiante |
0.5-1 |
1 |
|
Autres poussières |
3-5 |
5 |
Tous les dossiers médicaux doivent être bien sécurisés à la fois dans les entreprises et dans les OHI locaux, et doivent être signalés chaque année à l'autorité de santé publique du gouvernement local, puis au NCODPT et au MOPH.
Lorsqu'une personne est transférée dans une entreprise à partir d'une usine présentant des risques d'exposition dangereuse, un examen médical doit être effectué par un OHI local pour déterminer si sa santé a été endommagée par l'exposition, et les dossiers médicaux doivent être envoyés à la nouvelle entreprise avec le travailleur (MOPH 1987).
Le tableau 3 présente les statistiques des examens médicaux des travailleurs au cours de la période 1988-1993. Au total, 64 millions de travailleurs étaient couverts par le réseau du service de santé au travail, qui comprenait des entreprises publiques et collectives municipales, et une partie des industries rurales au niveau des cantons. Les travailleurs exposés aux risques professionnels représentent 30% du total des travailleurs. Près de 4 millions de travailleurs exposés, soit environ 20 % du total, ont subi des examens médicaux chaque année. En 1993, par exemple, le nombre total de la population industrielle était de 64,345,193 1994 31.28, selon le rapport du National Center of Occupational Health Reporting (NCOHR 20,126,929) (il y avait cependant un manque de données pour Neimeng, le Tibet et Taiwan). La proportion de travailleurs exposés aux risques professionnels représentait 3,982,940% (19.79 0.46 1993), dont 1994 XNUMX XNUMX ont été examinés, représentant XNUMX%. Le taux total de maladies professionnelles indemnisables détectées était de XNUMX % en XNUMX (MOPH XNUMX).
Tableau 3. Examens physiques pour les travailleurs exposés à des risques professionnels
|
Année |
nombre de |
Proportion de |
Taux d'examen |
Taux détecté de |
|
1988 |
62,680 |
29.36 |
18.60 |
0.90 |
|
1989 |
62,791 |
29.92 |
20.67 |
0.57 |
|
1990 |
65,414 |
29.55 |
20.47 |
0.50 |
|
1991 |
66,039 |
30.30 |
21.03 |
0.57 |
|
1992 |
64,222 |
30.63 |
20.96 |
0.40 |
|
1993 |
64,345 |
31.28 |
17.97 |
0.46 |
La gestion des maladies professionnelles
Maladies professionnelles indemnisables
D'une manière générale, toute maladie causée par une exposition à des facteurs dangereux présents sur le lieu de travail ou résultant de processus de production est considérée comme une maladie professionnelle. Cependant, à des fins d'indemnisation, une liste de maladies professionnelles a été publiée par le MOPH, le MOL, le ministère des Finances et l'ACFTU (MOPH 1987). La liste couvre neuf catégories, y compris les pneumoconioses ; intoxications professionnelles aiguës et chroniques; les maladies induites par des facteurs physiques ; maladies professionnelles transmissibles; les dermatoses professionnelles ; déficiences oculaires professionnelles; maladies professionnelles de l'oreille, du nez et de la gorge; et les tumeurs professionnelles. Le total est de 99 maladies. Si une autre maladie est proposée par les gouvernements locaux ou les secteurs gouvernementaux pour compléter la liste, elle doit être soumise au MSP pour approbation.
Diagnostic des maladies professionnelles indemnisables
Selon les stipulations de la règle administrative de diagnostic des maladies professionnelles émise par le MSP, aux niveaux provincial et préfectoral, les maladies professionnelles indemnisables doivent être diagnostiquées par les OHI ou par des établissements médicaux / sanitaires agréés par les services de santé publique des gouvernements locaux. Afin de contrôler la qualité du diagnostic et de fournir une assistance technique pour la confirmation des cas compliqués et le règlement des litiges de diagnostic, des comités d'experts sur le diagnostic des maladies professionnelles ont été créés aux niveaux national, provincial et préfectoral/municipal (figure 3) (MOPH 1984 ).
Figure 3. La prise en charge du diagnostic des maladies professionnelles en Chine
Le Comité national de diagnostic des maladies professionnelles (NCODD) se compose de cinq sous-comités concernés respectivement par les intoxications professionnelles, la pneumoconiose, les maladies professionnelles induites par des facteurs physiques, la maladie des rayons et la pathologie de la pneumoconiose. Le siège du Comité se trouve au Département de l'Inspection du MSP. Le bureau exécutif du NCODD se trouve à l'IOM/CAPM. Tous les membres du Comité ont été nommés par le MOPH.
Les critères diagnostiques des maladies professionnelles sont promulgués par le MOPH. De tels critères sont actuellement en vigueur pour 66 maladies professionnelles. Pour les autres maladies professionnelles indemnisables sans critères de diagnostic nationaux, les services provinciaux de santé publique pourraient formuler des critères de diagnostic temporaires à mettre en œuvre dans leurs propres provinces après avoir été soumis au MSP pour les dossiers.
Selon les critères diagnostiques, le diagnostic d'une maladie professionnelle doit être fondé sur les types de preuves suivants : antécédents d'exposition, symptômes et signes cliniques, résultats de laboratoire et résultats de la surveillance de l'environnement de travail, et exclusion raisonnable d'autres maladies. Une fois le diagnostic posé, un certificat de maladie professionnelle (ODC) doit être délivré par l'OHI. Trois copies de l'ODC doivent être envoyées : une au travailleur, une à l'entreprise pour des arrangements de compensation appropriés et une doit être conservée à l'OHI pour un traitement médical ultérieur et une évaluation de la capacité de travail.
Prise en charge des patients en maladie professionnelle
L'indemnisation et les autres prestations pour les patients souffrant de maladies professionnelles doivent être fournies par les entreprises conformément au Règlement sur l'assurance du travail (LIR). La direction, le syndicat et le comité d'évaluation de la capacité de travail de l'entreprise doivent participer conjointement à la discussion et à la décision sur le traitement approprié et l'indemnisation des patients en fonction de l'ODC et du degré de perte de capacité de travail. Pour ceux dont il est prouvé qu'ils ne sont pas aptes à exercer leur emploi d'origine après avoir reçu un traitement médical approprié, l'entreprise devrait les transférer sur d'autres lieux de travail ou prendre des dispositions d'emploi appropriées en fonction de leur état de santé dans un délai de deux mois et, dans des cas particuliers, à le dernier en six mois. Lorsqu'un travailleur atteint d'une maladie professionnelle se déplace vers une autre entreprise, ses prestations de maladie professionnelle devraient être supportées par l'entreprise d'origine où la maladie professionnelle a été causée, ou partagées par les deux entreprises après qu'elles soient parvenues à un accord. Tous les dossiers médicaux, l'ODC et d'autres informations relatives aux soins de santé du travailleur doivent être transférés à la nouvelle entreprise à partir de l'entreprise d'origine, et le transfert doit être signalé par les deux entreprises à leurs OHI locaux pour la tenue de dossiers et un suivi ultérieur. -jusqu'à des fins.
Si le diagnostic d'une maladie professionnelle est posé après que le travailleur a déménagé dans une nouvelle entreprise, toutes les indemnités ou prestations devraient être versées par la nouvelle entreprise où le travailleur travaille actuellement, que l'affection soit ou non liée à l'état actuel les conditions de travail. Pour un travailleur sous contrat ou un travailleur intérimaire, si la maladie professionnelle est diagnostiquée pendant des périodes de chômage et qu'il existe des preuves prouvant l'exposition à des environnements de travail dangereux connexes lors de son embauche par une entreprise, l'indemnisation et les soins médicaux doivent être payés par l'entreprise (MOPH 1987).
Réalisations en matière de prévention et de contrôle des maladies professionnelles
Amélioration des environnements de travail
La concentration ou l'intensité des risques professionnels sur le lieu de travail a considérablement diminué. Les statistiques de surveillance de l'environnement de travail fournies par le NCOHR ont montré que la proportion de chantiers conformes aux normes nationales a augmenté de 15 % de 1986 à 1993 (NCOHR 1994). C'est particulièrement vrai pour les entreprises industrielles publiques et collectives urbaines, dont près de 70 % des environnements de travail répondaient aux normes nationales. La situation des entreprises industrielles rurales s'améliore également. Le taux de conformité pour les risques professionnels est passé de 42.5 % en 1986 à 54.8 % en 1993 (tableau 4). Il est important de noter que l'estimation des taux de conformité des industries des cantons pourrait être plus élevée que la situation réelle, car ce rapport de routine ne peut couvrir qu'environ 15 % des industries rurales chaque année, et la plupart d'entre elles sont situées à proximité de villes qui ont services de santé bien développés.
Tableau 4. Résultats de la surveillance environnementale des risques en milieu de travail
|
Année* |
Industrie appartenant à l'État |
Industrie rurale |
||
|
Nombre de lieux environnementaux surveillés |
Proportion de localités aux normes (%) |
Nombre de lieux environnementaux surveillés |
Proportion de localités aux normes (%) |
|
|
1986 |
417,395 |
51.40 |
53,798 |
42.50 |
|
1987 |
458,898 |
57.20 |
50,348 |
42.60 |
|
1988 |
566,465 |
55.40 |
68,739 |
38.50 |
|
1989 |
614,428 |
63.10 |
74,989 |
53.50 |
|
1990 |
606,519 |
66.40 |
75,398 |
50.30 |
|
1991 |
668,373 |
68.45 |
68,344 |
54.00 |
|
1992 |
646,452 |
69.50 |
89,462 |
54.90 |
|
1993 |
611,049 |
67.50 |
104,035 |
54.80 |
* Hors données de 1988 : Yunnan, Xinjiang ; 1989 : Tibet, Taïwan ; 1990 : Tibet, Taïwan ; 1991 : Tibet, Taïwan ; 1992 : Tibet, Taïwan ; 1993 : Neimeng, Tibet, Taïwan.
La prévalence de certaines maladies professionnelles graves et la mise en place de mesures préventives globales
Les données du rapport national de santé au travail indiquaient que la prévalence des maladies professionnelles indemnisables se maintenait à un taux de 0.4 à 0.6 %, bien que les industries se soient développées très rapidement ces dernières années. La silicose, par exemple, est contrôlée depuis des années dans certaines grandes entreprises publiques industrielles ou minières. Les tableaux 5 et 6 illustrent le succès de Yiao Gang Xian Tungsten Mine et Anshan Steel Company dans le contrôle de la silicose (Zhu 1990).
Tableau 5. Exposition à la poussière et prévalence de la silicose dans la mine de tungstène Yiao Gang Xian
|
Année |
Concentrations de poussière ( mg/m3 ) |
Taux de silicose détectés (%) |
|
1956 |
66 |
25.8 |
|
1960 |
3.5 |
18.6 |
|
1965 |
2.7 |
2.6 |
|
1970 |
5.1 |
0.3 |
|
1975 |
1.6 |
1.2 |
|
1980 |
0.7 |
2.1 |
|
1983 |
1.1 |
1.6 |
Tableau 6. Taux de détection de la silicose à Anshan Steel Company
|
Année |
Nombre d'examens |
Étuis |
Taux (%) |
Taux de conformité des poussières (%) |
|
1950s |
6,980 |
1,269 |
18.21 |
23.60 |
|
1960s |
48,929 |
1,454 |
2.97 |
29.70 |
|
1970s |
79,422 |
863 |
1.08 |
28.70 |
|
1980s |
33,786 |
420 |
1.24 |
64.10 |
L'enquête épidémiologique nationale sur les pneumoconioses en 1987-90 a également montré que le temps de travail moyen des patients depuis leur première exposition à la poussière de silice jusqu'à l'apparition des signes de pneumoconiose avait été significativement allongé, passant de 9.54 ans dans les années 1950 à 26.25 ans dans les années 1980. années 16.24 pour les personnes atteintes de silicose et de 24.72 à 36.64 ans pour celles atteintes de pneumoconiose des travailleurs du charbon au cours de la même période. L'âge moyen des patients souffrant de silicose au moment du décès avait également été augmenté de 60.64 ans à 44.80 ans, et pour les patients atteints de pneumoconiose au charbon de 61.43 ans à 1992 ans (MOPH XNUMX). Ces améliorations pourraient être attribuées en partie au succès des politiques de santé au travail et des interventions des politiques gouvernementales ainsi qu'aux efforts considérables des professionnels de la santé au travail.
Promouvoir les programmes de santé au travail dans les petites industries
Face au développement rapide et continu des petites industries, en particulier des industries de canton, et à l'écart croissant entre les services de santé au travail et les besoins pratiques, le ministère de la Santé publique a décidé de mener une nouvelle étude de terrain d'intervention globale. Cette étude est importante non seulement pour aider à résoudre les problèmes de santé au travail dans les industries rurales, mais aussi pour explorer les approches de réforme du système de services de santé au travail dans les entreprises publiques afin de répondre aux exigences changeantes du système économique de marché qui est en train de s'établir. . C'est pourquoi, en décembre 1992, le Groupe d'experts chargé d'étudier sur le terrain les politiques des services de santé au travail pour les petites industries a été créé au Département de l'inspection sanitaire du Ministère de la santé publique. Le Groupe a été formé pour aider les provinces à élaborer des programmes de services de santé au travail et des approches pour une intervention efficace dans les situations dangereuses. Dans un premier temps, le Groupe a rédigé un « Programme national d'études sur le terrain recommandé » pour les gouvernements provinciaux, qui a été approuvé et publié par le MOPH en 1992. La stratégie principale du programme est décrite comme suit :
L'entreprise, le prestataire de santé au travail et le gouvernement local sont les trois éléments clés du programme. Le programme se concentre sur le réajustement de la relation entre les trois parties pour établir un nouveau modèle de développement. Les objectifs fondamentaux du programme sont de renforcer le contrôle réglementaire du gouvernement, de changer les attitudes à l'égard de la santé et les comportements des fonctions productives et opérationnelles des entreprises et d'élargir la couverture du service minimum de santé au travail tout en améliorant les conditions de travail avec des mesures technologiques appropriées. (figure 4). Quatre comtés (ou districts) ont été sélectionnés par le MOPH comme zones d'essai nationales avant la mise en œuvre du programme à l'échelle nationale, notamment le district de Zhangdian dans la municipalité de Zibo, province du Shandong ; le district de Baoshan dans la municipalité de Shanghai ; le comté de Jinhua dans la province du Zhejiang ; et le district de Yuhong dans la municipalité de Shenyang, province du Liaoning.
Figure 4. La stratégie de l'étude pilote sur la SST dans les entreprises communales
Sept domaines d'interventions politiques ont été soulignés dans le programme :
- renforcer la surveillance et l'inspection assurées par les collectivités locales de la santé au travail des petites industries
- explorer comment intégrer les services de santé au travail pour les industries rurales, avec l'objectif "La santé pour tous d'ici l'an 2000" en Chine
- améliorer les réseaux d'organisations de santé de base pour fournir des services, une gestion et une supervision de la santé au travail aux entreprises
- explorer des approches pratiques pour appliquer et mettre en œuvre l'inspection et le service de santé au travail pour les entreprises du canton
- rechercher et recommander la technologie appropriée pour le contrôle des risques et la protection personnelle des entreprises du canton
- mettre en œuvre des programmes d'éducation à la santé au travail dans les industries des cantons
- développer les personnels de santé au travail et améliorer les conditions de travail des services de santé au travail afin de renforcer le réseau des services de santé au travail, en particulier au niveau des cantons et des comtés.
Certains résultats préliminaires ont été obtenus dans ces quatre zones d'essai, et les idées de base du programme sont en cours d'introduction dans d'autres régions de Chine et l'évaluation finale est prévue pour 1996.
L'auteur remercie le professeur FS He pour son aide dans la révision de cet article.
Sécurité et santé au travail en République tchèque
Contexte géopolitique
Le développement prédominant de l'industrie lourde (sidérurgie, fonderies et raffineries), de la métallurgie et des industries mécaniques, ainsi que l'accent mis sur la production d'énergie en Europe centrale et orientale, ont largement prédéterminé la structure des économies de la région pendant les quatre dernières décennies. Cet état de choses a entraîné des expositions relativement élevées à certains types de risques professionnels sur le lieu de travail. Les efforts actuels visant à transformer les économies existantes selon le modèle d'économie de marché et à améliorer la sécurité et la santé au travail ont jusqu'à présent été considérablement couronnés de succès, compte tenu de la brièveté de cette entreprise.
Jusqu'à récemment, la prévention des effets néfastes sur la santé des produits chimiques présents dans les milieux de travail et dans l'environnement, l'eau potable et le panier alimentaire de la population était assurée par le respect obligatoire des normes d'hygiène et sanitaires et des limites d'exposition professionnelle telles que les valeurs maximales Concentrations admissibles (MAC), valeurs limites de seuil (TLV) et dose journalière acceptable (ADI). Les principes des tests de toxicité et d'évaluation de l'exposition recommandés par diverses organisations internationales, y compris les normes appliquées dans les pays de l'Union européenne, deviendront de plus en plus compatibles avec ceux utilisés dans les pays d'Europe centrale et orientale à mesure que ces derniers s'intégreront progressivement aux autres économies européennes. .
Au cours des années 1980, la nécessité d'harmoniser les méthodologies et les approches scientifiques dans le domaine de la toxicologie et de la normalisation hygiénique appliquées dans les pays de l'OCDE avec celles utilisées dans les pays membres du Conseil d'assistance économique mutuelle (CAEM) a été de plus en plus reconnue. Cela était principalement dû aux niveaux croissants de la production et du commerce, y compris des produits chimiques industriels et agricoles. Un facteur contribuant à l'urgence avec laquelle ces considérations ont été considérées était un problème croissant de pollution de l'air et des rivières à travers les frontières nationales en Europe (Bencko et Ungváry 1994).
Le modèle économique de l'Europe orientale et centrale reposait sur une politique économique planifiée et orientée vers le développement des industries métallurgiques de base et du secteur de l'énergie. En 1994, à l'exception de modifications mineures, les économies de la Fédération de Russie, de l'Ukraine, de la Biélorussie, de la Pologne et des Républiques tchèque et slovaque avaient conservé leurs anciennes structures (Pokrovsky 1993).
L'extraction du charbon est une industrie largement développée en République tchèque. Dans le même temps, l'extraction de charbon noir (par exemple, dans la région de Moravie du Nord de la République tchèque) est à l'origine de 67 % de tous les nouveaux cas de pneumoconioses dans le pays. Le charbon brun est extrait dans des mines à ciel ouvert du nord de la Bohême, du sud de la Silésie et des régions voisines de l'Allemagne. Les centrales thermiques, les usines chimiques et l'extraction de lignite ont fortement contribué à la pollution environnementale de cette région, formant le soi-disant « triangle noir » ou « triangle sale » de l'Europe. L'utilisation incontrôlée de pesticides et d'engrais dans l'agriculture n'était pas exceptionnelle (République fédérative tchèque et slovaque 1991b).
La main-d'œuvre de la République tchèque compte environ 5 millions d'employés. Environ 405,500 8.1 travailleurs (c'est-à-dire 1992 % de la population active) sont impliqués dans des opérations dangereuses (ministère de la Santé de la République tchèque, 1). La figure XNUMX présente des données sur le nombre de travailleurs exposés à différents risques professionnels et la proportion de femmes parmi eux.
Figure 1. Nombre de travailleurs en République tchèque exposés aux risques professionnels les plus graves
Besoins changeants
Le système de santé au travail de la République tchèque a connu trois étapes consécutives dans son développement et a été influencé par les changements politiques et économiques du pays (Pelklová, Weinstein et Vejlupková 1994).
Étape 1 : 1932-48. Cette période a été marquée par la fondation du premier département de médecine du travail par le professeur J. Teisinger dans la plus ancienne université d'Europe centrale, l'Université Charles (fondée en 1348). Plus tard, en 1953, ce service est devenu la Clinique de médecine du travail, avec 27 lits. Le professeur Teisinger a également fondé l'Institut de recherche sur la santé au travail et, en 1962, le Centre d'information sur les poisons de la clinique. Il a reçu plusieurs prix internationaux, dont un prix de l'American Association of Industrial Hygienists en 1972 pour sa contribution personnelle au développement de la santé au travail.
Étape 2 : 1949-88. Cette période a présenté de nombreuses incohérences, marquées à certains égards par des lacunes notables et à d'autres présentant des avantages distincts. Il a été reconnu que le système existant de médecine du travail, à bien des égards fiable et bien développé, devait néanmoins être réorganisé. Les soins de santé étaient considérés comme un droit civil fondamental garanti par la Constitution. Les six principes de base du système de santé (République fédérative tchèque et slovaque 1991a) étaient les suivants :
- intégration planifiée des soins de santé dans la société
- promotion d'un mode de vie sain
- développement scientifique et technique
- prévention des maladies physiques et mentales
- accès gratuit et universel aux services de santé
- souci de l'Etat pour un environnement sain.
Malgré certains progrès, aucun de ces objectifs n'a été pleinement atteint. L'espérance de vie (67 ans pour les hommes et 76 ans pour les femmes) est la plus courte des pays industrialisés. Le taux de mortalité lié aux maladies cardiovasculaires et au cancer est élevé. Environ 26 % des Tchèques adultes sont obèses et 44 % d'entre eux ont un taux de cholestérol supérieur à 250 mg/dl. Le régime alimentaire contient beaucoup de graisses animales et est pauvre en fruits et légumes frais. La consommation d'alcool est relativement élevée et environ 45 % des adultes fument ; fumer tue environ 23,000 XNUMX personnes par an.
Les soins médicaux, les soins dentaires et les médicaments étaient fournis gratuitement. Le nombre de médecins (36.6 pour 10,000 68.2 habitants) et d'infirmières (10,000 pour XNUMX XNUMX) était parmi les plus élevés au monde. Mais au fil du temps, le gouvernement est devenu incapable de couvrir les dépenses sans cesse croissantes et abondantes nécessaires à la santé publique. Il y a eu des pénuries temporaires de certains médicaments et équipements ainsi que des difficultés à fournir des services de soins de santé et de réadaptation. La structure existante, qui ne permettait pas au patient de choisir son médecin traitant, créait de nombreux problèmes. Le personnel médical travaillant dans les hôpitaux publics recevait de faibles salaires fixes et n'avait aucune incitation à fournir davantage de services de soins de santé. Un système de santé privé n'existait pas. Dans les hôpitaux, le principal critère de fonctionnement acceptable était le « pourcentage de lits occupés » et non la qualité des soins prodigués.
Cependant, le système centralisé de santé au travail géré par l'État présentait des caractéristiques positives. L'un d'eux était un enregistrement presque complet des lieux de travail dangereux et un système bien organisé de contrôle de l'hygiène assuré par le Service de l'hygiène. Les services de santé au travail dans les entreprises établis dans les grandes entreprises industrielles facilitent la prestation de services de soins de santé complets, y compris les examens médicaux périodiques et le traitement des travailleurs. Les petites entreprises privées, qui posent généralement de nombreux problèmes aux programmes de médecine du travail, n'existaient pas.
La situation était similaire dans l'agriculture, où il n'y avait pas de petites exploitations privées, mais de grandes exploitations coopératives : un médecin du travail travaillant dans un centre de santé d'une usine ou d'une ferme coopérative fournissait des services de santé au travail aux travailleurs.
L'application de la législation sur la sécurité et la santé au travail est parfois contradictoire. Après qu'une inspection d'un lieu de travail dangereux ait été effectuée par un hygiéniste industriel ou un inspecteur d'usine, qui avait exigé la réduction du niveau d'exposition professionnelle et l'application des normes de santé et de sécurité prescrites, plutôt que de corriger les risques, les travailleurs recevraient une compensation monétaire au lieu. Outre le fait que les entreprises ne prennent souvent aucune mesure pour améliorer les conditions de travail, les travailleurs eux-mêmes ne sont pas intéressés à améliorer leurs conditions de travail mais choisissent de continuer à recevoir des primes au lieu de changements dans l'environnement de travail. En outre, un travailleur qui contracte une maladie professionnelle reçoit une compensation monétaire substantielle en fonction de la gravité de la maladie et du niveau de son salaire antérieur. Une telle situation engendre des conflits d'intérêts entre les hygiénistes du travail, les médecins du travail, les syndicats et les entreprises. Comme bon nombre des prestations étaient versées par l'État et non par l'entreprise, cette dernière trouvait souvent moins cher de ne pas améliorer la sécurité et la santé sur le lieu de travail.
Aussi étrange que cela puisse paraître, certaines normes d'hygiène, y compris les niveaux admissibles et les limites d'exposition professionnelle, étaient plus rigoureuses que celles des États-Unis et des pays d'Europe occidentale. Ainsi, il était parfois impossible de ne pas les dépasser avec des machines et des équipements obsolètes. Les lieux de travail dépassant les limites ont été classés dans la «catégorie 4», ou les plus dangereux, mais pour des raisons économiques, la fabrication n'a pas été arrêtée et les travailleurs se sont vu offrir des prestations compensatoires à la place.
Étape 3 : 1989 – aujourd'hui. La « révolution de velours » de 1989 a permis un changement inéluctable du système public de santé. La réorganisation a été plutôt complexe et parfois difficile à accomplir : considérons, par exemple, que le système de santé compte plus de lits dans les hôpitaux et de médecins pour 10,000 XNUMX habitants que n'importe quel pays industrialisé alors qu'il utilise disproportionnellement moins de ressources financières.
L'état actuel de la sécurité et de la santé au travail
Le risque professionnel le plus fréquent sur le lieu de travail en République tchèque est le bruit — environ 65.8 % de tous les travailleurs à risque sont exposés à ce risque professionnel (figure 8). Le deuxième risque majeur lié au travail est la poussière fibrogène, qui représente un risque professionnel pour environ 21.3 % de tous les travailleurs à risque. Environ 14.3 % des travailleurs sont exposés à des produits chimiques toxiques. Plus d'un millier d'entre eux sont exposés au toluène, au monoxyde de carbone, au plomb, à l'essence, au benzène, au xylène, aux composés organophosphorés, au cadmium, au mercure, au manganèse, au trichloroéthylène, au styrène, au tétrachloroéthylène, à l'aniline et au nitrobenzène. Un autre danger physique, les vibrations locales main-bras, représente un danger pour 10.5 % de tous les travailleurs à risque. D'autres travailleurs sont exposés à des agents chimiques cancérigènes, à des rayonnements ionisants et à des substances dangereuses provoquant des lésions cutanées.
Le nombre de cas reconnus de maladies professionnelles en République tchèque en 1981-92 est présenté dans la figure 2.
Figure 2. Maladies professionnelles en République tchèque au cours de la période 1981-1992
L'augmentation de la morbidité due aux maladies professionnelles en 1990-91 était due au processus de reclassement des maladies professionnelles demandé par les mineurs et les travailleurs d'autres professions et par leurs syndicats. Ils ont demandé que le statut « d'être en danger de maladie professionnelle », utilisé pour les formes moins évidentes d'incapacité professionnelle à faible indemnisation, soit remplacé par une maladie entièrement indemnisée. Le statut de « danger » a été reconsidéré par le ministère de la santé en 1990 pour les pathologies professionnelles suivantes :
- formes bénignes de pneumoconioses
- formes légères de troubles musculo-squelettiques chroniques dues à la surcharge et aux vibrations
- formes légères de surdité professionnelle.
Le reclassement a été effectué pour tous les cas avant 1990 et concernait 6,272 1990 cas en 3,222 et 1991 2 cas en 3 (figure 3,406). Après cela, le statut de « mise en danger » a été aboli. La figure 1992 présente des données sur 1,022 1993 nouveaux cas de maladies professionnelles par catégorie diagnostiqués en République tchèque en XNUMX; XNUMX XNUMX cas de ces maladies professionnelles ont été diagnostiqués chez des femmes (Urban, Hamsova et Neecek XNUMX).
Figure 3. Maladies professionnelles en République tchèque en 1992
Certaines pénuries d'équipements de mesure pour l'échantillonnage et l'analyse des substances toxiques rendent difficile la réalisation d'évaluations d'hygiène du travail sur le lieu de travail. D'autre part, l'utilisation de biomarqueurs dans les tests d'exposition pour la surveillance des travailleurs exerçant des activités dangereuses est pratiquée pour une variété de substances dangereuses conformément à la réglementation de la République tchèque. Des tests similaires ont déjà été légalement codifiés en Hongrie, en Slovaquie, en Slovénie, en Croatie, en Pologne et dans certains autres pays d'Europe centrale et orientale. L'utilisation de tests d'exposition pour les examens médicaux périodiques s'est révélée être un outil très efficace pour le suivi de l'exposition du personnel. Cette pratique a permis la détection précoce de certaines maladies professionnelles et permis leur prévention, diminuant ainsi les coûts d'indemnisation.
La transition vers l'économie de marché et l'augmentation des coûts des services de santé en République tchèque ont eu leur influence sur les services de santé au travail. Dans le passé, le service ou le centre de santé au travail de l'entreprise assurait à la fois la surveillance de la santé et le traitement des travailleurs. De nos jours, ces activités sont soumises à certaines restrictions. Cela a entraîné une réduction des activités de surveillance de la santé et de contrôle des risques et une augmentation du nombre d'accidents du travail et de maladies professionnelles. Les travailleurs des petites entreprises en plein essor, qui fonctionnent souvent avec des machines et des équipements peu fiables, sont pratiquement hors de portée des professionnels de la santé au travail.
Des projets pour l'avenir
Un nouveau système de santé publique en République tchèque devrait intégrer les principes suivants :
- prévention et promotion de la santé
- accès global aux soins de santé « standard »
- politique décentralisée déterminant la prestation de services
- intégration des services de santé dans un réseau territorial
- une plus grande autonomie des professionnels de santé
- l'accent sur les soins ambulatoires
- assurance maladie obligatoire
- participation communautaire
- plus d'options pour les patients
- nouveau partenariat secteur public/secteur privé pour fournir des soins de santé « au-dessus de la norme » qui ne sont plus offerts par le secteur public.
L'introduction du système d'assurance maladie obligatoire et la création de l'Office général d'assurance maladie, qui a commencé à fonctionner en janvier 1993, ainsi que des petites compagnies d'assurance maladie en République tchèque ont marqué le début de la réforme du secteur de la santé publique. Ces changements ont posé certains problèmes aux services de santé au travail, compte tenu de leur caractère préventif et du coût élevé des traitements dans les hôpitaux. Ainsi, le rôle des milieux médicaux ambulatoires dans le traitement des patients atteints de maladies conventionnelles et liées au travail ne cesse d'augmenter.
L'impact potentiel des changements continus sur la sécurité et la santé au travail
La croissance de la réforme dans le secteur de la santé publique a créé un besoin de changement pour les médecins du travail, les hygiénistes du travail et les milieux hospitaliers, et a également conduit à mettre l'accent sur la prévention. La capacité à se concentrer sur la prévention et les formes bénignes de maladies s'explique en partie par des résultats positifs antérieurs et par le fonctionnement relativement bon du système de santé au travail précédent, qui avait œuvré efficacement à l'élimination des principales maladies professionnelles graves. Les changements ont entraîné un déplacement de l'attention des formes graves de pathologie professionnelle nécessitant un traitement urgent (telles que les intoxications industrielles et les pneumoconioses avec insuffisance respiratoire et cardiaque droite) vers les formes bénignes de la maladie. L'évolution des activités des services de santé au travail d'une orientation curative vers un diagnostic précoce concerne désormais des pathologies telles que les formes bénignes de pneumoconioses, le poumon du fermier, les maladies chroniques du foie et les troubles musculo-squelettiques chroniques dus à la surcharge ou aux vibrations. Des mesures préventives aux premiers stades des maladies professionnelles devraient également être prises.
Les activités d'hygiène industrielle ne sont pas couvertes par le système d'assurance maladie et les hygiénistes industriels des postes d'hygiène sont toujours payés par l'État. La diminution de leur nombre et la réorganisation des stations hygiéniques sont également attendues.
Un autre changement dans le système de soins de santé est la privatisation de certains services de santé. La privatisation des petits centres médicaux ambulatoires a déjà commencé. Les hôpitaux, y compris les hôpitaux universitaires, ne sont pas impliqués dans ce processus à l'heure actuelle et les détails de leur privatisation doivent encore être clarifiés. Une nouvelle législation concernant les devoirs des entreprises, des travailleurs et des services de santé au travail se met progressivement en place.
La santé au travail à la croisée des chemins
Grâce au système avancé de médecine du travail fondé par le professeur Teisinger en 1932, la République tchèque n'est pas confrontée à un grave problème d'éducation en médecine du travail pour les étudiants universitaires, même si dans certains pays d'Europe centrale et orientale le taux de maladies professionnelles reconnues est environ cinq fois moins que celui de la République tchèque. La liste tchèque des maladies professionnelles ne diffère pas notablement de celle annexée à la convention de l'OIT sur les prestations en cas d'accident du travail (n° 121) (OIT 1964). La proportion de maladies professionnelles principales non reconnues est faible.
Le système de santé au travail en République tchèque se trouve désormais à la croisée des chemins et il est évident qu'il est nécessaire de le réorganiser. Mais il faut en même temps conserver les acquis de l'expérience de l'ancien système de santé au travail, à savoir :
- enregistrement des conditions de travail sur les lieux de travail
- maintenir en vigueur un vaste système d'examens médicaux périodiques des employés
- fourniture de services de soins de santé curatifs dans les grandes entreprises
- offrant un système de vaccination et de contrôle des maladies transmissibles
- préserver le système d'admission des patients atteints de diverses maladies professionnelles par les services de santé au travail, système qui impliquerait les hôpitaux universitaires dans la prise en charge des patients ainsi que dans l'éducation et la formation des étudiants et diplômés en médecine.
" AVIS DE NON-RESPONSABILITÉ : L'OIT n'assume aucune responsabilité pour le contenu présenté sur ce portail Web qui est présenté dans une langue autre que l'anglais, qui est la langue utilisée pour la production initiale et l'examen par les pairs du contenu original. Certaines statistiques n'ont pas été mises à jour depuis la production de la 4ème édition de l'Encyclopédie (1998)."