Categorías Niños

14. Primeros Auxilios y Servicios Médicos de Emergencia (2)

14. Primeros Auxilios y Servicios Médicos de Emergencia
Editor del capítulo: Antonio J. Dajer
Índice del contenido
Mesas
Primeros auxilios
Antonio J. Dajer
Lesiones traumáticas en la cabeza
Fengsheng él
Mesas
Haga clic en un enlace a continuación para ver la tabla en el contexto del artículo.
1. Lesiones traumáticas en la cabeza
2. Escala de Coma de Glasgow

15. Protección y promoción de la salud (25)

15. Protección y promoción de la salud
Editores de capítulos: Jacqueline Messite y Leon J. Warshaw
Índice del contenido
Figuras y Tablas
Protección y promoción de la salud en el lugar de trabajo: una visión general
Leon J. Warshaw y Jacqueline Messite
Promoción de la salud en el lugar de trabajo
Jonathan E. Fielding
Promoción de la salud en el lugar de trabajo: Inglaterra
leon kreitzmann
Promoción de la salud en organizaciones pequeñas: la experiencia de EE. UU.
Sonia Muchnick-Baku y Leon J. Warshaw
Rol del Servicio de Salud del Empleado en los Programas Preventivos
John W. F. Cowell
Programas de mejora de la salud en Maclaren Industries, Inc.: un estudio de caso
Ian MF Arnold y Louis Damphousse
Rol del Servicio de Salud Laboral en los Programas de Prevención: Un Estudio de Caso
Wayne N. Burton
Promoción de la salud en el lugar de trabajo en Japón
Toshiteru Okubo
Evaluación de riesgos para la salud
leon j warshaw
Programas de entrenamiento físico y acondicionamiento físico: un activo organizacional
james corry
Programas de nutrición en el lugar de trabajo
Penny M. Kris-Etherton y John W. Farquhar
Control del tabaquismo en el lugar de trabajo
jon rudnick
Programas de control del tabaquismo en Merrill Lynch and Company, Inc.: un estudio de caso
kristan d goldfein
Prevención y control del cáncer
Peter Greenwald y Leon J. Warshaw
Examenes Preventivos de la Mujer
Patricia A. Última
Programa de mamografía en Marks and Spencer: un estudio de caso
Jillian Haslehurst
Estrategias en el lugar de trabajo para mejorar la salud materna e infantil: experiencias de empleadores estadounidenses
Maureen P. Corry y Ellen Cutler
Educación sobre el VIH / SIDA
Estilos BJ
Protección y Promoción de la Salud: Enfermedades Infecciosas
Guillermo J. Schneider
Protegiendo la Salud del Viajero
craig karpilow
Programas de manejo del estrés
leon j warshaw
Abuso de alcohol y drogas
Sheila B. Blume
Programas de Asistencia al Empleado
Sheila H. Akabas
Salud en la Tercera Edad: Programas de Prejubilación
H. Beric Wright
Desplazamiento
Saul G. Gruner y Leon J. Warshaw
Mesas
Haga clic en un enlace a continuación para ver la tabla en el contexto del artículo.
1. Actividades relacionadas con la salud por tamaño de la fuerza laboral
2. Tasas de detección de cáncer de mama y de cuello uterino
3. Temas de los “Días Mundiales Sin Tabaco”
4. Detección de enfermedades neoplásicas
5. Beneficios del seguro de salud
6. Servicios prestados por el empleador
7. Sustancias capaces de producir dependencia
Figuras
Apunte a una miniatura para ver el título de la figura, haga clic para ver la figura en el contexto del artículo.

16. Servicios de Salud Ocupacional (16)

16. Servicios de Salud Ocupacional
Editores de capítulos: Igor A. Fedotov, Marianne Saux y Jorma Rantanen
Índice del contenido
Figuras y Tablas
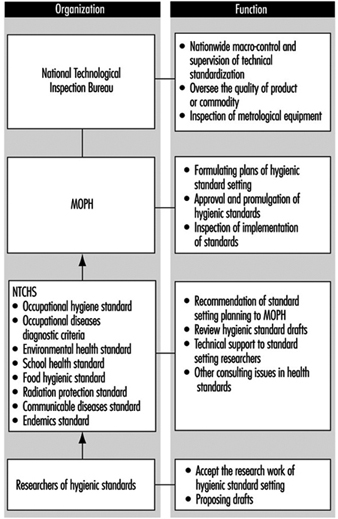
Estándares, Principios y Enfoques en los Servicios de Salud Ocupacional
Jorma Rantanen e Igor A. Fedotov
Servicios y práctica de salud ocupacional
Georges H. Coppée
Inspección médica de los lugares de trabajo y de los trabajadores en Francia
Marianne Saux
Servicios de Salud Ocupacional en Pequeñas Empresas
Jorma Rantanen y Leon J. Warshaw
Seguro de Accidentes y Servicios de Salud Ocupacional en Alemania
Wilfried Coenen y Edith Perlebach
Servicios de Salud Ocupacional en los Estados Unidos: Introducción
Sharon L. Morris y Peter Orris
Agencias gubernamentales de salud ocupacional en los Estados Unidos
Sharon L. Morris y Linda Rosenstock
Servicios corporativos de salud ocupacional en los Estados Unidos: servicios prestados internamente
William B. Bunn y Robert J. McCunney
Contrato de Servicios de Salud Ocupacional en los Estados Unidos
centavo higgins
Actividades basadas en sindicatos en los Estados Unidos
Lamont Byrd
Servicios de salud ocupacional con base académica en los Estados Unidos
Decano B. Baker
Servicios de Salud Ocupacional en Japón
ken takahashi
Protección Laboral en la Federación Rusa: Ley y Práctica
Nikolái F. Izmerov e Igor A. Fedotov
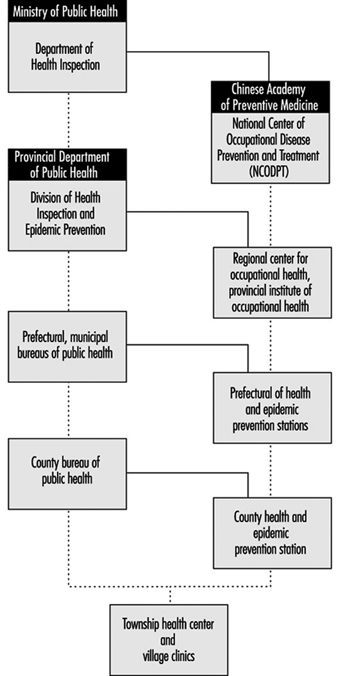
La práctica del servicio de salud ocupacional en la República Popular China
zhi su
Seguridad y salud en el trabajo en la República Checa
Vladimir Bencko y Daniela Pelclová
Practicar la salud ocupacional en la India
TK Joshi
Mesas
Haga clic en un enlace a continuación para ver la tabla en el contexto del artículo.
1. Principios para la práctica de la salud ocupacional
2. Médicos con conocimientos especialistas en occ. medicina
3. Atención por servicios médicos del trabajo externos
4. Fuerza laboral sindicalizada de EE. UU.
5. Requisitos mínimos, sanidad vegetal
6. Exámenes periódicos de exposiciones al polvo.
7. Exámenes físicos de riesgos laborales
8. Resultados del monitoreo ambiental
9. Silicosis y exposición, mina de tungsteno Yiao Gang Xian
10. Silicosis en la empresa Ansham Steel
Figuras
Apunte a una miniatura para ver el título de la figura, haga clic para ver la figura en el contexto del artículo.
Servicios y práctica de salud ocupacional
Infraestructuras, Práctica y Enfoques en Salud Ocupacional
Si bien se ha avanzado mucho desde la década de 1980 hacia un enfoque integral de la salud en el trabajo en el que se persigue la protección y promoción de la salud de los trabajadores junto con el mantenimiento y la promoción de su capacidad de trabajo, con especial énfasis en el establecimiento y mantenimiento de un entorno seguro y ambiente de trabajo saludable para todos, hay mucho espacio para la discusión sobre la manera en que se implementa realmente la salud ocupacional. La expresion practica de salud ocupacional se utiliza actualmente para cubrir todo el espectro de actividades realizadas por empleadores, trabajadores y sus organizaciones, diseñadores y arquitectos, fabricantes y proveedores, legisladores y parlamentarios, inspectores del trabajo y de la salud, analistas del trabajo y especialistas en organización del trabajo, organizaciones de normalización, universidades e instituciones de investigación para proteger la salud y promover la seguridad y la salud en el trabajo.
La expresion practica de salud ocupacional incluye la contribución de los profesionales de la salud ocupacional, pero no se limita a su práctica de la salud ocupacional.
A menudo se produce confusión porque el término servicios de salud ocupacional puede usarse para denotar:
- La provisión de servicios de salud ocupacional (es decir, la contribución de los profesionales de la salud en el trabajo a la seguridad y la salud en el trabajo)
- los arreglos organizacionales institucionalizados para proporcionar dichos servicios (es decir, el servicios de salud ocupacional que forman parte de la infraestructura para proteger y promover la salud de los trabajadores).
Para superar esta dificultad y varias otras causas comunes de malentendidos, se utilizó la siguiente redacción para el segundo punto de la agenda de la Duodécima Sesión del Comité Conjunto OIT/OMS sobre Salud Ocupacional: “Infraestructuras para la práctica de la salud ocupacional: opciones y modelos para políticas nacionales, enfoques, estrategias y programas de atención primaria de salud, y funciones de los servicios de salud en el trabajo” (1995b) con el siguiente entendimiento de los términos:
- practica de salud ocupacional comprende las actividades de todos aquellos que contribuyen a la protección y promoción de la salud de los trabajadores ya la mejora de las condiciones y el medio ambiente de trabajo; estos términos no deben entenderse como meramente la práctica de los profesionales de la salud ocupacional.
- Enfoques de salud ocupacional incorpora una serie de principios y enfoques para orientar la acción, como el principio general de atención primaria de la salud defendido por la OMS y la mejora de las condiciones y el entorno de trabajo defendido por la OIT.
- Infraestructuras para la práctica de la salud ocupacional significa los arreglos organizativos para implementar una política nacional y llevar a cabo acciones a nivel de empresa; las infraestructuras pueden adoptar la forma de servicios de salud en el trabajo "institucionalizados" e incluir muchos otros organismos, como los institutos nacionales de seguridad y salud en el trabajo.
El uso de las palabras clave. infraestructuras, práctica y enfoques permite a los diversos actores y socios en la prevención desempeñar sus roles individuales en sus respectivos campos de competencia y también actuar de manera conjunta.
Servicios de salud ocupacional contribuir a la práctica de salud ocupacional, el cual es intrínsecamente multidisciplinario e intersectorial e involucra a otros especialistas dentro y fuera de la empresa, además de los profesionales de seguridad y salud en el trabajo, así como a las autoridades gubernamentales correspondientes, los empleadores, los trabajadores y sus representantes. Desde el punto de vista funcional, los servicios de salud en el trabajo deben considerarse tanto parte de las infraestructuras de salud a nivel nacional como de las infraestructuras que existen para la aplicación de la legislación pertinente sobre seguridad y salud en el trabajo. Es una decisión nacional determinar si dichos servicios deben estar bajo la supervisión del ministerio de trabajo, el ministerio de salud, las instituciones de seguridad social, un comité nacional tripartito u otros organismos.
Existe un gran número de modelos de servicios de salud en el trabajo. Uno de ellos cuenta con el respaldo de un amplio consenso a nivel internacional: el modelo propuesto por el Convenio (núm. 161) y la Recomendación (núm. 171) sobre los servicios de salud en el trabajo de la OIT adoptados por la Conferencia Internacional del Trabajo en 1985. Los países deberían considerar este modelo como un objetivo hacia el cual se debe avanzar, teniendo en cuenta, por supuesto, las diferencias locales y la disponibilidad de personal especializado y recursos financieros. Debería adoptarse una política nacional para desarrollar progresivamente servicios de salud en el trabajo para todos los trabajadores, teniendo en cuenta los riesgos específicos de las empresas. Dicha política debería formularse, aplicarse y revisarse periódicamente a la luz de las condiciones y prácticas nacionales en consulta con las organizaciones de empleadores y de trabajadores más representativas. Deberían establecerse planes que indiquen las medidas que se tomarán cuando los servicios de salud en el trabajo no puedan establecerse inmediatamente para todas las empresas.
Cooperación multidisciplinar y colaboración intersectorial: una perspectiva de conjunto
La OIT y la OMS tienen una definición común de salud en el trabajo (véase el recuadro), que fue adoptada por el Comité Mixto OIT/OMS sobre Salud en el Trabajo en su primera reunión (1950) y revisada en su duodécima reunión (1995).
Los gobiernos, en colaboración con las organizaciones de empleadores y de trabajadores y las organizaciones profesionales interesadas, deberían diseñar políticas, programas y planes de acción adecuados y apropiados para el desarrollo de la salud ocupacional con contenido multidisciplinario y una cobertura integral. En cada país, el alcance y el contenido de los programas deben adaptarse a las necesidades nacionales, deben tener en cuenta las condiciones locales y deben incorporarse a los planes nacionales de desarrollo. El Comité Conjunto OIT/OMS enfatizó que los principios consagrados en los Convenios de la OIT No. 155 y No. 161 y las Recomendaciones que los acompañan, así como las resoluciones, directrices y enfoques de la OMS relacionados con la salud ocupacional, brindan una guía universalmente aceptada para el diseño de tales políticas y programas (Comité Conjunto OIT/OMS sobre Salud Ocupacional 1992).
Definición de salud ocupacional adoptada por el Joint
Comité de Salud Ocupacional de la OIT/OMS (1950)
La salud en el trabajo debería tener como objetivo la promoción y el mantenimiento del más alto grado de bienestar físico, mental y social de los trabajadores en todas las ocupaciones; la prevención entre los trabajadores de las alteraciones de la salud causadas por sus condiciones de trabajo; la protección de los trabajadores en su empleo contra los riesgos resultantes de factores adversos para la salud; la colocación y mantenimiento del trabajador en un ambiente ocupacional adecuado a sus capacidades fisiológicas y psicológicas y; en resumen: la adaptación del trabajo al hombre y de cada hombre a su puesto.
El enfoque principal de la salud ocupacional se centra en tres objetivos diferentes: (i) el mantenimiento y la promoción de la salud y la capacidad de trabajo de los trabajadores; (ii) la mejora del entorno de trabajo y el trabajo para que sean conducentes a la seguridad y la salud y (iii) el desarrollo de organizaciones laborales y culturas laborales en una dirección que apoye la salud y la seguridad en el trabajo y, al hacerlo, también promueva un clima social positivo y funcionamiento y puede aumentar la productividad de las empresas. El concepto de cultura laboral pretende en este contexto significar un reflejo de los sistemas de valores esenciales adoptados por la empresa en cuestión. Tal cultura se refleja en la práctica en los sistemas de gestión, política de personal, principios de participación, políticas de formación y gestión de la calidad de la empresa.
Hay características similares entre la estrategia de la OIT para la mejora de las condiciones y el medio ambiente de trabajo y el principio general de atención primaria de salud de la OMS. Ambos se basan en consideraciones técnicas, éticas y sociales similares y ambos:
- apuntar a todos los interesados, trabajadores o público
- definir políticas, estrategias y medios de acción
- insistir en la responsabilidad de cada empleador por la salud y la seguridad de los trabajadores en su empleo
- enfatizar la prevención primaria y el control del riesgo en la fuente
- dar especial importancia a la información, la educación sanitaria y la formación
- indicar la necesidad de desarrollar una práctica de salud ocupacional que sea fácilmente accesible para todos y esté disponible en el lugar de trabajo
- reconocer el lugar central de la participación, la participación comunitaria en los programas de salud, la participación intersectorial y la participación de los trabajadores en la mejora de las condiciones y el medio ambiente de trabajo
- destacar las interacciones entre salud, medio ambiente y desarrollo, así como entre seguridad y salud en el trabajo y empleo productivo.
El enfoque principal de la actividad de la OIT ha sido la provisión de directrices internacionales y un marco legal para el desarrollo de políticas e infraestructuras de salud ocupacional sobre una base tripartita (incluidos gobiernos, empleadores y trabajadores) y el apoyo práctico para acciones de mejora en el lugar de trabajo. mientras que la OMS se ha concentrado en la provisión de antecedentes científicos, metodologías, apoyo técnico y en la capacitación de personal de salud y personal relacionado para la salud ocupacional (Comité Conjunto OIT/OMS sobre Salud Ocupacional 1992).
Cooperación multidisciplinar
Para la OMS, Salud ocupacional incluye la seguridad en el trabajo. La higiene se conceptualiza como dirigida a la prevención de enfermedades mientras que la seguridad se piensa como la disciplina que previene lesiones corporales por accidentes. Para la OIT, seguridad y salud en el trabajo se considera como una disciplina que tiene como objetivo la prevención de las lesiones laborales (tanto enfermedades profesionales como accidentes) y la mejora de las condiciones de trabajo y del medio ambiente. Los términos seguridad en el trabajo, salud ocupacional, medicina ocupacional, higiene ocupacional y enfermeria de salud ocupacional se utilizan para reconocer la contribución de diferentes profesiones (por ejemplo, ingenieros, médicos, enfermeras, higienistas) y en reconocimiento del hecho de que la organización de la seguridad y salud en el trabajo a nivel de empresa muy a menudo comprende servicios separados de seguridad y salud en el trabajo, así como comités de seguridad y salud.
Hasta cierto punto, seguridad en el trabajo y la prevención primaria están más directamente ligadas a la tecnología que se utiliza, al proceso de producción y a la gestión diaria que Salud ocupacional, que se centra más en las relaciones entre el trabajo y la salud, en particular en la vigilancia del medio ambiente de trabajo y de la salud de los trabajadores (prevención secundaria), así como en los factores humanos y aspectos ergonómicos. Además, a nivel de empresa, los ingenieros son una presencia necesaria y son parte integral de la línea de gestión (ingenieros de producción, mantenimiento, técnicos, etc.), mientras que la salud e higiene ocupacional requiere la intervención de especialistas en el campo de la salud que no necesitan estar presentes para el funcionamiento de la empresa, pero pueden ser consultores o pertenecer a un servicio externo de salud ocupacional.
Cualesquiera que sean los arreglos organizativos y la terminología que se utilicen, lo más importante es que los profesionales de la seguridad y la salud en el trabajo trabajen en equipo. No necesariamente tienen que estar en la misma unidad o servicio, aunque esto puede ser deseable cuando sea apropiado. El énfasis no debe estar en la estructura de los servicios sino en la ejecución de sus funciones a nivel empresarial de manera sólida (desde un punto de vista científico, técnico y ético). El énfasis debe estar en la cooperación y coordinación en la elaboración e implementación de un programa de acción, así como en el desarrollo de conceptos unificadores, como “culturas de trabajo” (cultura de seguridad, cultura de protección laboral, cultura corporativa) que conducen a la seguridad y la salud en el trabajo y la “mejora continua de la calidad” de las condiciones y el medio ambiente de trabajo.
En 1992, el Comité Conjunto OIT/OMS enfatizó que el alcance de la salud ocupacional es muy amplio (como se muestra en el cuadro 1), abarcando disciplinas tales como medicina ocupacional, enfermería ocupacional, higiene ocupacional, seguridad ocupacional, ergonomía, ingeniería, toxicología, medio ambiente. higiene, psicología del trabajo y gestión de personal. La colaboración y participación de empleadores y trabajadores en los programas de salud ocupacional es un requisito previo esencial para una práctica exitosa de la salud ocupacional.
Tabla 1. Seis principios y tres niveles para una buena práctica de salud ocupacional
|
Principios |
|||||
|
Niveles |
Prevención |
Protección |
Adaptación |
Promoción |
Mitigación |
|
Individuos (diversidad) |
Prevención de accidentes Higiene industrial Los 1920s |
Medicina industrial Equipo de protección personal Los 1930s |
Organización científica del trabajo. Analisis de trabajo Los 1950s |
Programas de asistencia al empleado Los 1950s |
Compensación de tratamiento Los 1910s |
|
Grupos (grupos expuestos, necesidades especiales) |
Ambiente de trabajo seguro y saludable Seguridad incorporada Los 1970s |
Medicina Ocupacional Protección de Maquinaria Los 1940s |
Ergonomía incluido el diseño Los 1950s |
Programas de promoción de la salud de los trabajadores Los 1980s |
Planificación y preparación para emergencias Los 1970s |
|
La sociedad y todos los trabajadores |
Tecnologías de control Gestión de la salud ambiental Los 1970s |
Salud Ambiental Epidemiología Cuidado de salud preventiva Los 1960s |
Tecnologías apropiadas Protección de los consumidores Los 1970s |
Programas de educación y promoción de la salud Los 1970s |
Curativo seguro de salud, Los 1920s |
Nota: Los tiempos (1910, 1920, etc.) son arbitrarios. Las fechas se dan simplemente para dar una idea de la escala de tiempo para el desarrollo progresivo de un enfoque integral en salud ocupacional. Las fechas variarán de un país a otro y pueden indicar el comienzo o el pleno desarrollo de una disciplina o la aparición de nuevos términos o enfoques para una práctica que se ha llevado a cabo durante muchos años. Este cuadro no pretende delinear disciplinas exactas involucradas en el proceso sino presentar de manera concisa sus relaciones en el marco de un enfoque multidisciplinario y de cooperación intersectorial, hacia un ambiente de trabajo seguro y saludable y salud para todos, con un enfoque participativo y el objetivo de nuevas formas de desarrollo que deben ser equitativas para ser sostenibles.
La definición de un objetivo común es una de las soluciones para evitar la trampa de una excesiva compartimentación de las disciplinas. Esta compartimentación de las disciplinas a veces puede ser una ventaja, ya que permite un análisis profundo y especializado de los problemas. A menudo puede ser un factor negativo, porque impide el desarrollo de un enfoque multidisciplinario. Existe la necesidad de desarrollar conceptos unificadores que abran campos de cooperación. La nueva definición de salud ocupacional adoptada por el Comité Conjunto en 1995 cumple este propósito.
A veces puede haber discusiones acaloradas sobre si la salud ocupacional es una disciplina en sí misma, o es parte de la protección laboral, de la salud ambiental o de la salud pública. Cuando el problema es más que académico e involucra decisiones tales como qué organización o ministerio es competente para áreas temáticas específicas, el resultado puede tener consecuencias significativas con respecto a la asignación de fondos y la distribución de recursos disponibles en forma de experiencia y equipo.
Una de las soluciones a tal problema es abogar por enfoques convergentes basados en los mismos valores con un objetivo común. El enfoque de la OMS sobre la atención primaria de la salud y el enfoque de la OIT de mejorar las condiciones y el medio ambiente de trabajo pueden cumplir este propósito. Con valores comunes de equidad, solidaridad, salud y justicia social en mente, estos enfoques pueden traducirse en estrategias (la estrategia de salud ocupacional para todos de la OMS) y programas (el Programa Internacional para la Mejora de las Condiciones y el Medio Ambiente de Trabajo de la OIT), así como como en planes de acción y actividades implementadas o realizadas a nivel empresarial, nacional e internacional por todos los socios en la prevención, protección y promoción de la salud de los trabajadores, de forma independiente o conjunta.
Hay otras posibilidades. La Asociación Internacional de la Seguridad Social (AISS) propone el “concepto de prevención” como un camino dorado hacia la seguridad social para abordar la “seguridad en todo el mundo” en el trabajo y en el hogar, en la carretera y durante el tiempo libre. La Comisión Internacional de Salud Ocupacional (ICOH) está desarrollando un enfoque de ética en salud ocupacional y cataliza un acercamiento y una fertilización cruzada entre la salud ocupacional y la salud ambiental. Se puede observar una tendencia similar en muchos países donde, por ejemplo, las asociaciones profesionales ahora reúnen a especialistas en salud ocupacional y salud ambiental.
Colaboración intersectorial
En 1984, la Conferencia Internacional del Trabajo anual de la OIT adoptó una resolución sobre la mejora de las condiciones y el medio ambiente de trabajo que incorpora el concepto de que la mejora de las condiciones y el medio ambiente de trabajo es un elemento esencial para la promoción de la justicia social. Hizo hincapié en que la mejora de las condiciones y el medio ambiente de trabajo son una contribución positiva al desarrollo nacional y representan una medida del éxito de cualquier política económica y social. Enunciaba tres principios fundamentales:
- El trabajo debe realizarse en un entorno seguro y saludable.
- Las condiciones de trabajo deben ser compatibles con el bienestar y la dignidad humana de los trabajadores.
- El trabajo debe ofrecer posibilidades reales de realización personal, autorrealización y servicio a la sociedad.
Durante la década de 1980 se produjo un cambio del concepto de desarrollo hacia el concepto de “desarrollo sostenible”, que incluye “el derecho a una vida sana y productiva en armonía con la naturaleza” tal como se indica en el primer principio de la Declaración de Río (Conferencia de las Naciones Unidas sobre Medio Ambiente y Desarrollo—UNCED 1992). El objetivo de un medio ambiente seguro y saludable se ha convertido así en una parte integral del concepto de desarrollo sostenible, que también implica equilibrar la protección del medio ambiente con la generación de oportunidades de empleo, mejores medios de vida y salud para todos. Tanto la salud ambiental como la salud ocupacional contribuyen a que el desarrollo sea sostenible, equitativo y sólido no sólo desde el punto de vista económico sino también humano, social y ético. Este cambio de paradigma se ilustra en la figura 1.
Figura 1. Un enfoque multidisciplinario hacia un desarrollo sostenible y equitativo
El propósito de esta figura es ilustrar la interacción entre la salud ocupacional y la salud ambiental y su contribución de apoyo mutuo para un desarrollo sostenible. Identifica un área que representa la integración de los objetivos económicos y sociales que pueden alcanzarse teniendo en cuenta al mismo tiempo el medio ambiente, el empleo y la salud.
La Comisión de Salud y Medio Ambiente de la OMS ha reconocido además que “el tipo de desarrollo necesario para salvaguardar la salud y el bienestar dependerá de muchas condiciones, incluido el respeto por el medio ambiente, mientras que el desarrollo sin tener en cuenta el medio ambiente inevitablemente resultará en un deterioro de la salud humana”. (OMS 1992). En la misma línea, la salud ocupacional debe ser reconocida como un “valor agregado”, es decir, una contribución positiva al desarrollo nacional y una condición de su sostenibilidad.
De particular importancia para el trabajo de la OIT y la OMS son la Declaración y el Programa de Acción adoptados por la Cumbre Mundial sobre Desarrollo Social celebrada en Copenhague en 1995. La Declaración compromete a las naciones del mundo a perseguir la meta de un desarrollo pleno, productivo y el empleo libremente elegido como prioridad básica de sus políticas económicas y sociales. La Cumbre indicó claramente que el objetivo no debe ser crear cualquier tipo de empleo, sino empleos de calidad que salvaguarden los derechos e intereses básicos de los trabajadores. Dejó en claro que la creación de empleos de buena calidad debe incluir medidas para lograr un ambiente de trabajo saludable y seguro, para eliminar los riesgos ambientales para la salud y brindar seguridad y salud ocupacional. Esta es una indicación de que el futuro de la salud ocupacional bien puede ser una asociación activa para conciliar el empleo, la salud y el medio ambiente hacia un desarrollo equitativo y sostenible.
El enfoque de la atención primaria de la salud hace hincapié en la equidad social, la asequibilidad y la accesibilidad, la participación y la participación de la comunidad, como señaló el Comité Conjunto OIT/OMS sobre Salud Ocupacional en 1995. Estos valores morales y éticos básicos son comunes a la OIT y la OMS. El enfoque de atención primaria de salud es innovador porque aplica valores sociales a la atención de salud preventiva y curativa. Esta complementariedad no siempre ha sido claramente entendida; a veces la confusión se debe a la interpretación de palabras comunes, lo que ha llevado a un grado de malentendido al discutir las funciones y actividades reales que deben realizar la OIT y la OMS, que son complementarias y se apoyan mutuamente.
Puede considerarse que la atención primaria de salud se basa en los principios de equidad social, autosuficiencia y desarrollo comunitario. También puede considerarse como una estrategia para reorientar los sistemas de salud, con el fin de promover la participación individual y comunitaria y la colaboración entre todos los sectores relacionados con la salud. Un principio general debería ser que la atención primaria de salud debería incorporar un componente de salud ocupacional y los servicios especializados de salud ocupacional deberían aplicar el principio general de atención primaria de salud, independientemente del modelo estructural vigente.
Hay muchos socios en la prevención, que comparten la filosofía tanto de la OIT como de la OMS, que deberían brindar los insumos necesarios para implementar una buena práctica laboral. El Comité Conjunto OIT/OMS ha indicado que la OIT y la OMS deberían promover un enfoque inclusivo de la salud ocupacional en sus países miembros. Si se utiliza este enfoque, la salud ocupacional puede verse como un tema multidisciplinario e integrado. Bajo esta luz, las actividades de diferentes organizaciones y ministerios no serán competitivas ni contradictorias, sino que serán complementarias y de apoyo mutuo, trabajando hacia un desarrollo equitativo y sostenible. El énfasis debe estar en objetivos comunes, conceptos unificados y valores básicos.
Como señaló el Comité Conjunto OIT/OMS en 1995, existe la necesidad de desarrollar indicadores de salud ocupacional para la promoción y el seguimiento de la progresión hacia la salud y el desarrollo sostenible. Las formas de desarrollo que ponen en peligro la salud no pueden reclamar la calidad de ser equitativas o sostenibles. Los indicadores hacia la “sostenibilidad” incluyen necesariamente indicadores de salud, ya que UNCED enfatizó que el compromiso de “proteger y promover la salud humana” es un principio fundamental para el desarrollo sostenible (Agenda 21, Capítulo 6). La OMS ha asumido un papel de liderazgo en el desarrollo tanto del concepto como del uso de indicadores de salud ambiental, algunos de los cuales se refieren a la salud y el entorno laboral.
Se espera que la OMS y la OIT desarrollen indicadores de salud ocupacional que puedan ayudar a los países en la evaluación, tanto retrospectiva como prospectiva, de su práctica de salud ocupacional, y ayudarlos a monitorear el progreso realizado hacia los objetivos establecidos por las políticas nacionales sobre seguridad ocupacional. la salud en el trabajo y el medio ambiente de trabajo. El desarrollo de dichos indicadores centrados en las interacciones entre el trabajo y la salud también podría ayudar a los servicios de salud ocupacional a evaluar y orientar sus programas y actividades para mejorar las condiciones y el entorno de trabajo (es decir, monitorear la eficiencia y la forma en que llevan a cabo sus funciones).
Normas y orientación
Los convenios y recomendaciones de la OIT sobre seguridad y salud en el trabajo definen los derechos de los trabajadores y asignan deberes y responsabilidades a las autoridades competentes, a los empleadores y a los trabajadores en el campo de la seguridad y la salud en el trabajo. Los Convenios y Recomendaciones de la OIT adoptados por la Conferencia Internacional del Trabajo, tomados en su conjunto, constituyen el Código Internacional del Trabajo que define las normas mínimas en el campo laboral.
La política de la OIT en materia de salud y seguridad en el trabajo está contenida esencialmente en dos convenios internacionales y las recomendaciones que los acompañan. El Convenio de la OIT sobre seguridad y salud en el trabajo (núm. 155) y su Recomendación (núm. 164), de 1981, prevén la adopción de una política nacional de seguridad y salud en el trabajo a nivel nacional y describen las acciones necesarias a nivel nacional y a nivel nacional. empresas para promover la seguridad y la salud en el trabajo y mejorar el entorno de trabajo. El Convenio de la OIT sobre los servicios de salud en el trabajo (núm. 161) y su Recomendación (núm. 171), de 1985, prevén el establecimiento de servicios de salud en el trabajo que contribuirán a la aplicación de la política de seguridad y salud en el trabajo y desempeñarán sus funciones a nivel Nivel de Empresa.
Estos instrumentos contemplan un abordaje integral de la salud ocupacional que incluye la prevención primaria, secundaria y terciaria y es consistente con los principios generales de la atención primaria de salud. Indican la manera en que idealmente se debe brindar atención de salud ocupacional a las poblaciones trabajadoras y proponen un modelo que canaliza hacia el lugar de trabajo las actividades organizadas que requieren personal experto para catalizar una interacción entre varias disciplinas para promover la cooperación entre todos los socios en la prevención. . Estos instrumentos también proporcionan un marco organizativo en el que los profesionales de la salud en el trabajo pueden prestar servicios de calidad de manera eficiente para garantizar la protección y promoción de la salud de los trabajadores y contribuir a la salud de las empresas.
Clave
El Convenio núm. 161 define servicios de salud ocupacional como servicios dedicados a funciones esencialmente preventivas y responsables de asesorar a los empleadores, trabajadores y sus representantes en la empresa sobre los requisitos para establecer y mantener un entorno de trabajo seguro y saludable que optimice la salud física y mental en relación con el trabajo y sobre la adaptación del trabajo a las capacidades de los trabajadores, tomando en consideración su estado de salud física y mental.
El Convenio especifica que los servicios de salud en el trabajo deberían incluir aquellas de las siguientes funciones que sean adecuadas y apropiadas a los riesgos laborales en el lugar de trabajo:
- identificación y evaluación de los riesgos derivados de los peligros para la salud en el lugar de trabajo
- Vigilancia de los factores del entorno de trabajo y de las prácticas laborales que puedan afectar a la salud de los trabajadores, incluidas las instalaciones sanitarias, los comedores y las viviendas cuando el empleador proporcione estas instalaciones.
- asesoramiento sobre la planificación y organización del trabajo, incluido el diseño de los lugares de trabajo, sobre la elección, el mantenimiento y el estado de la maquinaria y otros equipos y sobre las sustancias utilizadas en el trabajo
- participación en el desarrollo de programas para la mejora de las prácticas de trabajo, así como pruebas y evaluación de los aspectos de salud de los nuevos equipos
- asesoramiento en salud, seguridad e higiene en el trabajo y en ergonomía y equipos de protección individual y colectiva
- vigilancia de la salud de los trabajadores en relación con el trabajo
- promover la adaptación del trabajo al trabajador
- contribuir a las medidas de readaptación profesional
- colaborar en la información, formación y educación en los campos de la salud e higiene en el trabajo y la ergonomía
- organización de primeros auxilios y tratamiento de emergencia
- participando en análisis de accidentes de trabajo y enfermedades profesionales.
El Convenio y la Recomendación de la OIT son muy flexibles con respecto a las formas de organización de los servicios de salud en el trabajo. El establecimiento de servicios de salud en el trabajo puede hacerse por leyes o reglamentos, por convenios colectivos o de cualquier otra forma aprobada por la autoridad competente, previa consulta con las organizaciones representativas de los empleadores y trabajadores interesados. Los servicios de salud en el trabajo pueden organizarse como un servicio para una sola empresa o como un servicio común a varias empresas. En la medida de lo posible, los servicios de salud en el trabajo deberían estar situados cerca del lugar de trabajo o deberían organizarse para garantizar su correcto funcionamiento en el lugar de trabajo. Pueden ser organizados por las empresas interesadas, por las autoridades públicas o servicios oficiales, por las instituciones de seguridad social, por cualquier otro organismo autorizado por las autoridades o, de hecho, por una combinación de cualquiera de ellos. Esto ofrece un alto grado de flexibilidad e, incluso en el mismo país, se pueden utilizar varios o todos estos métodos, según las condiciones y prácticas locales.
La flexibilidad del Convenio demuestra que el espíritu de los instrumentos de la OIT sobre los servicios de salud en el trabajo es hacer más hincapié en sus objetivos que en las normas administrativas para alcanzarlos. Es importante garantizar la salud ocupacional a todos los trabajadores, o al menos avanzar hacia este objetivo. Este progreso suele lograrse gradualmente, pero es necesario avanzar hacia el logro de estos objetivos y movilizar recursos de la manera más eficiente para este fin.
Existen varios métodos de financiación de la salud en el trabajo. En muchos países, la obligación de establecer y mantener servicios de salud en el trabajo recae en los empleadores. En otros países forman parte de esquemas nacionales de salud o servicios de salud pública. La dotación de personal, la financiación y la formación del personal no se detallan en el Convenio sino que son enfoques nacionales individuales.
Existen muchos ejemplos de servicios de salud en el trabajo establecidos por instituciones de seguridad social o financiados por planes especiales de seguro de los trabajadores. En ocasiones, su financiamiento se rige por un arreglo acordado entre el ministerio de trabajo y el ministerio de salud o por las instituciones de seguridad social. En algunos países, los sindicatos dirigen los servicios de salud en el trabajo. También existen arreglos especiales en los que una institución central u organismo tripartito recauda los fondos de los empleadores y luego los desembolsa para brindar atención médica en el trabajo o los distribuye para financiar el funcionamiento de los servicios de salud en el trabajo.
Las fuentes de financiación de los servicios de salud en el trabajo también pueden variar según sus actividades. Por ejemplo, cuando tienen actividades curativas, la seguridad social puede contribuir a su financiación. Si los servicios de salud en el trabajo participan en programas de salud pública y en actividades de promoción de la salud o de investigación, es posible que se encuentren o estén disponibles otras fuentes de financiación. La financiación dependerá no sólo del modelo estructural elegido para organizar los servicios de salud laboral, sino también del valor que la sociedad conceda a la protección y promoción de la salud y de su voluntad de invertir en salud laboral y en prevención de riesgos laborales.
Condiciones de Operación
Se hace especial hincapié en las condiciones de funcionamiento de los servicios de salud en el trabajo. No sólo es necesario que los servicios de salud en el trabajo ejecuten una serie de tareas, sino que es igualmente importante que estas tareas se realicen de manera adecuada, teniendo en cuenta los aspectos técnicos y éticos.
Hay algunos requisitos básicos con respecto al funcionamiento de los servicios de salud en el trabajo que se detallan en el Convenio de la OIT, y especialmente en la Recomendación sobre los servicios de salud en el trabajo. Estos se pueden resumir de la siguiente manera:
- El personal de los servicios de salud en el trabajo debería estar calificado y gozar de plena independencia profesional.
- Debe garantizarse la confidencialidad.
- Los trabajadores deben ser informados de las actividades de los servicios y de los resultados de sus evaluaciones de salud.
- Los empleadores, los trabajadores y sus representantes deberían participar en la operación de los servicios y en el diseño de sus programas.
Cada vez se tienen más en cuenta las dimensiones éticas de la salud en el trabajo y se hace hincapié en la necesidad de una evaluación continua y de calidad de los servicios de salud en el trabajo. No sólo es necesario determinar qué se debe hacer, sino también con qué fin y en qué condiciones. La Recomendación de la OIT sobre los servicios de salud en el trabajo (núm. 171) introdujo un primer conjunto de principios a este respecto. El Código Internacional de Ética para Profesionales de la Salud Ocupacional adoptado por la Comisión Internacional de Salud Ocupacional (ICOH 1992) proporciona más orientación.
En 1995, el Comité Conjunto OIT/OMS sobre Salud Ocupacional enfatizó que “la garantía de calidad de los servicios debe ser una parte integral del desarrollo de los servicios de salud ocupacional. No es ético dar un servicio de mala calidad”. El Código de Ética de ICOH prescribe que “los profesionales de la salud ocupacional deben instituir un programa de auditoría profesional de sus propias actividades para garantizar que se hayan establecido estándares apropiados, que se cumplan y que las deficiencias, si las hubiere, se detecten y corrijan”. .
Objetivos y valores comunes
El papel de los servicios de salud en el trabajo institucionalizados debe verse dentro del marco más amplio de las políticas e infraestructuras sanitarias y sociales. Las funciones de los servicios de salud en el trabajo contribuyen a la aplicación de las políticas nacionales sobre seguridad y salud en el trabajo y medio ambiente de trabajo propugnadas por el Convenio (núm. 155) y la Recomendación (núm. 164) de 1981 sobre seguridad y salud en el trabajo de la OIT. Salud en el trabajo Los servicios contribuyen también a la consecución de los objetivos plasmados en la estrategia “Salud para Todos” preconizada por la OMS como política de equidad, solidaridad y salud.
Hay signos de una tendencia creciente a movilizar experiencia y recursos en el marco de acuerdos de redes y empresas conjuntas. A nivel internacional, tal es ya el caso de la seguridad química, donde existe un mecanismo interinstitucional para la seguridad química: el Programa Interinstitucional para la Gestión Racional de los Productos Químicos (IOMC). Hay muchos otros campos en los que están surgiendo o podrían desarrollarse nuevas formas flexibles de cooperación internacional entre países y organizaciones internacionales, como la protección radiológica y la seguridad biológica.
Los arreglos en red abren nuevos campos de cooperación que pueden adaptarse de manera flexible al tema que se va a abordar, como el estrés laboral, la coordinación de la investigación o la actualización de este Enciclopedia. El énfasis se pone en las interacciones y ya no en la compartimentación vertical de las disciplinas. El concepto de liderazgo da paso a la asociación activa. La creación de redes internacionales para la seguridad y la salud en el trabajo se está desarrollando rápidamente y podría seguir desarrollándose sobre la base de las estructuras existentes que podrían estar interconectadas. Las funciones de la OIT y la OMS bien pueden ser iniciar redes internacionales diseñadas para satisfacer las necesidades y demandas de sus mandantes y alcanzar el objetivo común de proteger a las personas en el trabajo.
Los valores sociales y éticos acordados por la comunidad internacional están incorporados en los Convenios y Recomendaciones de la OIT, así como en la política de la OMS sobre “Salud para Todos”. Desde la década de 1980 el concepto de desarrollo sostenible ha ido emergiendo progresivamente y, tras la Conferencia de Río y la Cumbre Social de Copenhague, ahora tiene en cuenta las interrelaciones entre empleo, salud y medio ambiente. El objetivo común de un entorno de trabajo seguro y saludable para todos reforzará la determinación de todos los que participan en la seguridad y salud en el trabajo para servir mejor a la salud de los trabajadores y contribuir a un desarrollo sostenible y equitativo para todos. Uno de los principales desafíos en salud ocupacional bien puede ser resolver el conflicto entre valores como el derecho a la salud y el derecho al trabajo a nivel individual y de todos los trabajadores, con el objetivo de proteger la salud y permitir el empleo.
Inspección médica de los lugares de trabajo y de los trabajadores en Francia
Historia
En la década de 1930, la aplicación en Francia de ciertas cláusulas del código laboral relativas a la higiene en el trabajo demostró el valor de proporcionar a los inspectores del lugar de trabajo acceso a médicos consultores.
Las leyes de 17 de julio de 1937 y 10 de mayo de 1946 (artículos L 611-7 y R 611-4) facultaron al Departamento de Inspección del Trabajo para ordenar intervenciones médicas temporales. Con el tiempo, estas intervenciones, originalmente concebidas como intermitentes, se convirtieron en actividades continuas complementarias y realizadas simultáneamente con la inspección del lugar de trabajo.
A la promulgación de la ley de 11 de octubre de 1946 sobre medicina del trabajo siguió pronto el establecimiento de un marco técnico permanente para la inspección médica de los lugares de trabajo y de los trabajadores. El decreto de 16 de enero de 1947 estableció el marco, las escalas salariales, el estatuto y las funciones de los inspectores médicos de los lugares de trabajo y de los trabajadores.
Sin embargo, desde 1947, el desarrollo técnico en esta área ha sido irregular y esporádico, y el número de inspectores médicos a veces no ha estado a la altura del número de tareas de inspección; esto último también se ha aplicado a las inspecciones de los lugares de trabajo. Así, mientras los departamentos médicos creados de conformidad con la ley del 11 de octubre de 1946 aumentaron en prevalencia e importancia, el número de inspectores médicos se redujo gradualmente de 44, el número inicialmente previsto en 1947, a 21. Estas tendencias contradictorias explican en parte algunas de las las críticas que ha tenido que afrontar el sistema de medicina del trabajo.
Sin embargo, desde 1970, y particularmente desde 1975, se ha realizado un esfuerzo importante para crear un Departamento de Inspección Médica del Trabajo capaz de dar respuesta a las necesidades de los aproximadamente 6,000 médicos que atienden a más de 12 millones de trabajadores. En 1980, se asignaron a los servicios de inspección 39 puestos remunerados, de los cuales 36 fueron efectivamente ocupados. En 1995 había 43 puestos disponibles. El Plan de Acción Prioritario Número 12 del VII Plan prevé 45 inspectores médicos; esto llevará los niveles de personal a los niveles previstos originalmente en 1947.
Al mismo tiempo que los funcionarios franceses reconocían la necesidad de establecer un departamento de inspección especializado responsable de la aplicación de las directivas legislativas y reglamentarias relativas a la higiene y la medicina en el trabajo, en otros países se llegaban a conclusiones idénticas. En respuesta a este creciente consenso, la OIT, en colaboración con la OMS, convocó un coloquio internacional sobre la inspección médica de los lugares de trabajo, en Ginebra en 1963. Entre los resultados destacados del coloquio estuvo la definición de las responsabilidades, deberes y conocimientos y los requisitos de formación de los inspectores médicos, y las técnicas y métodos de inspección médica.
Organización general
La oficina central del Departamento de Inspección Médica Laboral y del Trabajador es parte del Departamento de Relaciones Industriales y reporta directamente al Director Regional de Relaciones Industriales e Inspección Médica. El Director Regional, a su vez, forma parte del Consejo Regional de Trabajo y Empleo y reporta directamente al Director Regional de Trabajo y Empleo. El número de profesionales y trabajadores en Francia en 1995 era:
- 12.5 millones de trabajadores beneficiados con cobertura general
- 6,337 médicos, de los cuales 2,500 son de tiempo completo
- 4,000 enfermeras
- 1,500 departamentos médicos
- El 90% de los trabajadores son seguidos por los servicios médicos sectoriales.
El número de inspectores médicos en cada región depende del número de puestos de medicina ocupacional asalariados en esa región. En general, cada inspector médico regional debe ser responsable de aproximadamente 300,000 trabajadores. Sin embargo, esta regla general está sujeta a modificaciones en cualquier dirección, según el tamaño y la geografía de cada región.
Misión
Aunque muchas de sus cláusulas ya no son pertinentes o han caducado, es útil, sin embargo, revisar las responsabilidades de los inspectores médicos prescritas por el citado decreto de 16 de enero de 1947.
El médico a cargo del departamento es responsable, entre otras cosas, de la coordinación de todos los problemas médicos en los distintos departamentos del Ministerio de Trabajo y Seguridad Social. Sus funciones pueden ser prorrogadas por decreto.
El Inspector Médico de Lugares de Trabajo y Trabajadores:
- mantener, con los Comités Técnicos de las Cajas de Ahorro y Crédito de la Seguridad Social, contacto directo y permanente con el Departamento de Inspección de Trabajo, y velar por la aplicación de la legislación relativa a la higiene del trabajo y la protección de la salud de los trabajadores
- realizar, de forma permanente, actividades destinadas a proteger la salud de los trabajadores en el lugar de trabajo; estas actividades comprenderán, entre otras, la supervisión de los Servicios de Medicina del Trabajo establecidos en virtud de la ley de 11 de octubre de 1946
- supervisar, en estrecha colaboración con los departamentos psicotécnicos, los exámenes médicos destinados a determinar la aptitud para el trabajo de los trabajadores, y reclasificar y derivar a los trabajadores temporalmente incapacitados para el trabajo o con discapacidad física a centros de rehabilitación
- Supervisar, en colaboración con los Comités Técnicos de las Cajas de Crédito de la Seguridad Social, la elaboración, compilación y explotación de estadísticas sobre las características fisiopatológicas de la mano de obra.
El Inspector Médico de Trabajo comunicará a los Comités Técnicos de las Cajas de Crédito de la Seguridad Social la información que posea sobre el riesgo de enfermedades y accidentes de trabajo en las distintas empresas. La nota de 15 de septiembre de 1976 relativa a la organización de los Departamentos de Relaciones Laborales asigna al Departamento de Inspección Médica del Trabajo y de los Trabajadores las siguientes responsabilidades:
- la investigación de los aspectos técnicos de la medicina del trabajo, la patología, la fisiología del trabajo y la ergonomía
- la investigación de cuestiones relacionadas con la protección de la salud de los trabajadores y las condiciones de trabajo
- la investigación de los aspectos médicos del trabajo
- el seguimiento del progreso en medicina, fisiología y ergonomía
- la coordinación de la recopilación de información regional.
La gestión de los inspectores médicos implica:
- la coordinación de los inspectores médicos regionales
- la elaboración y aplicación de informes, estudios técnicos e investigaciones realizadas a nivel regional o transregional y, en última instancia, de grupos de trabajo especializados
- la organización de reuniones que brinden a los miembros del Departamento de Inspección Médica Laboral y del Lugar de Trabajo la oportunidad de comparar experiencias y definir enfoques coherentes para nuevos problemas
- la elaboración de procedimientos de contratación y formación de inspectores médicos de los lugares de trabajo y de los trabajadores
- la educación continua de todos los inspectores médicos regionales.
Además de estas actividades básicas, el Departamento de Inspección Médica del Lugar de Trabajo y de los Trabajadores también colabora con los departamentos de relaciones laborales y recursos humanos en todos los casos relacionados con aspectos médicos del trabajo (especialmente aquellos que involucran a trabajadores discapacitados, candidatos a educación continua y solicitantes de empleo) y es responsable para gestionar, coordinar, reclutar y capacitar a los inspectores médicos regionales y asegurar su educación técnica continua. Finalmente, la oficina central del Departamento también realiza actividades de consultoría y es el representante oficial del gobierno en asuntos relacionados con la medicina del trabajo.
Los Departamentos centrales o regionales de Inspección Médica del Trabajo y de los Trabajadores del Departamento de Trabajo pueden ser llamados a intervenir cuando otros departamentos gubernamentales sin sus propios servicios de inspección médica (en particular, el Departamento de Salud y Seguridad Social) se enfrentan a problemas relacionados con la prevención. o corrección de riesgos de salud ocupacional; estos departamentos del Departamento de Trabajo también pueden ayudar en el establecimiento de un departamento de prevención médica. Excepto en los casos en que la parte solicitante sea otro servicio gubernamental de inspección del trabajo, la función del Departamento suele limitarse a una función consultiva.
Del 7 al 10 de junio de 1994, casi 1,500 personas asistieron a la XIII Revistas nacionales de medicina del trabajo (el 23 Congreso Nacional de Medicina del Trabajo) organizado por la Société et l'Institut de médecine du travail et d'ergonomie de Franche-Comté (Sociedad e Instituto de Medicina del Trabajo y Ergonomía de Franche-Comté). Se discutieron los siguientes temas:
- neurotoxicidad de la exposición a disolventes de bajo nivel
- la salud y la precariedad de la salud y el trabajo
- estrés y tensión del trabajo contemporáneo: el papel del médico ocupacional.
El Departamento es el representante del gobierno en las agencias o instituciones medicosociales, científicas y profesionales en el campo de la medicina del trabajo. Estos incluyen el Conseil National de l'Ordre des Médecins (el Consejo Nacional de la Orden de Médicos), le Haut Comité d'Études et d'Information contre l'alcoolisme (la Alta Comisión para la Investigación e Información sobre Alcoholismo) y varias instituciones universitarias y científicas. Además, el Departamento central de Inspección Médica Laboral y del Lugar de Trabajo es llamado con frecuencia para presentar la posición del gobierno francés sobre cuestiones médicas a la Comunidad Económica Europea, la OMS y la OIT. Similares competencias tienen las Direcciones Territoriales, de acuerdo con la Circular DRT nº 18-79, de 6 de julio de 1979, sobre el papel de la cooperación entre los inspectores de trabajo y los médicos inspectores de los lugares de trabajo en la prevención de riesgos laborales. La circular identifica las actividades de orientación, información, supervisión, gestión e intervención que se realizarán, en su caso, en colaboración con las direcciones autonómicas, departamentales o locales de inspección del trabajo.
Aunque tanto los inspectores del lugar de trabajo como los inspectores médicos comparten objetivos comunes (la prevención de riesgos para la salud en el trabajo), sus intervenciones específicas pueden diferir, según la experiencia técnica requerida. Otras circunstancias pueden, en cambio, requerir su colaboración.
Propuesta de nueva circular
Una circular en preparación reitera y actualiza las cláusulas de la circular de 6 de julio de 1979. Cabe señalar que el 1 de enero de 1995, los Departamentos de Formación Ocupacional asumieron las responsabilidades de los Departamentos de Trabajo y Empleo autonómicos. Por lo tanto, debe revisarse la función, el papel y la misión de los inspectores médicos de los lugares de trabajo.
En resumen, podemos decir que hacia 1980, los departamentos de inspección médica habían recuperado, a todos los efectos, el papel y las funciones que originalmente se les había previsto en el período 1946-47. El próximo paso más probable en la inspección médica es aumentar el énfasis en la promoción, la gestión y la investigación en los lugares de trabajo. Esta evolución, cabe señalar, es paralela a la de la propia medicina del trabajo. Tras un largo período de desarrollo e implementación que ya puede considerarse prácticamente finalizado, la medicina del trabajo debe emprender ahora una nueva era de mejora cualitativa y avance científico.
Servicios de Salud Ocupacional en Pequeñas Empresas
La cobertura de los trabajadores en pequeñas empresas (SSE) es quizás el desafío más abrumador para los sistemas de prestación de servicios de salud ocupacional. En la mayoría de los países, las pequeñas y medianas empresas comprenden la gran mayoría de las empresas comerciales e industriales, alcanzando hasta el 90% en algunos de los países en desarrollo y recientemente industrializados, y se encuentran en todos los sectores de la economía. Emplean en promedio a casi el 40% de la fuerza laboral en los países industrializados pertenecientes a la Organización para la Cooperación y el Desarrollo Económicos y hasta el 60% de la fuerza laboral en los países en desarrollo y recientemente industrializados. Aunque sus trabajadores están expuestos a una gama de peligros tal vez aún mayor que sus contrapartes en las grandes empresas (Reverente 1992; Hasle et al. 1986), por lo general tienen poco o ningún acceso a los servicios modernos de salud y seguridad en el trabajo.
Definición de empresas de pequeña escala
Las empresas se clasifican como de pequeña escala sobre la base de características tales como el tamaño de su inversión de capital, el monto de sus ingresos anuales o el número de empleados. Dependiendo del contexto, el número de la última categoría ha oscilado entre uno y 500 empleados. En este artículo, el término SSE se aplicará a las empresas que tengan 50 empleados o menos, la definición más aceptada (OIT 1986).
Las pequeñas y medianas empresas están ganando importancia en las economías nacionales. Son intensivos en empleo, flexibles para adaptarse a situaciones de mercado que cambian rápidamente y brindan oportunidades de trabajo para muchos que de otro modo estarían desempleados. Sus requisitos de capital suelen ser bajos y pueden producir bienes y servicios cerca del consumidor o cliente.
También presentan desventajas. Su vida útil es a menudo breve, lo que dificulta el control de sus actividades y, con frecuencia, sus pequeños márgenes de beneficio se logran únicamente a expensas de sus trabajadores (que a menudo también son sus propietarios) en términos de horas e intensidad de las cargas de trabajo y exposición a riesgos laborales. riesgos de salud.
La fuerza laboral de las pequeñas y medianas empresas
La fuerza laboral de las pymes se caracteriza por su diversidad. En muchos casos, comprende tanto al gerente como a los miembros de su familia. Las pequeñas y medianas empresas brindan acceso al mundo laboral a los jóvenes y actividades significativas a los trabajadores mayores y despedidos que han sido separados de empresas más grandes. Como resultado, a menudo exponen a grupos vulnerables como niños, mujeres embarazadas y ancianos a riesgos de salud ocupacional. Además, dado que muchas SSE se llevan a cabo en el hogar o cerca de él, a menudo exponen a los miembros de la familia y vecinos a los peligros físicos y químicos de sus lugares de trabajo y presentan problemas de salud pública a través de la contaminación del aire o el agua o de los alimentos cultivados cerca de las instalaciones.
El nivel educativo y el estatus socioeconómico de los trabajadores de la ESS varían ampliamente, pero a menudo son más bajos que los promedios de toda la fuerza laboral. De particular relevancia es el hecho de que sus dueños/gerentes pueden haber tenido poca formación en operación y gestión y menos aún en el reconocimiento, prevención y control de riesgos de salud ocupacional. Incluso cuando se ponen a disposición los recursos educativos apropiados, a menudo carecen del tiempo, la energía y los recursos financieros para utilizarlos.
Riesgos Laborales en las Pymes y el Estado de Salud de sus Trabajadores
Como todos los demás aspectos de las pequeñas y medianas empresas, sus condiciones de trabajo varían mucho según la naturaleza general de la empresa, el tipo de producción, la propiedad y la ubicación. En general, los riesgos para la salud y la seguridad en el trabajo son muy parecidos a los que se encuentran en las empresas más grandes, pero, como se señaló anteriormente, la exposición a ellos suele ser considerablemente mayor que en las grandes empresas. Ocasionalmente, sin embargo, las condiciones de trabajo en las pequeñas y medianas empresas pueden ser mucho mejores que las de las empresas más grandes con un tipo de producción similar (Paoli 1992).
Aunque se han informado muy pocos estudios, no sorprende que las encuestas sobre la salud de los trabajadores de las pequeñas y medianas empresas en países industrializados como Finlandia (Huuskonen y Rantala 1985) y Alemania (Hauss 1992) hayan revelado una incidencia relativamente alta de problemas de salud, muchos de los cuales estaban asociados a una menor capacidad de trabajo y/o tenían un origen relacionado con el trabajo. En las pequeñas y medianas empresas de los países en desarrollo se ha informado de una prevalencia aún mayor de enfermedades profesionales y problemas de salud relacionados con el trabajo (Reverente 1992).
Obstáculos a los servicios de salud ocupacional para las pequeñas y medianas empresas
Existen formidables barreras estructurales, económicas y psicológicas para la provisión de servicios de salud ocupacional a las pequeñas y medianas empresas. Incluyen lo siguiente:
- Tradicionalmente, la legislación sobre seguridad y salud en el trabajo de la mayoría de los países ha eximido a las SSE y, por lo general, solo se aplica a las industrias manufactureras. El “sector informal” (esto incluiría, digamos, a los trabajadores por cuenta propia) y la agricultura no estaban cubiertos. Incluso donde la legislación tenía una cobertura más amplia, no era aplicable a las empresas con un número reducido de empleados: 500 empleados era el límite inferior habitual. Recientemente, algunos países (p. ej., Francia, Bélgica y los países nórdicos) han promulgado leyes que exigen la prestación de servicios de salud en el trabajo para todas las empresas, independientemente del tamaño o sector de la economía (Rantanen 1990).
- Los SSE, tal como se definen para este artículo, son demasiado pequeños para justificar un servicio de salud ocupacional en la planta. Su gran diversidad en cuanto al tipo de industria y métodos de producción, así como el estilo de organización y operación, junto con el hecho de que están distribuidos en amplias áreas geográficas, dificulta la organización de servicios de salud ocupacional que satisfagan todas sus necesidades.
- Las barreras económicas son sustanciales. Muchas pequeñas y medianas empresas están al borde de la supervivencia y simplemente no pueden permitirse ninguna adición a sus costos operativos a pesar de que pueden prometer ahorros significativos en el futuro. Además, es posible que no puedan pagar la educación y la capacitación en el reconocimiento, la prevención y el control de peligros para sus propietarios/gerentes, y mucho menos para sus empleados. Algunos países han abordado el problema económico brindando subsidios de agencias gubernamentales o instituciones de seguridad social (Rantanen 1994), o han incluido servicios de salud ocupacional en programas que promueven el desarrollo económico y social general de las pequeñas y medianas empresas (Kogi, Phoon y Thurman 1988).
- Incluso cuando las restricciones financieras no son inhibidoras, a menudo los propietarios/gerentes de las pequeñas empresas no están dispuestos a dedicar el tiempo y la energía necesarios para adquirir la comprensión básica necesaria de las relaciones entre el trabajo y la salud. Sin embargo, una vez adquiridas, las SSE pueden tener mucho éxito al aplicar la información y las habilidades en sus lugares de trabajo (Niemi y Notkola 1991; Niemi et al. 1991).
- Las empresas del sector informal y la pequeña agricultura rara vez se registran, y sus vínculos formales con los organismos oficiales pueden ser débiles o inexistentes. Las actividades realizadas como negocio pueden ser difíciles de distinguir de aquellas que involucran el hogar y la familia privados. Como resultado, puede haber preocupaciones sobre la privacidad y la resistencia a las intervenciones de “forasteros”. Las SSE a menudo se resisten a involucrarse en asociaciones comerciales y organizaciones comunitarias, y quizás en la mayoría de los casos sus empleados no son miembros de sindicatos. Para superar tales barreras, algunos países han utilizado organizaciones de extensión para la distribución de información, la creación de espacios especiales de capacitación para los SSE por parte de las agencias oficiales de seguridad y salud en el trabajo y la adopción del modelo de atención primaria para la prestación de servicios de salud en el trabajo ( Jeyaratnam 1992).
- Muchas SSE están ubicadas en comunidades que brindan fácil acceso a servicios de atención primaria y de emergencia. Sin embargo, la falta de conocimiento y experiencia de los médicos y enfermeras con respecto a los riesgos laborales y sus efectos a menudo resulta en la falta de reconocimiento de las enfermedades profesionales y, probablemente más importante, la pérdida de oportunidades para implementar las medidas necesarias de prevención y control.
Instrumentos internacionales que cubren los servicios de seguridad y salud en el trabajo
En algunos países, las actividades de seguridad y salud en el trabajo están bajo la jurisdicción de los ministerios de trabajo y están reguladas por una autoridad especial de seguridad y salud en el trabajo; en otros, esta responsabilidad es compartida por sus ministerios de trabajo, salud y/o asuntos sociales. En algunos países, como Italia, las normas que rigen los servicios de salud en el trabajo están incorporadas en la legislación sanitaria o, como en Finlandia, en una ley especial. En Estados Unidos e Inglaterra, la provisión de servicios de salud ocupacional es voluntaria, mientras que en Suecia, entre otros, alguna vez estuvo regulada por convenio colectivo.
El Convenio sobre seguridad y salud en el trabajo de la OIT (núm. 155) (OIT 1981a) requiere que los gobiernos organicen una política de seguridad y salud en el trabajo que sea aplicable a todas las empresas en todos los sectores de la economía y que debe ser implementada por una autoridad competente. Este Convenio estipula las responsabilidades de las autoridades, los empleadores y los trabajadores y, complementado por la Recomendación núm. 164 concomitante, define las actividades clave de seguridad y salud en el trabajo de todos los actores relevantes tanto a nivel nacional como local.
La OIT los complementó en 1985 con el Convenio internacional núm. 161 y la Recomendación núm. 171 sobre los servicios de salud en el trabajo. Estos contienen disposiciones sobre diseño de políticas, administración, inspección y colaboración de los servicios de salud ocupacional, actividades de los equipos de seguridad y salud ocupacional, condiciones de operación y responsabilidades de empleadores y trabajadores, y además ofrecen lineamientos para organizar los servicios de salud ocupacional a nivel de la empresa. Si bien no especifican las SSE, se desarrollaron teniendo esto en cuenta, ya que no se establecieron límites de tamaño para los servicios de salud ocupacional y se enfatizó la flexibilidad necesaria en su organización.
Desafortunadamente, la ratificación de estos instrumentos de la OIT ha sido limitada, particularmente en los países en desarrollo. Sobre la base de la experiencia de los países industrializados, es probable que sin acciones especiales y el apoyo de las autoridades gubernamentales, la implementación de los principios de la OIT no se lleve a cabo en las pequeñas y medianas empresas.
La OMS se ha mostrado activa en la promoción del desarrollo de los servicios de salud en el trabajo. El examen de los requisitos legales se llevó a cabo en una consulta en 1989 (OMS 1989a), y la sede de la OMS ha publicado una serie de unos 20 documentos técnicos sobre diversos aspectos de los servicios de salud en el trabajo. En 1985 y nuevamente en 1992, la Oficina Regional de la OMS en Europa realizó e informó encuestas sobre los servicios de salud ocupacional en Europa, mientras que la Organización Panamericana de la Salud designó 1992 como un año especial para la salud ocupacional al promover actividades de salud ocupacional en general y realizar un programa especial en Centro y Sudamérica.
La Unión Europea ha emitido 16 directivas en materia de seguridad y salud en el trabajo, la más importante de las cuales es la Directiva 391/1989, que se ha denominado “Directiva marco” (CEC 1989). Estos contienen disposiciones para medidas específicas, como exigir a los empleadores que organicen evaluaciones de riesgos para la salud de diferentes instalaciones técnicas o que proporcionen exámenes de salud a los trabajadores expuestos a riesgos especiales. También cubren la protección de los trabajadores contra riesgos físicos, químicos y biológicos, incluida la manipulación de cargas pesadas y el trabajo en unidades de visualización de video.
Si bien todos estos instrumentos y esfuerzos internacionales se desarrollaron pensando en las pequeñas y medianas empresas, el hecho es que la mayoría de sus disposiciones son prácticas solo para empresas más grandes. Quedan por desarrollar modelos efectivos para organizar un nivel similar de servicios de salud ocupacional para las pequeñas y medianas empresas.
Organización de los servicios de salud en el trabajo para las pequeñas y medianas empresas
Como se señaló anteriormente, su pequeño tamaño, dispersión geográfica y gran variación en los tipos y condiciones de trabajo, junto con grandes limitaciones en recursos económicos y humanos, dificultan la organización eficiente de los servicios de salud ocupacional para las pequeñas y medianas empresas. Solo algunos de los diversos modelos para la prestación de servicios de salud en el trabajo descritos en detalle en este capítulo son adaptables a las pequeñas y medianas empresas.
Quizás las únicas excepciones sean las SSE que son unidades operativas dispersas de grandes empresas. Estos generalmente se rigen por políticas establecidas para toda la organización, participan en actividades educativas y de capacitación a nivel de toda la empresa y tienen acceso a un equipo multidisciplinario de especialistas en salud ocupacional ubicado en un servicio central de salud ocupacional que generalmente tiene su sede en la sede de la empresa. empresa. Un factor importante en el éxito de este modelo es que todos los costos de las actividades de seguridad y salud en el trabajo estén cubiertos por la unidad central de salud en el trabajo o el presupuesto general de la empresa. Cuando, como es cada vez más común, los costos se asignan al presupuesto operativo de la SSE, puede resultar difícil obtener la plena cooperación de su gerente local, cuyo desempeño puede juzgarse sobre la base de la rentabilidad de esa empresa en particular.
Los servicios grupales organizados conjuntamente por varias pequeñas o medianas empresas se han implementado con éxito en varios países europeos: Finlandia, Suecia, Noruega, Dinamarca, los Países Bajos y Francia. En algunos otros países se han experimentado con la ayuda de subsidios gubernamentales o fundaciones privadas, pero no han sobrevivido después de la terminación de los subsidios.
Una modificación interesante del modelo de servicio grupal es el servicio orientado a sucursales, que brinda servicios a un gran número de empresas que operan todas en el mismo tipo de industria, como la construcción, la silvicultura, la agricultura, la industria alimentaria, etc. El modelo permite que las unidades de servicio se especialicen en los problemas propios del ramo y así acumular alta competencia en el sector que atienden. Un ejemplo famoso de este modelo es el sueco Bygghälsan, que proporciona servicios para las industrias de la construcción.
Una excepción notable es el arreglo organizado por un sindicato cuyos miembros están empleados en pequeñas empresas muy dispersas en una sola industria (por ejemplo, trabajadores de la salud, cortadores de carne, oficinistas y trabajadores de la confección). Normalmente organizados en virtud de un convenio colectivo, se financian con las contribuciones de los empleadores, pero normalmente están regidos por una junta compuesta por representantes tanto de los empleadores como de los trabajadores. Algunos operan centros de salud locales que brindan una amplia gama de servicios clínicos primarios y especializados no solo para los trabajadores sino también para las personas a su cargo.
En algunos casos, los servicios de salud en el trabajo están a cargo de consultorios ambulatorios de hospitales, centros de salud privados y centros comunitarios de atención primaria. Tienden a centrarse en el tratamiento de lesiones y enfermedades agudas relacionadas con el trabajo y, a excepción quizás de los exámenes médicos de rutina, brindan pocos servicios preventivos. Su personal a menudo tiene un bajo nivel de sofisticación en seguridad y salud en el trabajo, y el hecho de que generalmente se les paga sobre la base de una tarifa por servicio no proporciona un gran incentivo para su participación en la vigilancia, prevención y control de riesgos en el lugar de trabajo.
Una desventaja particular de estos arreglos de “servicios externos” es que el cliente o la relación de cliente con quienes los utilizan generalmente impide la participación y colaboración de empleadores y trabajadores en la planificación y seguimiento de estos servicios que están estipulados en los Convenios de la OIT y otras normas internacionales. instrumentos creados para orientar los servicios de seguridad y salud en el trabajo.
Otra variante es el “modelo de seguridad social”, en el que los servicios de salud en el trabajo son prestados por la misma organización que se hace cargo del costo de las indemnizaciones por enfermedades y lesiones profesionales. Esto facilita la disponibilidad de recursos para financiar los servicios en los que, si bien se destacan los servicios curativos y de rehabilitación, muchas veces se priorizan los servicios preventivos.
Un extenso estudio realizado en Finlandia (Kalimo et al. 1989), uno de los pocos intentos de evaluar los servicios de salud ocupacional, mostró que los centros de salud municipales y privados eran los principales proveedores de servicios de salud ocupacional para las pequeñas y medianas empresas, seguidos por los centros grupales o compartidos. Cuanto más pequeña era la empresa, más probable era que utilizara el centro de salud municipal; hasta el 70% de las Pymes de uno a cinco trabajadores fueron atendidas por los centros de salud municipales. Los hallazgos significativos del estudio incluyeron la verificación del valor de las visitas al lugar de trabajo por parte del personal de los centros que atienden a las SSE para obtener conocimiento (1) de las condiciones de trabajo y los problemas particulares de salud ocupacional de las empresas clientes, y (2) de la necesidad proporcionarles una formación especial en materia de seguridad y salud en el trabajo antes de emprender la prestación de los servicios.
Tipos de actividades de los servicios de salud en el trabajo para las pequeñas y medianas empresas
Los servicios de salud ocupacional diseñados para las pequeñas y medianas empresas varían ampliamente de acuerdo con las leyes y prácticas nacionales, los tipos de trabajo y entornos laborales involucrados, las características y el estado de salud de los trabajadores y la disponibilidad de recursos (tanto en términos de la capacidad de las pequeñas empresas para pagar los servicios de salud ocupacional y la disponibilidad de instalaciones y personal de salud en la localidad). Sobre la base de los instrumentos internacionales citados anteriormente y seminarios y consultas regionales, se ha desarrollado una lista de actividades para los servicios integrales de salud ocupacional (Rantanen 1989; OMS 1989a, 1989b). De esos informes se pueden extraer una serie de actividades clave que siempre deben encontrarse en un programa de servicios de salud ocupacional y que son relevantes para las pequeñas y medianas empresas. Incluyen por ejemplo:
Evaluación de las necesidades de salud ocupacional de la empresa
- análisis preliminar de las actividades de la empresa e identificación de los peligros para la salud y la seguridad comunes a dichos lugares de trabajo
- inspección y vigilancia del lugar de trabajo para identificar y cuantificar los peligros realmente presentes en la empresa en particular
- evaluación del alcance de los riesgos que presentan y clasificación de los mismos por orden de urgencia y prioridad
- repetir la evaluación de peligros cada vez que haya cambios en los métodos de producción, equipos y materiales.
Actividades de prevención y control en el lugar de trabajo
- comunicación de los resultados de la evaluación a los propietarios/gerentes y a los representantes de los trabajadores
- identificación de las medidas de prevención y control que se necesitan y están disponibles, asignándoles prioridad relativa en términos de urgencia y factibilidad
- supervisar su instalación e implementación
- monitorear su efectividad continua.
Actividades preventivas orientadas a los trabajadores
- evaluación y vigilancia del estado de salud de los trabajadores mediante exámenes previos a la colocación, selección y exámenes periódicos que pueden ser tanto generales como centrados en los efectos biológicos de peligros particulares a los que los trabajadores pueden haber estado expuestos
- adaptación del puesto de trabajo, del puesto de trabajo y del entorno laboral para promover la salud y la seguridad permanentes de los trabajadores, con especial atención a grupos tan vulnerables como los más jóvenes, los ancianos y las personas con enfermedades y discapacidades adquiridas
- Brindar a los trabajadores educación sanitaria y capacitación en prácticas laborales adecuadas.
- proporcionando educación y capacitación para propietarios/gerentes y supervisores que inculcarán la conciencia de las necesidades de salud de los trabajadores y la motivación para iniciar medidas de prevención y control apropiadas.
Actividades curativas
- proporcionar u organizar la prestación de los servicios de diagnóstico, terapéuticos y de rehabilitación apropiados para lesiones y enfermedades ocupacionales
- proporcionar o disponer una rehabilitación temprana para evitar una discapacidad evitable y alentar y supervisar los ajustes en el trabajo que permitirán el regreso temprano al trabajo
- brindar educación y capacitación (y capacitación periódica) en primeros auxilios y procedimientos de emergencia
- establecer procedimientos y realizar simulacros de capacitación para hacer frente a emergencias importantes, como derrames, incendios, explosiones, etc.
- proporcionar o disponer la participación de los trabajadores en programas que promuevan la salud y el bienestar general.
Mantenimiento de registros y evaluación
- elaborar y conservar registros apropiados sobre accidentes del trabajo, lesiones y enfermedades profesionales y, si es posible, sobre exposiciones; evaluar el estado general de salud y seguridad de la empresa sobre la base de dichos datos
- Supervisar la eficacia de las medidas de prevención y control de peligros.
Implícita en la lista anterior de actividades básicas está la disponibilidad adecuada de asesoramiento y consultas en especialidades de salud y seguridad ocupacional como higiene ocupacional, ergonomía, fisiología del trabajo, ingeniería de seguridad, psiquiatría y psicología ocupacional, etc. No es probable que dichos especialistas estén representados en el personal de las instalaciones que brindan servicios de salud ocupacional a las pequeñas y medianas empresas, pero, cuando se necesitan, generalmente pueden ser proporcionados por agencias gubernamentales, universidades y recursos privados de consultoría.
Debido a su falta de sofisticación y tiempo, los propietarios/gerentes de las SSE se ven obligados a confiar más en los proveedores de equipos de seguridad para la eficacia y confiabilidad de sus productos, y en los proveedores de productos químicos y otros materiales de producción para obtener información completa y clara. (por ejemplo, hojas de datos) sobre los peligros que pueden presentar y cómo se pueden prevenir o controlar. Por lo tanto, es importante que existan leyes y reglamentos nacionales que cubran el etiquetado adecuado, la calidad y confiabilidad del producto, y la provisión de información de fácil comprensión (en el idioma local) sobre el uso y mantenimiento del equipo, así como el uso y almacenamiento del producto. Como respaldo, las organizaciones comerciales y comunitarias de las que las SSE suelen ser miembros deben incluir información sobre la prevención y el control de exposiciones potencialmente peligrosas en sus boletines y otras comunicaciones.
Conclusiones
A pesar de su importancia para la economía nacional y su papel como empleador de la mayoría de la fuerza laboral del país, las pequeñas y medianas empresas, los trabajadores por cuenta propia y la agricultura son sectores que suelen estar desatendidos por los servicios de salud ocupacional. El Convenio No. 161 y la Recomendación No. 171 de la OIT brindan pautas relevantes para el desarrollo de dichos servicios para las pequeñas y medianas empresas y deben ser ratificados e implementados por todos los países. Los gobiernos nacionales deben desarrollar los mecanismos legales, administrativos y financieros necesarios para proporcionar a todos los lugares de trabajo servicios de seguridad y salud en el trabajo que identifiquen, prevengan y controlen de manera efectiva las exposiciones a peligros potenciales y promuevan la mejora y el mantenimiento de niveles óptimos de estado de salud y bienestar. y la capacidad productiva de todos los trabajadores. Debería alentarse la colaboración a nivel internacional, regional y subregional, como la proporcionada por la OIT y la OMS, para fomentar el intercambio de información y experiencia, el desarrollo de normas y directrices apropiadas y la realización de programas de formación e investigación pertinentes.
Las SSE pueden, en muchos casos, ser reacias a buscar activamente los servicios de las unidades de salud ocupacional, aunque puedan ser los mejores beneficiarios de dichos servicios. Teniendo esto en cuenta, algunos gobiernos e instituciones, particularmente en los países nórdicos, han adoptado una nueva estrategia iniciando intervenciones a gran escala para el establecimiento o desarrollo de servicios. Por ejemplo, el Instituto Finlandés de Salud Ocupacional implementa actualmente un Programa de Acción para 600 SSE que emplean a 16,000 XNUMX trabajadores, destinado al desarrollo de servicios de salud ocupacional, mantenimiento de la capacidad laboral, prevención de riesgos ambientales en el vecindario y mejora de la competencia de SSE en el trabajo. salud y seguridad.
Seguro de Accidentes y Servicios de Salud Ocupacional en Alemania
Todo empleador está obligado contractualmente a tomar precauciones para garantizar la seguridad de sus empleados. Las normas y reglamentos relacionados con el trabajo a los que se debe prestar atención son necesariamente tan variados como los peligros presentes en el lugar de trabajo. Por ello, la Ley de Seguridad en el Trabajo (ASiG) de la República Federal de Alemania incluye entre los deberes de los empleadores la obligación legal de consultar a profesionales especialistas en materia de seguridad en el trabajo. Esto significa que el empleador está obligado a nombrar no solo personal especializado (en particular para soluciones técnicas) sino también médicos de empresa para los aspectos médicos de la seguridad en el trabajo.
La Ley de Seguridad del Trabajo está en vigor desde diciembre de 1973. Había en la RFA en ese momento sólo unos 500 médicos formados en lo que se denominaba medicina del trabajo. El sistema de seguro obligatorio de accidentes ha jugado un papel decisivo en el desarrollo y construcción del sistema actual, mediante el cual la medicina del trabajo se ha implantado en las empresas en la persona de los médicos de empresa.
Sistema Dual de Seguridad y Salud en el Trabajo en la República Federal de Alemania
Como una de las cinco ramas del seguro social, el sistema de seguro obligatorio de accidentes da prioridad a la tarea de tomar todas las medidas apropiadas para asegurar la prevención de accidentes de trabajo y enfermedades profesionales a través de la detección y eliminación de riesgos para la salud relacionados con el trabajo. Para cumplir con este mandato legal, los legisladores han otorgado amplias facultades a un sistema autónomo de seguro de accidentes para promulgar sus propias normas y reglamentos que concretan y configuran las precauciones preventivas necesarias. Por esta razón, el sistema de seguro de accidentes obligatorio ha asumido, dentro de los límites del derecho público existente, el papel de determinar cuándo un empleador está obligado a contratar a un médico de empresa, qué calificaciones de expertos en medicina laboral puede exigir el empleador de la empresa médico y cuánto tiempo el empleador puede estimar que el médico tendrá que dedicar al cuidado de sus empleados.
El primer borrador de este reglamento de prevención de accidentes data de 1978. En ese momento, el número de médicos disponibles con experiencia en medicina laboral no parecía suficiente para brindar a todas las empresas la atención de los médicos de empresa. Por lo tanto, se tomó la decisión en un primer momento de establecer condiciones concretas para las empresas más grandes. En ese momento, sin duda, las empresas pertenecientes a la gran industria a menudo ya habían hecho sus propios arreglos para médicos de empresa, arreglos que ya cumplían o incluso excedían los requisitos establecidos en las normas de prevención de accidentes.
Empleo de un médico de empresa
Las horas asignadas en las empresas para el cuidado de los empleados -llamadas tiempos de asignación—son establecidos por el sistema de seguro de accidentes obligatorio. El conocimiento de que disponían las aseguradoras sobre los riesgos para la salud existentes en los distintos ramos sirvió de base para el cálculo de los tiempos de asignación. La clasificación de las empresas con respecto a las aseguradoras particulares y la evaluación de los posibles riesgos para la salud realizadas por ellas fueron, por lo tanto, la base para la asignación de un médico de empresa.
Dado que la atención que brindan los médicos de empresa es una medida de seguridad laboral, el empleador debe cubrir los costos de asignación de dichos médicos. El número de empleados dentro de cada una de las varias áreas de peligro multiplicado por el tiempo asignado para el cuidado determina la suma de los gastos financieros. El resultado es una gama de diferentes formas de atención, ya que se puede pagar, dependiendo del tamaño de la empresa, ya sea contratar a un médico o médicos a tiempo completo, es decir, como propios de la empresa, o a tiempo parcial, con servicios prestados. por horas. Esta variedad de requisitos ha dado lugar a una variedad de formas organizativas en las que se ofrecen los servicios de medicina del trabajo.
Los deberes de un médico de empresa
En principio, se debe hacer una distinción, por razones legales, entre las disposiciones que realizan las empresas para brindar atención a los empleados y la labor que realizan los médicos del sistema público de salud encargados de la atención médica general de la población.
Para diferenciar claramente de qué servicios de medicina del trabajo son responsables los empresarios, que se dan en la figura 1, la Ley de Seguridad en el Trabajo ya tiene anclado en la ley un catálogo de deberes de los médicos de empresa. El médico de empresa no está sujeto a las órdenes del patrón en el cumplimiento de estas tareas; aún así, los médicos de empresa han tenido que luchar contra la imagen de médico de oficio hasta el día de hoy.
Figura 1. Funciones de los médicos del trabajo empleados por empresas en Alemania
Una de las funciones esenciales del médico de empresa es el reconocimiento médico laboral de los trabajadores. Este examen puede ser necesario según las características específicas de una determinada empresa, si existen condiciones de trabajo particulares que llevan al médico de empresa a ofrecer, por su propia voluntad, un examen a los empleados involucrados. Sin embargo, no puede obligar a un empleado a dejarse examinar por él, sino que debe convencerlo a través de la confianza.
Chequeos Especiales Preventivos en Medicina del Trabajo
Existe, además de este tipo de examen, el chequeo preventivo especial, en el que el empleador espera legalmente la participación del trabajador. Estos controles preventivos especiales culminan con la emisión de un certificado médico, en el que el médico examinador certifica que, con base en el examen realizado, no tiene objeción para que el trabajador se desempeñe en el lugar de trabajo de que se trate. El empleador podrá asignar al trabajador una sola vez por cada certificado que expida.
Los chequeos preventivos especiales en medicina ocupacional están legalmente prescritos si la exposición a materiales peligrosos particulares ocurre en el lugar de trabajo o si actividades peligrosas particulares pertenecen a la práctica laboral y dichos riesgos para la salud no pueden excluirse mediante las precauciones de seguridad ocupacional apropiadas. Solo en circunstancias excepcionales, como es el caso, por ejemplo, de los controles de protección radiológica, el requisito legal de que se realice un examen se complementa con normas legales sobre a qué debe prestar atención el médico que realiza el examen, qué métodos debe aplicar, qué criterios debe usar para interpretar el resultado del examen y qué criterios debe aplicar para juzgar el estado de salud con respecto a las asignaciones de trabajo.
Es por eso que en 1972 el asociaciones comerciales, integrada por asociaciones gremiales comerciales que brindan el seguro de accidentes para el comercio y la industria, autorizó a un comité de expertos a elaborar recomendaciones acordes a los médicos que trabajan en medicina del trabajo. Estas recomendaciones existen desde hace más de 20 años. Él asociaciones comerciales Las Directrices para Chequeos Preventivos Especiales, enumeradas en la figura 2, ahora muestran un total de 43 procedimientos de examen para los diversos peligros para la salud que pueden contrarrestarse, sobre la base de los conocimientos actuales, con medidas médicas de precaución apropiadas para prevenir el desarrollo de enfermedades.
Figura 2. Información resumida sobre los servicios externos de Berufgenossenschaften en la industria de la construcción alemana
El asociaciones comerciales deducir el mandato de poner a disposición tales recomendaciones de su deber de tomar todas las medidas apropiadas para prevenir la aparición de enfermedades profesionales. La presente Guía de Controles Especiales Preventivos es un trabajo de referencia en el campo de la medicina del trabajo. Encuentran aplicación en todas las esferas de actividad, no solo en empresas en la esfera del comercio y la industria.
En relación con la provisión de tales recomendaciones médicas ocupacionales, el asociaciones comerciales también tomó medidas desde el principio para garantizar que, en las empresas que carecían de su propio médico de empresa, el empleador estaría obligado a organizar estos chequeos preventivos. Sujeto a ciertos requisitos básicos que tienen que ver principalmente con el conocimiento especializado del médico, pero también con las instalaciones disponibles en su práctica, incluso los médicos sin experiencia en medicina laboral pueden adquirir la autoridad para ofrecer a las empresas sus servicios en la realización de chequeos preventivos. supeditado a una política administrada por el asociaciones comerciales. Esta fue la condición previa para la disponibilidad actual del total de 13,000 médicos autorizados en Alemania que realizan los 3.8 millones de chequeos preventivos que se realizan anualmente.
Fue la provisión de un número suficiente de médicos lo que también permitió legalmente exigir que los empleadores iniciaran estos controles preventivos especiales con total independencia de si la empresa emplea o no un médico preparado para realizar tales controles. De esta manera, se hizo posible utilizar el sistema de seguro de accidentes obligatorio para garantizar la aplicación de ciertas medidas de protección de la salud en el trabajo, incluso a nivel de pequeñas empresas. Las normas legales pertinentes se encuentran en la Ordenanza sobre Sustancias Peligrosas y, de manera integral, en el reglamento de prevención de accidentes, que regula los derechos y deberes del empleador y del empleado examinado y la función del médico colegiado.
Atención brindada por médicos de la compañía
Las estadísticas publicadas anualmente por la Junta Federal de Médicos (Asociación Médica Federal) muestran que para el año 1994 más de 11,500 médicos cumplen los requisitos, en forma de conocimientos especializados en medicina industrial, para ser médicos de empresa (ver cuadro 1). En la República Federal de Alemania, la organización Standesvertretung en representación de la profesión médica regula de forma autónoma qué requisitos deben reunir los médicos en materia de estudios y posterior desarrollo profesional antes de poder ejercer su profesión en un determinado campo de la medicina.
Tabla 1. Médicos con conocimientos especializados en medicina del trabajo
|
Número* |
Porcentaje* |
|
|
Designación de campo "medicina del trabajo" |
3,776 |
31.4 |
|
Designación adicional "medicina corporativa" |
5,732 |
47.6 |
|
Conocimientos de especialista en medicina del trabajo. |
2,526 |
21.0 |
|
Total |
12,034 |
100 |
* Al 31 de diciembre de 1995.
El cumplimiento de estos requisitos previos para la actividad de un médico de empresa representa el logro de la designación de campo "medicina del trabajo" o de la designación adicional "medicina corporativa", es decir, cuatro años de estudios adicionales después de la licencia para ejercer con el fin de ejercer exclusivamente como médico de trabajo, o tres años de estudios complementarios, después de los cuales sólo se permite la actividad como médico de empresa en la medida en que esté relacionada con la actividad médica en otro campo (por ejemplo, como internista). Los médicos tienden a preferir la segunda variante. Esto significa, sin embargo, que ellos mismos ven el énfasis principal de su trabajo profesional como médicos en un campo clásico de actividad médica, no en la práctica médica ocupacional.
Para estos médicos, la medicina del trabajo tiene el significado de una fuente auxiliar de ingresos. Esto explica, al mismo tiempo, que el elemento médico del reconocimiento médico siga dominando el ejercicio práctico de la profesión de médico de empresa, aunque el propio legislador y el propio régimen obligatorio de seguros de accidentes insistan en la inspección de empresas y el asesoramiento médico a empresarios y trabajadores. .
Además, todavía existe un grupo de médicos que, habiendo adquirido conocimientos especializados en medicina del trabajo en años anteriores, cumplían diferentes requisitos en ese momento. De especial importancia a este respecto son las normas que los médicos de la antigua República Democrática Alemana debían cumplir para poder ejercer como médicos de empresa.
Organización de la atención brindada por los médicos de la empresa
En principio, corresponde al empleador elegir libremente un médico de empresa para la empresa entre los que ofrecen servicios de medicina del trabajo. Dado que esta oferta aún no estaba disponible tras el establecimiento, a principios de la década de 1970, de las condiciones previas legales pertinentes, el sistema de seguro de accidentes obligatorio tomó la iniciativa en la regulación de la economía de mercado de la oferta y la demanda.
El asociaciones comerciales de la industria de la construcción instituyeron sus propios servicios de medicina del trabajo mediante la contratación de médicos con conocimientos especializados en medicina del trabajo para que atendieran, como médicos de empresa, a las empresas afiliadas a ellos. A través de sus estatutos, el asociaciones comerciales dispusieron que cada una de sus empresas fuera atendida por su propio servicio de medicina del trabajo. Los costos incurridos se distribuyeron entre todas las empresas a través de formas apropiadas de financiamiento. Un resumen de la información relativa a los servicios médicos del trabajo externos de la asociaciones comerciales de la industria de la construcción se da en la tabla 2.
Cuadro 2. Atención médica empresarial prestada por servicios médicos del trabajo externos, 1994
|
Médicos que brindan atención como ocupación principal |
Médicos que brindan atención como ocupación secundaria |
Centros |
Empleados atendidos |
|
|
ARGE Bau1 |
221 |
83 móvil: 46 |
||
|
BAD2 |
485 |
72 |
175 móvil: 7 |
1.64 millones de |
|
NIC3 |
183 |
58 |
500,000 |
|
|
TÜV4 |
72 |
|||
|
AMD Wurzburgo5 |
60-70 |
30-35 |
1 ARGE Bau = Comunidad de Trabajadores de la Berufgenossenschaften de Asociaciones Comerciales de la Industria de la Construcción.
2 BAD = Servicio Médico del Trabajo de la Berufgenossenschaften.
3 IAS = Instituto de Medicina Social y del Trabajo.
4 TÜV = Asociación de Control Técnico.
5 AMD Würzburg = Servicio Médico Ocupacional de la Berufgenossenschaften.
El asociaciones comerciales para la industria marítima y que para el envío nacional también fundaron sus propios servicios de medicina ocupacional para sus negocios. Es característico de todos ellos que la idiosincrasia de las empresas de su ramo -empresas no estacionarias con especiales requisitos vocacionales- fue un factor decisivo para que tomaran la iniciativa de aclarar a sus empresas la necesidad de médicos de empresa.
Consideraciones similares ocasionaron el resto asociaciones comerciales unirse en una confederación para fundar el Servicio Médico del Trabajo de la asociaciones comerciales (MALO). Esta organización de servicios, que ofrece sus servicios a todas las empresas del mercado, fue posible en una etapa temprana gracias a la garantía financiera proporcionada por la asociaciones comerciales estar presente en toda la zona de la República Federal de Alemania. Su amplia cobertura, en lo que respecta a la representación, estaba destinada a garantizar que incluso aquellas empresas ubicadas en los estados federales, o estados de actividad económica relativamente baja, de la República Federal tuvieran acceso a un médico de empresa en su área. Este principio se ha mantenido hasta la actualidad. El BAD es considerado, en tanto, el mayor proveedor de servicios de medicina del trabajo. Sin embargo, se ve obligado por la economía de mercado a afirmarse frente a la competencia de otros proveedores, particularmente dentro de las aglomeraciones urbanas, manteniendo un alto nivel de calidad en lo que ofrece.
Los servicios de medicina laboral de la Asociación de Control Técnico (TÜV) y del Instituto de Medicina Social y del Trabajo (IAS) son el segundo y tercer proveedor transregional más grande. Además, existen numerosas empresas más pequeñas, regionalmente activas, en todos los Estados Federados de Alemania.
Cooperación con Otros Proveedores de Servicios en Salud y Seguridad Ocupacional
La Ley de Seguridad en el Trabajo, como fundamento jurídico de la atención a las empresas por parte de los médicos de empresa, prevé también la supervisión profesional de la seguridad en el trabajo, en particular para garantizar que los aspectos de seguridad en el trabajo sean manejados por personal instruido en precauciones técnicas. Mientras tanto, los requisitos de la práctica industrial han cambiado hasta tal punto que el conocimiento técnico sobre cuestiones de seguridad laboral ahora debe complementarse cada vez más con la familiaridad con las cuestiones de toxicología de los materiales utilizados. Además, las cuestiones de la organización ergonómica de las condiciones de trabajo y de los efectos fisiológicos de los agentes biológicos juegan un papel cada vez mayor en las evaluaciones de las tensiones en un lugar de trabajo.
Los conocimientos necesarios sólo pueden adquirirse mediante la cooperación interdisciplinar de expertos en el ámbito de la salud y la seguridad en el trabajo. Por lo tanto, el sistema de seguro de accidentes obligatorio apoya particularmente el desarrollo de formas de organización que tengan en cuenta tal cooperación interdisciplinaria en la etapa organizativa, y crea dentro de su propia estructura las condiciones previas para esta cooperación mediante el rediseño de sus departamentos administrativos de manera adecuada. Lo que antes se denominaba Servicio de Inspección Técnica del seguro de accidentes obligatorio se convierte en un campo de la prevención, en el que no sólo ingenieros técnicos, sino también químicos, biólogos y, cada vez más, médicos colaboran en el diseño de soluciones a problemas de seguridad laboral.
Este es uno de los requisitos previos indispensables para crear una base para el tipo de organización de la cooperación interdisciplinaria, dentro de las empresas y entre las organizaciones de servicios de tecnología de seguridad y los médicos de empresa, requerida para la solución eficiente de los problemas inmediatos de salud y seguridad en el trabajo.
Además, se debe avanzar en la supervisión en materia de tecnología de seguridad, en todas las empresas, tanto como la supervisión por médicos de empresa. Los especialistas en seguridad deben ser empleados por las empresas sobre la misma base legal, la Ley de Seguridad Ocupacional, o el personal debidamente capacitado afiliado a la industria debe ser proporcionado por las propias empresas. Al igual que en el caso de la supervisión de los médicos de empresa, la normativa de prevención de accidentes, Especialistas en Seguridad Laboral (VBG 122), ha formulado los requisitos según los cuales las empresas deben emplear especialistas en seguridad. También en el caso de la supervisión técnica de seguridad de las empresas, estos requisitos toman todas las precauciones necesarias para incorporar a cada una de las 2.6 millones de empresas que actualmente componen la economía comercial, así como a las del sector público.
Alrededor de dos millones de estas empresas tienen menos de 20 empleados y están clasificadas como pequeñas industrias. Con la supervisión total de todas las empresas, es decir, incluidas las empresas cada vez más pequeñas, el sistema de seguro obligatorio de accidentes crea por sí mismo una plataforma para el establecimiento de la salud y la seguridad en el trabajo en todas las áreas.
Servicios de Salud Ocupacional en los Estados Unidos: Introducción
Historia
Los servicios de salud ocupacional en los Estados Unidos siempre han estado divididos en función y control. La medida en que el gobierno en cualquier nivel debe establecer reglas que afecten las condiciones de trabajo ha sido un tema de controversia constante. Además, ha habido una tensión incómoda entre los gobiernos estatal y federal acerca de quién debería asumir la responsabilidad principal de los servicios preventivos basándose principalmente en las leyes que rigen la seguridad y la salud en el lugar de trabajo. La compensación monetaria por lesiones y enfermedades en el lugar de trabajo ha sido principalmente responsabilidad de las compañías de seguros privadas, y la educación sobre seguridad y salud, con cambios recientes, se ha dejado en gran medida a los sindicatos y corporaciones.
Fue a nivel estatal donde tuvo lugar el primer esfuerzo gubernamental para regular las condiciones de trabajo. Las leyes de salud y seguridad ocupacional comenzaron a ser promulgadas por los estados en el siglo XIX cuando los niveles crecientes de producción industrial comenzaron a ir acompañados de altas tasas de accidentes. Pensilvania promulgó la primera ley de inspección de minas de carbón en 1800 y Massachusetts fue el primer estado en aprobar una ley de inspección de fábricas en 1869.
Para 1900, los estados más industrializados tenían algunas leyes que regulaban algunos riesgos en el lugar de trabajo. A principios del siglo XX, Nueva York y Wisconsin lideraron la nación en el desarrollo de programas de seguridad y salud en el trabajo más completos.
La mayoría de los estados adoptaron leyes de compensación para trabajadores que exigen un seguro privado sin culpa entre 1910 y 1920. Algunos estados, como Washington, brindan un sistema administrado por el estado que permite la recopilación de datos y la orientación de los objetivos de investigación. Las leyes de compensación variaban mucho de un estado a otro, por lo general no se aplicaban bien y excluían a muchos trabajadores, como los trabajadores agrícolas, de la cobertura. Solo los trabajadores ferroviarios, portuarios y portuarios, y los empleados federales tienen sistemas nacionales de compensación para trabajadores.
En las primeras décadas del siglo XX, el papel federal en materia de seguridad y salud en el trabajo se limitaba en gran medida a la investigación y la consulta. En 1910 se estableció la Oficina Federal de Minas en el Departamento del Interior para investigar accidentes; consultar con la industria; realizar investigaciones sobre seguridad y producción; y brindar capacitación en prevención de accidentes, primeros auxilios y rescate en minas. La Oficina de Higiene y Saneamiento Industrial se creó en el Servicio de Salud Pública en 1914 para realizar investigaciones y ayudar a los estados a resolver problemas de seguridad y salud en el trabajo. Estaba ubicado en Pittsburgh debido a su estrecha asociación con la Oficina de Minas y su enfoque en lesiones y enfermedades en las industrias minera y siderúrgica.
En 1913 se estableció un Departamento de Trabajo separado; la Oficina de Normas Laborales y el Consejo de Seguridad Interdepartamental se organizaron en 1934. En 1936, el Departamento de Trabajo comenzó a asumir un papel regulador bajo la Ley de Contratos Públicos de Walsh-Healey, que requería que ciertos contratistas federales cumplieran con los estándares mínimos de seguridad y salud. La aplicación de estas normas a menudo la realizaban los estados con diversos grados de eficacia, en virtud de acuerdos de cooperación con el Departamento de Trabajo. Hubo muchos que sintieron que este mosaico de leyes estatales y federales no era efectivo para prevenir lesiones y enfermedades en el lugar de trabajo.
la era moderna
Las primeras leyes federales integrales de seguridad y salud en el trabajo se aprobaron en 1969 y 1970. En noviembre de 1968, una explosión en Farmington, West Virginia, mató a 78 mineros del carbón, lo que impulsó las demandas de los mineros de una legislación federal más estricta. En 1969, se aprobó la Ley Federal de Salud y Seguridad de las Minas de Carbón, que establece normas obligatorias de salud y seguridad para las minas subterráneas de carbón. La Ley Federal de Seguridad y Salud en las Minas de 1977 combinó y amplió la Ley de Minas de Carbón de 1969 con otras leyes mineras anteriores y creó la Administración de Seguridad y Salud en las Minas (MSHA) para establecer y hacer cumplir los estándares de seguridad y salud para todas las minas en los Estados Unidos.
No fue un solo desastre, sino un aumento constante en las tasas de lesiones durante la década de 1960 lo que ayudó a impulsar la aprobación de la Ley de Salud y Seguridad Ocupacional de 1970. Una conciencia ambiental emergente y una década de legislación progresista aseguraron la nueva ley general. La ley cubre la mayoría de los lugares de trabajo en los Estados Unidos. Estableció la Administración de Seguridad y Salud Ocupacional (OSHA) en el Departamento de Trabajo para establecer y hacer cumplir las normas federales de seguridad y salud en el lugar de trabajo. La ley no era una ruptura total con el pasado, ya que contenía un mecanismo mediante el cual los estados podían administrar sus propios programas de OSHA. La Ley también estableció el Instituto Nacional para la Seguridad y Salud Ocupacional (NIOSH), en lo que ahora es el Departamento de Salud y Servicios Humanos, para realizar investigaciones, capacitar a profesionales de seguridad y salud y desarrollar normas recomendadas de seguridad y salud.
Actualmente, en los Estados Unidos, los servicios de seguridad y salud en el trabajo son responsabilidad dividida de varios sectores diferentes. En las grandes empresas, los servicios de tratamiento, prevención y educación son prestados principalmente por los departamentos médicos corporativos. En las empresas más pequeñas, estos servicios suelen ser proporcionados por hospitales, clínicas o consultorios médicos.
Las evaluaciones toxicológicas y médicas independientes son proporcionadas por médicos individuales, así como por clínicas académicas y del sector público. Por último, las entidades gubernamentales se encargan de la aplicación, la financiación de la investigación, la educación y el establecimiento de normas exigidas por las leyes de seguridad y salud en el trabajo.
Este complejo sistema se describe en los siguientes artículos. Dres. Bunn y McCunney de Mobil Oil Corporation y el Instituto de Tecnología de Massachusetts, respectivamente, informan sobre servicios corporativos. Penny Higgins, RN, BS, de Northwest Community Healthcare en Arlington Heights, Illinois, describe los programas basados en hospitales. Las actividades clínicas académicas son revisadas por Dean Baker, MD, MPH, Director del Centro de Salud Ambiental y Ocupacional de la Universidad de California en Irvine. La Dra. Linda Rosenstock, Directora del Instituto Nacional de Seguridad y Salud Ocupacional, y Sharon L. Morris, Presidenta Asistente de Alcance Comunitario del Departamento de Salud Ambiental de la Universidad de Washington, resumen las actividades gubernamentales a nivel federal, estatal y local. LaMont Byrd, Director de Salud y Seguridad de la International Brotherhood of Teamsters, AFL-CIO, describe las diversas actividades que su oficina ofrece a los miembros de este sindicato internacional.
Esta división de responsabilidades en salud ocupacional a menudo conduce a la superposición y, en el caso de la compensación de los trabajadores, a requisitos y servicios inconsistentes. Este enfoque pluralista es tanto la fortaleza como la debilidad del sistema en los Estados Unidos. Promueve múltiples enfoques a los problemas, pero puede confundir a todos menos al usuario más sofisticado. Es un sistema que a menudo está en constante cambio, con el equilibrio de poder moviéndose de un lado a otro entre los actores clave: la industria privada, los sindicatos y los gobiernos estatales o federales.
Agencias gubernamentales de salud ocupacional en los Estados Unidos
La Administración de Seguridad y Salud Ocupacional (OSHA)
Propósito y organización
OSHA se creó para alentar a los empleadores y trabajadores a reducir los riesgos en el lugar de trabajo e implementar programas efectivos de seguridad y salud. Esto se logra estableciendo y haciendo cumplir normas, monitoreando el desempeño de los programas estatales de OSHA, requiriendo que los empleadores mantengan registros de lesiones y enfermedades relacionadas con el trabajo, brindando capacitación en seguridad y salud para empleadores y empleados e investigando las quejas de los trabajadores que afirman haber sido discriminados. en contra por reportar peligros para la seguridad o la salud.
OSHA está dirigida por un Subsecretario de Trabajo para la Seguridad y Salud Ocupacional, quien reporta al Secretario de Trabajo. La sede de OSHA está en Washington, DC, con diez oficinas regionales y alrededor de 85 oficinas de área. Aproximadamente la mitad de los estados administran sus propios programas estatales de seguridad y salud, y la OSHA federal es responsable de la aplicación en los estados sin programas estatales aprobados. La Ley de Seguridad y Salud Ocupacional también requiere que cada agencia del gobierno federal mantenga un programa de seguridad y salud consistente con los estándares de OSHA.
programa y servicios
Las normas forman la base del programa de cumplimiento de OSHA, y establecen los requisitos que los empleadores deben cumplir para cumplir. Los estándares propuestos se publican en el Registro Federal con oportunidades para comentarios públicos y audiencias. Los estándares finales también se publican en el Registro Federal y pueden ser impugnados en un Tribunal de Apelaciones de EE. UU.
En las áreas donde OSHA no ha establecido un estándar, los empleadores deben cumplir con la cláusula de deber general de la Ley de Salud y Seguridad Ocupacional, que establece que cada empleador debe proporcionar “un lugar de trabajo que esté libre de peligros reconocidos que estén causando o puedan causar causar la muerte o daño físico grave a sus empleados”.
OSHA tiene derecho a ingresar al lugar de trabajo para determinar si un empleador cumple con los requisitos de la Ley. OSHA otorga máxima prioridad a la investigación de situaciones de peligro inminente, catástrofes y accidentes fatales, quejas de empleados e inspecciones programadas en industrias altamente peligrosas.
Si el empleador se niega a ingresar, se le puede solicitar al inspector que obtenga una orden de registro de un juez de distrito o un magistrado de los EE. UU. Tanto los representantes de los trabajadores como los de los empleadores tienen derecho a acompañar a los inspectores de OSHA en sus visitas a la planta. El inspector emite citaciones y propone sanciones por cualquier infracción encontrada durante la inspección y establece un plazo para corregirlas.
El empleador puede impugnar la citación ante la Comisión de Revisión de Salud y Seguridad Ocupacional, un organismo independiente establecido para escuchar las objeciones a las citaciones de OSHA y las multas propuestas. El empleador también puede apelar una decisión desfavorable de la Comisión de Revisión ante un tribunal federal.
La asistencia de consulta está disponible sin costo para los empleadores que estén de acuerdo en corregir cualquier peligro grave identificado por el consultor. Se puede brindar asistencia para desarrollar programas de seguridad y salud y capacitar a los trabajadores. Este servicio, que está dirigido a los empleadores más pequeños, está financiado en gran parte por OSHA y es proporcionado por agencias gubernamentales estatales o universidades.
OSHA tiene un programa de protección voluntaria (VPP), que exime a los lugares de trabajo de las inspecciones programadas si cumplen con ciertos criterios y aceptan desarrollar sus propios programas integrales de seguridad y salud. Dichos lugares de trabajo deben tener índices de accidentes más bajos que el promedio y programas de seguridad escritos, poner a disposición de OSHA registros de lesiones y exposición y notificar a los trabajadores sobre sus derechos.
Recursos
En 1995, el presupuesto de OSHA era de $312 millones, con unos 2,300 empleados. Estos recursos están destinados a brindar cobertura a más de 90 millones de trabajadores en todo Estados Unidos.
Programas estatales de OSHA
Propósito y organización
La Ley de Salud y Seguridad Ocupacional de 1970 otorgó a los gobiernos estatales la opción de regular la seguridad y salud en el trabajo.
Los estados llevan a cabo sus propios programas para establecer y hacer cumplir las normas de seguridad y salud mediante la presentación de un plan estatal a OSHA para su aprobación. El plan estatal detalla cómo el estado propone establecer y hacer cumplir estándares que sean "al menos tan efectivos" como los de OSHA y asumir jurisdicción sobre los empleados públicos estatales, municipales y otros (no federales) a quienes la propia OSHA no cubre. En estos estados, el gobierno federal renuncia a las responsabilidades normativas directas y, en cambio, proporciona financiación parcial a los programas estatales y supervisa las actividades estatales para que se ajusten a las normas nacionales.
programa y servicios
Aproximadamente la mitad de los estados han optado por administrar sus propios programas. Otros dos estados, Nueva York y Connecticut, han optado por mantener la jurisdicción federal en sus estados, pero agregar un sistema estatal de seguridad y salud en el lugar de trabajo que brinde protección a los empleados públicos.
Los programas estatales de OSHA permiten que los estados adapten los recursos y enfoquen los esfuerzos regulatorios para satisfacer las necesidades especiales de sus estados. Por ejemplo, la tala se realiza de manera diferente en el este y el oeste de los Estados Unidos. Carolina del Norte, que ejecuta su propio programa OSHA, pudo orientar sus programas de regulaciones, divulgación, capacitación y aplicación de la tala para abordar las necesidades de seguridad y salud de los madereros en ese estado.
El estado de Washington, que tiene una gran base económica agrícola, desarrolló requisitos de seguridad agrícola que superan los mínimos nacionales obligatorios y tradujo la información de seguridad al español para satisfacer las necesidades de los trabajadores agrícolas de habla hispana.
Además de desarrollar programas que satisfagan sus necesidades especiales, los estados pueden desarrollar programas y promulgar reglamentos para los cuales quizás no haya suficiente apoyo a nivel federal. California, Utah, Vermont y Washington tienen restricciones sobre la exposición al humo de tabaco ambiental en el lugar de trabajo; El estado de Washington y Oregón requieren que cada empleador desarrolle planes de prevención de lesiones y enfermedades específicos para el lugar de trabajo; El estándar de Utah para la perforación de petróleo y gas y la fabricación de explosivos excede los estándares federales de OSHA.
Se permite que los programas estatales lleven a cabo programas de consulta que brinden asistencia gratuita a los empleadores para identificar y corregir los peligros en el lugar de trabajo. Estas consultas, que se realizan únicamente a pedido del empleador, se mantienen separadas de los programas de cumplimiento.
Recursos
En 1993, los programas administrados por el estado tenían un total de alrededor de 1,170 funcionarios encargados de hacer cumplir la ley, según la Asociación del Plan Estatal de Salud y Seguridad Ocupacional. Además, tenían alrededor de 300 consultores de seguridad y salud y cerca de 60 coordinadores de capacitación y educación. La mayoría de estos programas se encuentran en los departamentos de trabajo estatales.
Administración de Seguridad y Salud en Minas (MSHA)
Propósito y organización
La Administración de Salud y Seguridad Minera (MSHA) establece y hace cumplir estándares para reducir lesiones, enfermedades y muertes en minas y operaciones de procesamiento de minerales, independientemente del tamaño, la cantidad de empleados o el método de extracción. MSHA debe inspeccionar cada mina subterránea al menos cuatro veces al año y cada mina de superficie al menos dos veces al año.
Además de los programas de cumplimiento, la Ley de Seguridad y Salud en las Minas requiere que la agencia establezca normas sobre capacitación en seguridad y salud para los mineros, actualice y fortalezca las leyes de seguridad y salud en las minas y fomente la participación de los mineros y sus representantes en actividades de seguridad. MSHA también trabaja con los operadores de la mina para resolver problemas de seguridad y salud a través de programas de educación y capacitación y el desarrollo de controles de ingeniería para reducir las lesiones.
Al igual que OSHA, MSHA está dirigida por un Subsecretario de Trabajo. Las actividades de seguridad y salud en las minas de carbón se administran a través de diez oficinas de distrito en las regiones mineras del carbón. Las actividades de seguridad y salud en las minas metálicas y no metálicas se administran a través de seis oficinas distritales en las zonas mineras del país.
Varias oficinas de personal que asisten en la administración de las responsabilidades de la agencia están ubicadas en la sede en Arlington, Virginia. Estos incluyen la Oficina de Normas, Regulaciones y Variaciones; la Oficina de Tasaciones; la dirección de Soporte Técnico; y la Oficina de Políticas del Programa. Además, la Oficina de Política y Desarrollo Educativo supervisa el programa de capacitación de la agencia en la Academia Nacional de Salud y Seguridad Minera en Beckley, West Virginia, que es la institución más grande del mundo dedicada por completo a la capacitación en seguridad y salud minera.
programa y servicios
Las muertes y lesiones en la minería han disminuido significativamente durante los últimos cien años. De 1880 a 1910, miles de mineros del carbón fueron asesinados, y 3,242 murieron solo en 1907. Un gran número de mineros también fueron asesinados en otros tipos de minas. El número promedio de muertes en la minería ha disminuido a lo largo de los años a menos de 100 por año en la actualidad.
MSHA hace cumplir las disposiciones de la ley de minas que requieren que los operadores de minas tengan un plan de capacitación de seguridad y salud aprobado que proporciona 40 horas de capacitación básica para los nuevos mineros subterráneos, 24 horas de capacitación para los nuevos mineros de superficie, 8 horas de capacitación anual de actualización para todos los mineros y Capacitación en tareas relacionadas con la seguridad para mineros asignados a nuevos trabajos. La Academia Nacional de Salud y Seguridad Minera ofrece una amplia variedad de cursos de seguridad y salud. MSHA ofrece programas especiales de capacitación para gerentes y trabajadores en operaciones mineras pequeñas. Los materiales de capacitación de MSHA, que incluyen cintas de video, películas, publicaciones y materiales técnicos, están disponibles en la Academia y en las oficinas del distrito.
Recursos
En 1995, MSHA tenía un presupuesto de unos 200 millones de dólares y unos 2,500 empleados. Estos recursos fueron los encargados de garantizar la salud y seguridad de unos 113,000 mineros del carbón y 197,000 mineros en minas metálicas y no metálicas.
El Instituto Nacional de Seguridad y Salud Ocupacional (NIOSH)
Propósito y organización
El Instituto Nacional para la Seguridad y Salud Ocupacional (NIOSH) es la agencia federal responsable de realizar investigaciones sobre lesiones y enfermedades ocupacionales y transmitir las normas recomendadas a OSHA. NIOSH financia programas de educación para profesionales de la seguridad y la salud en el trabajo a través de los Centros de Recursos Educativos (ERC) y proyectos de capacitación en universidades de todo Estados Unidos. Bajo la Ley Federal de Seguridad y Salud en las Minas de 1977, NIOSH también realiza investigaciones y evaluaciones de peligros para la salud, y recomienda estándares de salud en las minas a la Administración de Seguridad y Salud en las Minas.
El Director de NIOSH depende del Director de los Centros para el Control y la Prevención de Enfermedades dentro del Departamento de Salud y Servicios Humanos. La sede de NIOSH está en Washington, DC, con oficinas administrativas en Atlanta, Georgia y laboratorios en Cincinnati, Ohio y Morgantown, West Virginia.
programa y servicios
La investigación de NIOSH se lleva a cabo tanto en el campo como en el laboratorio. Los programas de vigilancia identifican la ocurrencia de lesiones y enfermedades relacionadas con el trabajo. Estos incluyen la recopilación de datos dirigidos a condiciones específicas, como niveles altos de plomo en sangre en adultos o lesiones entre trabajadores adolescentes. NIOSH también vincula los datos recopilados por los estados y otras agencias federales para que sea cada vez más práctico obtener una imagen nacional de los efectos de los riesgos laborales.
La investigación de campo se lleva a cabo en los lugares de trabajo de los Estados Unidos. Estos estudios permiten identificar peligros, evaluar el alcance de las exposiciones y determinar la eficacia de las medidas preventivas. El derecho de entrada al lugar de trabajo es esencial para que el Instituto pueda realizar esta investigación. Esta investigación de campo da como resultado artículos en la literatura científica, así como recomendaciones para prevenir riesgos en lugares de trabajo específicos.
Al trabajar con los departamentos de salud estatales, NIOSH investiga muertes en el trabajo por causas específicas, incluidas electrocuciones, caídas, incidentes relacionados con máquinas y accidentes de entrada a espacios confinados. NIOSH tiene un programa especial para ayudar a las pequeñas empresas mediante el desarrollo de tecnologías económicas y efectivas para controlar las exposiciones peligrosas en la fuente.
NIOSH realiza investigaciones de laboratorio para estudiar los peligros en el lugar de trabajo bajo condiciones controladas. Esta investigación ayuda a NIOSH a determinar las causas y los mecanismos de las enfermedades y lesiones en el lugar de trabajo, desarrollar herramientas para medir y monitorear las exposiciones y desarrollar y evaluar la tecnología de control y el equipo de protección personal.
Alrededor del 17% del presupuesto de NIOSH se dedica a financiar actividades de servicios. Muchas de estas actividades de servicio también se basan en la investigación, como el programa de evaluación de riesgos para la salud. NIOSH realiza cientos de evaluaciones de peligros para la salud cada año cuando lo solicitan los empleadores, los trabajadores o las agencias federales y estatales. Después de evaluar el lugar de trabajo, NIOSH brinda a los trabajadores y empleadores recomendaciones para reducir las exposiciones.
NIOSH también responde a las solicitudes de información a través de un número de teléfono gratuito. A través de este número, las personas que llamen pueden obtener información sobre seguridad y salud ocupacional, solicitar una evaluación de riesgos para la salud u obtener una publicación de NIOSH. La página de inicio de NIOSH en la World Wide Web también es una buena fuente de información sobre NIOSH.
NIOSH mantiene una serie de bases de datos, incluida NIOSHTIC, una base de datos bibliográfica de literatura sobre seguridad y salud ocupacional, y el Registro de Efectos Tóxicos de Sustancias Químicas (RTECS), que es un compendio de datos toxicológicos extraídos de la literatura científica que cumple con el mandato de NIOSH. para “enumerar todas las sustancias tóxicas conocidas y las concentraciones en las que se sabe que se produce toxicidad”.
NIOSH también prueba los respiradores y certifica que cumplen con los estándares nacionales establecidos. Esto ayuda a los empleadores y trabajadores a elegir el respirador más apropiado para entornos peligrosos específicos.
NIOSH financia programas en universidades de los Estados Unidos para capacitar a médicos de medicina ocupacional, enfermeras de salud ocupacional, higienistas industriales y profesionales de la seguridad. NIOSH también financia programas para introducir la seguridad y la salud en las escuelas comerciales, de ingeniería y vocacionales. Estos programas, que son ERC multidisciplinarios o becas de capacitación para proyectos de una sola disciplina, han hecho una contribución significativa al desarrollo de la salud ocupacional como disciplina y a satisfacer la necesidad de profesionales calificados en seguridad y salud.
Recursos
NIOSH tenía alrededor de 900 empleados y un presupuesto de $133 millones en 1995. NIOSH es la única agencia federal con la responsabilidad legal de realizar investigaciones sobre seguridad y salud ocupacional y capacitación profesional.
El futuro de los programas de seguridad y salud en el trabajo
El futuro de estos programas federales de salud y seguridad ocupacional en los Estados Unidos está muy en duda en el clima anti-regulatorio de la década de 1990. Continúa habiendo propuestas serias del Congreso que cambiarían drásticamente la forma en que operan estos programas.
Una propuesta requeriría que las agencias reguladoras se centren más en la educación y la consulta y menos en el establecimiento y cumplimiento de normas. Otro establecería requisitos para análisis de costo-beneficio complejos que deben realizarse antes de que se puedan establecer estándares. NIOSH ha sido amenazado con la abolición o fusión con OSHA. Y todas estas agencias han sido objeto de reducciones presupuestarias.
Si se promulgan, estas propuestas disminuirían en gran medida el papel federal en la realización de investigaciones y en el establecimiento y cumplimiento de normas uniformes de seguridad y salud en el trabajo en todo Estados Unidos.
Servicios corporativos de salud ocupacional en los Estados Unidos: servicios prestados internamente
Los programas médicos industriales varían tanto en contenido como en estructura. Es una concepción común que los programas médicos industriales son apoyados solo por grandes corporaciones y son lo suficientemente completos como para evaluar a todos los trabajadores en busca de todos los posibles efectos adversos. Sin embargo, los programas implementados por las industrias varían considerablemente en su alcance. Algunos programas solo ofrecen exámenes previos a la colocación, mientras que otros ofrecen vigilancia médica total, promoción de la salud y otros servicios especiales. Además, las estructuras de los programas difieren entre sí, al igual que los miembros de los equipos de seguridad y salud. Algunos programas contratan a un médico externo para que preste servicios médicos, mientras que otros tienen una unidad de salud en el sitio atendida por médicos y personal de enfermería y respaldada por un personal de higienistas industriales, ingenieros, toxicólogos y epidemiólogos. Los deberes y la responsabilidad de estos miembros del equipo de seguridad y salud variarán según la industria y el riesgo involucrado.
Motivación para programas médicos industriales
El seguimiento médico de los trabajadores está motivado por múltiples factores. En primer lugar, existe la preocupación por la seguridad y salud general del empleado. Segundo, un beneficio monetario resulta de un esfuerzo de vigilancia a través de una mayor productividad del empleado y menores costos de atención médica. En tercer lugar, es obligatorio cumplir con la Ley de Salud y Seguridad Ocupacional (OSHA), con los requisitos de igualdad de oportunidades de empleo (EEO), la Ley de Estadounidenses con Discapacidades (ADA) y otras pautas legales. Finalmente, existe el espectro de litigios civiles y penales si no se establecen programas adecuados o si se determina que son inadecuados (McCunney 1995; Bunn 1985).
Tipos de Servicios y Programas de Salud Ocupacional
Los servicios de salud ocupacional se determinan a través de una evaluación de necesidades. Los factores que afectan qué tipo de servicio de salud ocupacional se utilizará incluyen los riesgos potenciales de las operaciones normales, la demografía de la fuerza laboral y el interés de la gerencia en la salud ocupacional. Los servicios de salud dependen del tipo de industria, de los peligros físicos, químicos o biológicos presentes y de los métodos utilizados para prevenir la exposición, así como de las normas, reglamentos y resoluciones gubernamentales y de la industria.
Las tareas importantes de los servicios generales de salud incluyen las siguientes:
- evaluación de la capacidad de los empleados para realizar sus tareas asignadas de manera segura (a través de evaluaciones previas a la colocación)
- reconocimiento de síntomas y signos tempranos de efectos en la salud relacionados con el trabajo e intervención apropiada (los exámenes de vigilancia médica pueden revelarlos)
- provisión de tratamiento y rehabilitación para lesiones y enfermedades ocupacionales y trastornos no ocupacionales que afectan el desempeño laboral (lesiones relacionadas con el trabajo)
- promoción y mantenimiento de la salud de los empleados (bienestar)
- evaluación de la capacidad de una persona para trabajar a la luz de un trastorno médico crónico (en tal caso, se requiere un examen médico independiente)
- supervisión de políticas y programas relacionados con la seguridad y salud en el trabajo.
Ubicación de las Instalaciones de Servicios de Salud
Instalaciones in situ
Hoy en día, la prestación de servicios de salud en el trabajo se realiza cada vez más a través de contratistas e instalaciones médicas locales. Sin embargo, los servicios in situ formados por los empleadores fueron el enfoque tradicional adoptado por la industria. En entornos con un número considerable de empleados o ciertos riesgos para la salud, los servicios in situ son rentables y brindan servicios de alta calidad. El alcance de estos programas varía considerablemente, desde apoyo de enfermería a tiempo parcial hasta un centro médico con personal completo y médicos a tiempo completo.
La necesidad de un servicio médico en el lugar generalmente está determinada por la naturaleza del negocio de la empresa y los peligros potenciales para la salud presentes en el lugar de trabajo. Por ejemplo, una empresa que utiliza benceno como materia prima o ingrediente en su proceso de fabricación probablemente necesitará un programa de vigilancia médica. Además, muchas otras sustancias químicas manipuladas o producidas por la misma planta pueden ser tóxicas. En estas circunstancias, puede ser económicamente factible y médicamente aconsejable brindar servicios médicos en el lugar. Algunos servicios in situ brindan apoyo de enfermería ocupacional durante el horario de trabajo diurno y también pueden cubrir el segundo y tercer turno o los fines de semana.
Los servicios in situ deben realizarse en áreas de la planta compatibles con la práctica de la medicina. El centro médico debe tener una ubicación central para que todos los empleados puedan acceder a él. Se deben considerar las necesidades de calefacción y refrigeración para permitir el uso más económico de la instalación. Una regla general que se ha utilizado para asignar espacio de piso a una unidad médica interna es un pie cuadrado por empleado para unidades que atienden hasta 1,000 empleados; esta cifra probablemente debería incluir un mínimo de 300 pies cuadrados. Los especialistas han descrito el costo del espacio y varias consideraciones de diseño relevantes (McCunney 1995; Felton 1976).
Para algunas instalaciones de fabricación ubicadas en áreas rurales o remotas, los servicios pueden brindarse de manera útil en una camioneta móvil. Si tal instalación está disponible, se pueden hacer las siguientes recomendaciones:
- Se debe brindar asistencia a las empresas cuyos servicios médicos internos no están completamente equipados para hacer frente a los programas de vigilancia médica que requieren el uso de equipos especiales, como audiómetros, espirómetros o máquinas de rayos X.
- Los programas de vigilancia médica deben estar disponibles en áreas geográficas remotas, especialmente para garantizar la uniformidad en los datos recopilados para estudios epidemiológicos. Por ejemplo, para mejorar la precisión científica de un estudio de trastornos pulmonares ocupacionales, se debe usar un espirómetro similar y la preparación de radiografías de tórax debe realizarse de acuerdo con los estándares internacionales apropiados, como los de la Organización Internacional del Trabajo (OIT).
- Los datos de diferentes sitios deben coordinarse para ingresarlos en un programa de software de computadora.
Sin embargo, una empresa que depende de un servicio de furgonetas móviles aún necesitará un médico para realizar exámenes previos a la colocación y garantizar la calidad de los servicios prestados por la empresa de furgonetas móviles.
Servicios que se prestan con mayor frecuencia en las instalaciones internas
Una evaluación in situ es esencial para determinar el tipo de servicios de salud apropiados para un establecimiento. Los servicios más comunes que se brindan en el entorno de salud ocupacional son las evaluaciones previas a la colocación, la evaluación de lesiones o enfermedades relacionadas con el trabajo y los exámenes de vigilancia médica.
Evaluaciones previas a la colocación
El examen previo a la colocación se realiza después de que a una persona se le ha hecho una oferta condicional de trabajo. La ADA usa pre-empleo para significar que la persona debe ser contratada si pasa el examen físico.
El examen previo a la colocación debe realizarse prestando atención a las funciones del trabajo, incluidos los requisitos físicos y cognitivos (para sensibilidad de seguridad) y la posible exposición a materiales peligrosos. El contenido del examen depende del puesto y de la evaluación del lugar de trabajo. Por ejemplo, los trabajos que requieren el uso de equipo de protección personal, como un respirador, a menudo incluyen un estudio de función pulmonar (prueba de respiración) como parte del examen previo a la colocación. Las personas involucradas en las actividades del Departamento de Transporte de los EE. UU. (DOT, por sus siglas en inglés) generalmente requieren pruebas de detección de drogas en la orina. Para evitar errores tanto en el contenido como en el contexto del examen, es recomendable desarrollar protocolos estándar en los que la empresa y el médico examinador estén de acuerdo.
Después del examen, el médico proporciona una opinión escrita sobre la idoneidad de la persona para realizar el trabajo sin riesgos para la salud o la seguridad de sí mismo o de los demás. En circunstancias normales, la información médica no debe divulgarse en este formulario, sino simplemente la idoneidad para el trabajo. Esta forma de comunicación puede ser un formulario estándar que luego debe colocarse en el archivo del empleado. Sin embargo, los registros médicos específicos permanecen en el establecimiento de salud y son mantenidos únicamente por un médico o una enfermera.
Lesiones y enfermedades relacionadas con el trabajo
La atención médica inmediata y de calidad es esencial para el empleado que sufre una lesión relacionada con el trabajo o una enfermedad ocupacional. La unidad médica o el médico contratado debe tratar a los empleados que se lesionan en el trabajo o que experimentan síntomas relacionados con el trabajo. El servicio médico de la empresa tiene un papel importante que desempeñar en la gestión de los costes de compensación de los trabajadores, especialmente en la realización de evaluaciones de reincorporación al trabajo tras una ausencia por enfermedad o lesión. Una función importante del profesional médico es la coordinación de los servicios de rehabilitación de tales ausentes para asegurar un regreso al trabajo sin problemas. Los programas de rehabilitación más efectivos hacen uso de tareas modificadas o asignaciones alternativas.
Una tarea importante del asesor médico de la empresa es determinar la relación entre la exposición a agentes peligrosos y la enfermedad, lesión o discapacidad. En algunos estados, el empleado puede elegir a su médico tratante, mientras que en otros estados el empleador puede ordenar o al menos sugerir una evaluación por parte de un médico o centro de atención médica específico. El empleador generalmente tiene el derecho de especificar un médico para realizar un examen de "segunda opinión", especialmente en el contexto de una recuperación prolongada o un trastorno médico grave.
La enfermera o el médico asesora a la gerencia sobre el registro de lesiones y enfermedades ocupacionales de acuerdo con los requisitos de mantenimiento de registros de OSHA, y debe estar familiarizado con las pautas de OSHA y de la Oficina de Estadísticas Laborales (BLS). La gerencia debe asegurarse de que el proveedor de atención médica esté completamente familiarizado con estas pautas.
Exámenes de vigilancia médica
Algunos estándares de OSHA requieren exámenes de vigilancia médica para la exposición a algunas sustancias (asbesto, plomo, etc.) y se recomiendan de acuerdo con las buenas prácticas médicas para la exposición a otras, como solventes, metales y polvos como la sílice. Los empleadores deben hacer que estos exámenes, cuando lo exijan las normas de OSHA, estén disponibles sin costo alguno para los empleados. Aunque el empleado puede negarse a participar en un examen, el empleador puede especificar que el examen es una condición de empleo.
El propósito de la vigilancia médica es prevenir enfermedades relacionadas con el trabajo mediante el reconocimiento temprano de problemas, como resultados de laboratorio anormales que pueden estar asociados con las primeras etapas de una enfermedad. A continuación, se vuelve a evaluar al empleado en intervalos posteriores. La coherencia en el seguimiento médico de las anomalías descubiertas durante los exámenes de vigilancia médica es esencial. Aunque la gerencia debe ser informada de cualquier trastorno médico relacionado con el trabajo, las condiciones médicas que no surjan del lugar de trabajo deben permanecer confidenciales y ser tratadas por el médico de familia. En todos los casos, los empleados deben ser informados de sus resultados (McCunney 1995; Bunn 1985, 1995; Felton 1976).
Consulta de gestión
Aunque el médico y la enfermera de salud ocupacional son reconocidos más fácilmente por sus habilidades médicas prácticas, también pueden ofrecer importantes consejos médicos a cualquier empresa. El profesional de la salud puede desarrollar procedimientos y prácticas para programas médicos que incluyan la promoción de la salud, la detección y capacitación del abuso de sustancias y el mantenimiento de registros médicos.
Para las instalaciones con un programa médico interno, es necesaria una política para el manejo de desechos médicos y actividades relacionadas de acuerdo con el estándar de patógenos transmitidos por la sangre de OSHA. La capacitación con respecto a ciertos estándares de OSHA, como el Estándar de comunicación de peligros, el Estándar de OSHA sobre el acceso a la exposición y los registros médicos y los requisitos de mantenimiento de registros de OSHA, es un ingrediente esencial para un programa bien administrado.
Se deben desarrollar procedimientos de respuesta de emergencia para cualquier instalación que tenga un mayor riesgo de desastre natural o que manipule, use o fabrique materiales potencialmente peligrosos, de acuerdo con la Enmienda de Reautorización de la Ley Superfund (SARA). Los principios de respuesta a emergencias médicas y manejo de desastres deben incorporarse, con la ayuda del médico de la empresa, en cualquier plan de respuesta a emergencias del sitio. Dado que los procedimientos de emergencia diferirán según el peligro, el médico y la enfermera deben estar preparados para manejar tanto los peligros físicos, como los que ocurren en un accidente de radiación, como los peligros químicos.
Promoción de la salud
Los programas de promoción de la salud y bienestar para educar a las personas sobre los efectos adversos para la salud de ciertos estilos de vida (como el tabaquismo, la mala alimentación y la falta de ejercicio) son cada vez más comunes en la industria. Aunque no son esenciales para un programa de salud ocupacional, estos servicios pueden ser valiosos para los empleados.
Se recomienda la incorporación de planes de promoción del bienestar y la salud en el programa médico siempre que sea factible. Los objetivos de dicho programa son una fuerza laboral productiva y consciente de la salud. Los costos de atención médica pueden reducirse como resultado de iniciativas de promoción de la salud.
Programas de detección de abuso de sustancias
En los últimos años, especialmente desde que el Departamento de Transporte de los EE. UU. (DOT) dictaminó sobre pruebas de drogas (1988), muchas organizaciones han desarrollado programas de pruebas de drogas. En la industria química y otras industrias manufactureras, el tipo más común de prueba de drogas en orina se realiza en la evaluación previa a la colocación. Las normas del DOT sobre las pruebas de drogas para camiones interestatales, operaciones de transmisión de gas (oleoductos) y las industrias ferroviaria, de la guardia costera y de aviación son considerablemente más amplias e incluyen pruebas periódicas "por causa", es decir, por motivos de sospecha de abuso de sustancias. Los médicos participan en los programas de detección de drogas mediante la revisión de los resultados para garantizar que se eliminen las razones distintas del uso de drogas ilícitas para las personas con pruebas positivas. Deben garantizar la integridad del proceso de prueba y confirmar cualquier prueba positiva con el empleado antes de entregar los resultados a la gerencia. Un programa de asistencia al empleado y una política uniforme de la empresa son esenciales.
Registros médicos
Los registros médicos son documentos confidenciales que deben ser mantenidos por un médico o enfermera ocupacional y almacenados de tal manera que se proteja su confidencialidad. Algunos registros, como una carta que indique la aptitud de una persona para usar el respirador, deben mantenerse en el sitio en caso de una auditoría reglamentaria. Sin embargo, los resultados de pruebas médicas específicas deben excluirse de tales archivos. El acceso a dichos registros debe limitarse al profesional de la salud, al empleado y a otras personas designadas por el empleado. En algunos casos, como la presentación de un reclamo de compensación para trabajadores, se renuncia a la confidencialidad. El estándar de OSHA Acceso a la exposición de los empleados y registros médicos (29 CFR 1910.120) requiere que los empleados sean informados anualmente de su derecho de acceso a sus registros médicos y de la ubicación de dichos registros.
La confidencialidad de los registros médicos debe preservarse de acuerdo con las pautas legales, éticas y reglamentarias. Se debe informar a los empleados cuándo se divulgará la información médica a la gerencia. Idealmente, se le pedirá a un empleado que firme un formulario médico que autorice la divulgación de cierta información médica, incluidas pruebas de laboratorio o material de diagnóstico.
El primer artículo en el Colegio Americano de Medicina Ocupacional y Ambiental Código de ética requiere que “los médicos deben otorgar la máxima prioridad a la salud y la seguridad de las personas tanto en el lugar de trabajo como en el medio ambiente”. En la práctica de la medicina ocupacional, tanto el empleador como el empleado se benefician si los médicos son imparciales y objetivos y aplican principios médicos, científicos y humanitarios sólidos.
Programas Internacionales
En la medicina ambiental y ocupacional internacional, los médicos que trabajan para las industrias estadounidenses tendrán no solo las responsabilidades tradicionales de los médicos ambientales y ocupacionales, sino que también tendrán importantes responsabilidades de gestión clínica. La responsabilidad del departamento médico incluirá la atención clínica de los empleados y comúnmente de los cónyuges e hijos de los empleados. Los sirvientes, la familia extensa y la comunidad a menudo se incluyen en las responsabilidades clínicas. Además, el médico ocupacional también tendrá responsabilidades en los programas ocupacionales relacionados con las exposiciones y los riesgos en el lugar de trabajo. Los programas de vigilancia médica, así como los exámenes previos al empleo y periódicos son componentes críticos del programa.
Diseñar programas apropiados de promoción y prevención de la salud también es una responsabilidad importante. En el ámbito internacional, estos programas de prevención incluirán temas además de los relacionados con el estilo de vida comúnmente considerados en los Estados Unidos o Europa occidental. Las enfermedades infecciosas requieren un enfoque sistemático para la vacunación y la quimioprofilaxis necesarias. Los programas educativos para la prevención deben incluir atención a los patógenos transmitidos por los alimentos, el agua y la sangre y al saneamiento general. Los programas de prevención de accidentes deben ser considerados en vista del alto riesgo de muertes relacionadas con el tránsito en muchos países en desarrollo. Los temas especiales, como la evacuación y la atención de emergencia, deben recibir un escrutinio detallado y deben implementarse los programas apropiados. La exposición ambiental a peligros químicos, biológicos y físicos a menudo aumenta en los países en desarrollo. Los programas de prevención ambiental se basan en planes educativos de múltiples etapas con pruebas biológicas indicadas. Los programas clínicos a desarrollar a nivel internacional pueden incluir el manejo de pacientes hospitalizados, ambulatorios, de emergencia y de cuidados intensivos de expatriados y empleados nacionales.
Un programa complementario para los médicos ocupacionales internacionales es la medicina del viajero. La seguridad de los viajeros rotativos de corta duración o residentes extranjeros requiere un conocimiento especial de las vacunas indicadas y otras medidas preventivas a nivel mundial. Además de las vacunas recomendadas, es imperativo conocer los requisitos médicos para las visas. Muchos países exigen pruebas serológicas o radiografías de tórax, y algunos países pueden tener en cuenta cualquier condición médica significativa en la decisión de emitir una visa de trabajo o como requisito de residencia.
La asistencia al empleado y los programas marítimos y de aviación también se incluyen comúnmente dentro de las responsabilidades del médico ocupacional internacional. La planificación de emergencias y la provisión de medicamentos apropiados y capacitación en su uso son temas desafiantes para las embarcaciones marítimas y aéreas. El apoyo psicológico tanto de los empleados expatriados como nacionales suele ser deseable y/o necesario. Los programas de asistencia al empleado pueden extenderse a los expatriados y brindar apoyo especial a los miembros de la familia. Los programas de drogas y alcohol deben considerarse dentro del contexto social del país dado (Bunn 1995).
Conclusión
En conclusión, el alcance y la organización de los programas corporativos de salud ocupacional pueden variar ampliamente. Sin embargo, si se analizan e implementan adecuadamente, estos programas son rentables, protegen a la empresa de responsabilidades legales y promueven la salud ocupacional y general de la fuerza laboral.
Contrato de Servicios de Salud Ocupacional en los Estados Unidos
Fijar
Los empleadores en los Estados Unidos han brindado atención médica durante mucho tiempo a los trabajadores lesionados mediante el uso de médicos privados, clínicas, centros de atención inmediata y departamentos de emergencia de hospitales. En su mayor parte, esta atención ha sido esporádica y rara vez coordinada, ya que solo las corporaciones más grandes pueden brindar servicios de salud ocupacional internos.
Una encuesta reciente de 22,457 empresas de menos de 5,000 empleados en un área suburbana de Chicago encontró que el 93% tenía menos de 50 empleados y solo el 1% empleaba a más de 250 empleados. De este grupo, el 52% utilizó un proveedor específico para sus lesiones laborales, el 24% no utilizó un proveedor específico y otro 24% permitió que el empleado buscara su propio proveedor. Solo el 1% de las empresas utilizó un director médico para brindar atención. Estas empresas constituyen el 99% de todos los empleadores en el área encuestada, lo que representa más de 524,000 empleados (Sistemas Nacionales de Salud 1992).
Desde la aprobación de la ley que creó la Administración de Salud y Seguridad Ocupacional en 1970, y con los cambios concomitantes en el financiamiento de la atención médica que han tenido lugar desde entonces, el enfoque y las prioridades de la atención han cambiado. Los costos de seguro para la compensación de los trabajadores y la atención médica grupal aumentaron del 14 al 26% anual desde 1988 hasta 1991 (BNA 1991). En 1990, los costos de atención médica representaron la porción más grande de los $53 mil millones gastados en los Estados Unidos en beneficios de compensación para trabajadores, y en 1995, se espera que los beneficios médicos alcancen el 50% de un precio total de $100 mil millones para la compensación para trabajadores. costos (Resnick 1992).
Los costos de las primas varían según el estado debido a las diferentes regulaciones de compensación para trabajadores. Él Carta de Washington de Kiplinger del 9 de septiembre de 1994 establece: “En Montana, los contratistas pagan un promedio de $35.29 en seguros de compensación por cada $100 de nómina. En Florida, cuesta $ 21.99. Illinois, $ 19.48. La misma cobertura cuesta $5.55 en Indiana o $9.55 en Carolina del Sur”. A medida que ha evolucionado la necesidad de atención económica de compensación para trabajadores, los empleadores exigen más asistencia de sus proveedores de atención médica.
La mayor parte de esta atención médica la brindan instalaciones médicas de propiedad independiente. Los empleadores pueden contratar esta atención, desarrollar una relación con un proveedor o asegurarla según sea necesario. La mayor parte de la atención se presta sobre la base de una tarifa por servicio, y los comienzos de la capitación y la contratación directa surgieron durante la segunda mitad de la década de 1990.
Tipos de servicios
Los empleadores exigen universalmente que los servicios de salud ocupacional incluyan el tratamiento agudo de lesiones y enfermedades tales como esguinces, torceduras, lesiones en la espalda y en los ojos y laceraciones. Estos constituyen la mayoría de los casos agudos vistos en un programa de salud ocupacional.
A menudo, se solicitan exámenes que se realizan antes de la colocación o después de una oferta de trabajo, para determinar la capacidad de los posibles empleados para realizar con seguridad el trabajo requerido sin lesionarse a sí mismos ni a los demás. Estos exámenes deben evaluarse de manera consistente con la ley de los EE. UU., tal como se establece en la Ley de Estadounidenses con Discapacidades. Esta ley prohíbe la discriminación en la contratación basada en una discapacidad que no impida que una persona realice las funciones esenciales del posible trabajo. Además, se espera que el empleador haga una “adaptación razonable” a un empleado discapacitado (EEOC y Departamento de Justicia 1991).
Aunque la ley lo requiere solo para ciertas categorías de trabajo, las pruebas de abuso de sustancias para drogas y/o alcohol ahora las realiza el 98% de las compañías Fortune 200 en los Estados Unidos. Estas pruebas pueden incluir mediciones de orina, sangre y aliento para niveles de drogas ilícitas o alcohol (BNA 1994).
Además, un empleador puede requerir servicios especializados, como pruebas de vigilancia médica exigidas por OSHA, por ejemplo, exámenes de aptitud del respirador, basados en la capacidad física y la función pulmonar de un trabajador, que evalúan la capacidad del trabajador para usar un respirador con seguridad; Exámenes de asbesto y otras pruebas de exposición química, diseñados para evaluar el estado de salud de un individuo con respecto a la posible exposición y los efectos a largo plazo de un agente dado en la salud general de la persona.
Con el fin de evaluar el estado de salud de los empleados clave, algunas empresas contratan exámenes físicos para sus ejecutivos. Estos exámenes son generalmente de naturaleza preventiva y ofrecen una amplia evaluación de la salud, que incluye pruebas de laboratorio, radiografías, pruebas de esfuerzo cardíaco, detección de cáncer y asesoramiento sobre el estilo de vida. La frecuencia de estos exámenes a menudo se basa en la edad más que en el tipo de trabajo.
Los municipios a menudo contratan exámenes físicos periódicos para evaluar el estado de salud de los oficiales de bomberos y policías, quienes generalmente son evaluados para medir su capacidad física para manejar situaciones físicamente estresantes y para determinar si se han producido exposiciones en el lugar de trabajo.
Un empleador también puede contratar servicios de rehabilitación, que incluyen fisioterapia, endurecimiento laboral, evaluaciones ergonómicas en el lugar de trabajo, así como terapias vocacionales y ocupacionales.
Más recientemente, como beneficio para los empleados y en un esfuerzo por reducir los costos de atención médica, los empleadores están contratando programas de bienestar. Estos programas educativos y de detección orientados a la prevención buscan evaluar la salud para que se puedan ofrecer intervenciones apropiadas para modificar los estilos de vida que contribuyen a la enfermedad. Los programas incluyen pruebas de colesterol, evaluaciones de riesgos para la salud, dejar de fumar, manejo del estrés y educación nutricional.
Se están desarrollando programas en todas las áreas del cuidado de la salud para satisfacer las necesidades de los empleados. El programa de asistencia al empleado (EAP, por sus siglas en inglés) es otro programa desarrollado recientemente para proporcionar servicios de asesoramiento y derivación a empleados con problemas de abuso de sustancias, emocionales, familiares y/o financieros que los empleadores han determinado que tienen un efecto en la capacidad del empleado para ser productivo.
Un servicio que es relativamente nuevo en la salud ocupacional es la gestión de casos. Este servicio, generalmente proporcionado por enfermeras o personal administrativo supervisado por enfermeras, ha reducido efectivamente los costos al tiempo que garantiza una atención de calidad adecuada para el trabajador lesionado. Las compañías de seguros han brindado durante mucho tiempo la gestión de los costos de las reclamaciones (los dólares gastados en casos de compensación laboral) en un momento en que el trabajador lesionado ha estado fuera del trabajo durante un período de tiempo específico o cuando se ha alcanzado una cierta cantidad en dólares. La gestión de casos es un proceso más proactivo y concurrente que se puede aplicar desde el primer día de la lesión. Los administradores de casos dirigen al paciente al nivel de atención adecuado, interactúan con el médico tratante para determinar qué tipos de trabajo modificado el paciente es médicamente capaz de realizar y trabajan con el empleador para asegurarse de que el paciente esté realizando un trabajo que no empeore la lesión. El enfoque del administrador de casos es devolver al empleado a un mínimo de tareas modificadas lo más rápido posible, así como identificar médicos de buena calidad cuyos resultados beneficiarán mejor al paciente.
Los proveedores
Los servicios están disponibles a través de una variedad de proveedores con diversos grados de experiencia. El consultorio del médico privado puede ofrecer exámenes previos a la colocación y pruebas de abuso de sustancias, así como seguimiento de lesiones agudas. El consultorio del médico generalmente requiere citas y tiene un horario de servicio limitado. Si existen las capacidades, el médico privado también puede ofrecer exámenes ejecutivos o puede derivar al paciente a un hospital cercano para realizar pruebas exhaustivas de laboratorio, radiografías y esfuerzo.
La clínica industrial generalmente ofrece atención aguda de lesiones (incluida la atención de seguimiento), exámenes previos a la colocación y pruebas de abuso de sustancias. A menudo tienen capacidades de rayos X y de laboratorio y pueden tener médicos con experiencia en la evaluación del lugar de trabajo. Una vez más, sus horas generalmente se limitan al horario comercial, por lo que los empleadores con operaciones de segundo y tercer turno pueden necesitar utilizar un departamento de emergencia durante las noches y los fines de semana. La clínica industrial rara vez trata al paciente privado, y generalmente se la percibe como el “médico de la empresa”, ya que normalmente se hacen arreglos para facturar directamente al empleador oa la compañía de seguros de la empresa.
Los centros de atención inmediata son otro lugar de entrega alternativo. Estas instalaciones son proveedores de atención médica general sin cita previa y no requieren citas. Estas instalaciones generalmente están equipadas con rayos X y capacidades de laboratorio y médicos con experiencia en medicina de emergencia, medicina interna o medicina familiar. El tipo de cliente va desde el paciente pediátrico hasta el adulto con dolor de garganta. Además de la atención de lesiones agudas y el seguimiento menor de los empleados lesionados, estas instalaciones pueden realizar exámenes físicos previos a la colocación y pruebas de abuso de sustancias. Aquellas instalaciones que han desarrollado un componente de salud ocupacional a menudo brindan exámenes periódicos y evaluaciones ordenadas por OSHA, y pueden tener relaciones contractuales con proveedores adicionales para servicios que ellos mismos no ofrecen.
La sala de urgencias de un hospital es a menudo el lugar de elección para el tratamiento de lesiones agudas y, en general, ha sido capaz de hacer poco más en términos de servicios de salud ocupacional. Este ha sido el caso a pesar de que el hospital ha tenido los recursos para proporcionar la mayoría de los servicios requeridos con la excepción de aquellos ofrecidos por médicos con experiencia en medicina ocupacional. Sin embargo, un departamento de emergencias por sí solo carece de la atención administrada y la experiencia en el regreso al trabajo que ahora exige la industria.
Programas Hospitalarios
Las administraciones de los hospitales se han dado cuenta de que no solo tienen los recursos y la tecnología disponibles, sino que la compensación de los trabajadores fue uno de los últimos programas de "seguro" que pagaría tarifas por el servicio, lo que aumentaría los ingresos afectados por los acuerdos de descuento que se hicieron con el seguro de atención administrada. empresas como HMO y PPO. Estas compañías de atención administrada, así como los programas de Medicare y Medicaid financiados con fondos federales y estatales para la atención médica general, han exigido estadías más cortas y han impuesto un sistema de pago basado en la “agrupación relacionada con el diagnóstico” (DRG). Estos esquemas han obligado a los hospitales a reducir costos al buscar una mejor coordinación de la atención y nuevos productos que generen ingresos. Surgieron temores de que los costos se transfieran de la atención administrada de salud grupal a la compensación para trabajadores; en muchos casos, estos temores estaban bien fundados, con costos para el tratamiento de una lesión en la espalda bajo la compensación de trabajadores de dos a tres veces el costo bajo los planes de salud grupales. Un estudio del Departamento de Trabajo e Industria de Minnesota de 1990 informó que los costos del tratamiento de esguinces y distensiones eran 1.95 veces mayores, y los de las lesiones de espalda 2.3 veces mayores, con la indemnización laboral que con los planes de seguro de salud colectivos (Zaldman 1990).
Han evolucionado varios modelos diferentes de parto hospitalario. Estos incluyen la clínica propiedad del hospital (ya sea dentro o fuera del campus), el departamento de emergencias, la "vía rápida" (departamento de emergencias no agudas) y los servicios de salud ocupacional administrados administrativamente. La American Hospital Association informó que Ryan Associates y Occupational Health Research habían estudiado 119 programas de salud ocupacional en los Estados Unidos (Newkirk 1993). Encontraron que:
- El 25.2% eran de urgencias hospitalarias
- El 24.4% se basaron en el departamento de hospital que no es de emergencia.
- El 28.6% eran clínicas hospitalarias independientes.
- 10.9% eran clínicas independientes de propiedad independiente
- El 10.9% eran otro tipo de programas.
Todos estos programas evaluaron los costos sobre la base de una tarifa por servicio y ofrecieron una variedad de servicios que, además del tratamiento de trabajadores gravemente lesionados, incluyeron exámenes previos a la colocación, pruebas de drogas y alcohol, rehabilitación, consultoría en el lugar de trabajo, requisitos de OSHA. vigilancia médica, exámenes físicos ejecutivos y programas de bienestar. Además, algunos ofrecían programas de asistencia al empleado, enfermería in situ, RCP, primeros auxilios y gestión de casos.
Más a menudo hoy en día, los programas de salud ocupacional de los hospitales están agregando un modelo de enfermería de gestión de casos. Dentro de un modelo de este tipo que incorpore la gestión médica integrada, los costos totales de compensación de los trabajadores se pueden reducir en un 50%, lo que es un incentivo significativo para que el empleador utilice proveedores que brinden este servicio (Tweed 1994). Estas reducciones de costos son generadas por un fuerte enfoque en la necesidad de un regreso temprano al trabajo y de consultas sobre programas de trabajo modificados. Las enfermeras trabajan con los especialistas para ayudar a definir el trabajo médicamente aceptable que un empleado lesionado puede realizar de manera segura y con restricciones.
En la mayoría de los estados, los trabajadores de EE. UU. reciben dos tercios de su salario mientras reciben compensación de trabajadores temporales por discapacidad total. Cuando regresan al trabajo modificado, continúan brindando un servicio a sus empleadores y mantienen su autoestima a través del trabajo. Los trabajadores que han estado fuera del trabajo seis o más semanas con frecuencia nunca regresan a su pleno empleo y, a menudo, se ven obligados a realizar trabajos peor remunerados y menos calificados.
El objetivo final de un programa de salud ocupacional basado en un hospital es permitir que los pacientes accedan al hospital para recibir tratamiento por lesiones laborales y continuar con el hospital como su principal proveedor de todos los servicios de atención médica. A medida que los Estados Unidos avanzan hacia un sistema de atención de la salud capitado, la cantidad de vidas cubiertas que atiende un hospital se convierte en el principal indicador del éxito.
Bajo esta forma capitada de financiamiento de atención médica, los empleadores pagan una tasa per cápita a los proveedores por todos los servicios de atención médica que puedan necesitar sus empleados y sus dependientes. Si las personas cubiertas por dicho plan se mantienen saludables, entonces el proveedor puede obtener ganancias. Si las vidas cubiertas son grandes usuarios de los servicios, es posible que el proveedor no obtenga suficientes ingresos de las primas para cubrir los costos de la atención y, por lo tanto, puede perder dinero. Varios estados de los Estados Unidos están avanzando hacia la capitación para el seguro de salud grupal y algunos están probando una cobertura de 24 horas para toda la atención médica, incluidos los beneficios médicos de compensación para trabajadores. Los hospitales ya no juzgarán el éxito en el censo de pacientes, sino en una proporción de vidas cubiertas a costos.
Los programas integrales de salud ocupacional basados en hospitales están diseñados para satisfacer la necesidad de un programa integral de medicina ocupacional de alta calidad para la comunidad industrial y corporativa. El diseño se basa en la premisa de que la atención de lesiones y los exámenes físicos previos a la colocación son importantes, pero por sí solos no constituyen un programa de medicina ocupacional. Un hospital que atiende a muchas empresas puede permitirse un médico de medicina ocupacional para supervisar los servicios médicos y, por lo tanto, se puede obtener un enfoque ocupacional más amplio, lo que permite consultas de toxicología, evaluaciones del lugar de trabajo y exámenes exigidos por OSHA para contaminantes tales como asbesto o plomo y para equipos como respiradores, además de los servicios habituales de tratamiento de lesiones laborales, exámenes físicos y detección de drogas. Los hospitales también cuentan con los recursos necesarios para proporcionar una base de datos computarizada y un sistema de gestión de casos.
Al proporcionar a los empleadores un único centro de servicio completo para las necesidades de atención médica de sus empleados, el programa de salud ocupacional puede garantizar mejor que el empleado reciba atención médica compasiva y de calidad en el entorno más apropiado, al mismo tiempo que reduce los costos para el empleador. Los proveedores de salud ocupacional pueden monitorear las tendencias dentro de una empresa o industria y hacer recomendaciones para reducir los accidentes en el lugar de trabajo y mejorar la seguridad.
Un programa integral de salud ocupacional basado en el hospital permite que el pequeño empleador comparta los servicios de un departamento médico corporativo. Dicho programa proporciona prevención y bienestar, así como un servicio de cuidados intensivos, y permite un enfoque más definido en la promoción de la salud para los trabajadores estadounidenses y sus familias.
Actividades basadas en sindicatos en los Estados Unidos
En 1995, la Oficina de Estadísticas Laborales del Departamento de Trabajo de EE. UU. publicó un informe que indica que 18.8 millones de trabajadores, o aproximadamente el 16% de la fuerza laboral de los Estados Unidos, son miembros de sindicatos o trabajadores que no informan afiliación sindical pero están cubiertos por un sindicato. contrato (Departamento de Trabajo de los Estados Unidos 1995). La Tabla 1 se basa en este informe para caracterizar la fuerza laboral sindicalizada por industria. La mayoría de estos trabajadores están representados por sindicatos afiliados a la Federación Estadounidense del Trabajo y Congreso de Organizaciones Industriales (AFL-CIO), que comprende 86 sindicatos nacionales e internacionales (Statistical Abstract of the United States 1994). Los sindicatos suelen estar organizados en sedes internacionales o nacionales, oficinas regionales y de distrito y sindicatos locales.
Tabla 1. Distribución en 1994 de la fuerza laboral sindicalizada de EE. UU. según la industria
|
Ocupación |
Total empleados |
miembros de sindicatos* |
Representado por sindicatos** |
||
|
Empleado |
Total (%) |
Empleado |
Total (%) |
||
|
Salario agrícola |
1,487 |
34 |
2.3 |
42 |
2.8 |
|
Trabajadores asalariados privados no agrícolas |
88,163 |
9,620 |
10.9 |
10,612 |
12 |
|
Minería |
652 |
102 |
15.7 |
111 |
17.1 |
|
Construcción |
4,866 |
916 |
18.8 |
966 |
19.9 |
|
Elaboración |
19,267 |
3,514 |
18.2 |
3,787 |
19.7 |
|
Productos duraderos |
11,285 |
2,153 |
19.1 |
2,327 |
20.6 |
|
Bienes no duraderos |
7,983 |
1,361 |
17 |
1,460 |
18.3 |
|
Transporte y servicios públicos |
6,512 |
1,848 |
28.4 |
1,997 |
30.7 |
|
Transporte |
3,925 |
1,090 |
27.8 |
1,152 |
29.3 |
|
Comunicaciones y servicios públicos |
2,587 |
758 |
29.3 |
846 |
32.7 |
|
Comercio mayorista y minorista |
22,319 |
1,379 |
6.2 |
1,524 |
6.8 |
|
Comercio al por mayor |
3,991 |
260 |
6.5 |
289 |
7.2 |
|
Comercio al por menor |
18,328 |
1,120 |
6.1 |
1,236 |
6.7 |
|
Finanzas, seguros y bienes inmuebles. |
6,897 |
156 |
2.3 |
215 |
3.1 |
|
Servicios |
27,649 |
1,704 |
6.2 |
2,012 |
7.3 |
|
Trabajadores del gobierno |
18,339 |
7,094 |
38.7 |
8,195 |
44.7 |
* Los datos se refieren a los miembros de un sindicato o de una asociación de empleados similar a un sindicato.
** Los datos se refieren a miembros de un sindicato o asociación de empleados similar a un sindicato, así como a trabajadores que no reportan afiliación sindical pero cuyos trabajos están cubiertos por un sindicato o un contrato de asociación de empleados.
Nota: Los datos se refieren al empleo único o principal de los trabajadores a tiempo completo o parcial. Quedan excluidos los trabajadores por cuenta propia cuyas empresas estén constituidas aunque técnicamente califiquen como trabajadores asalariados. Los datos de 1994 no son directamente comparables con los datos de 1993 y años anteriores. Para obtener información adicional, consulte "Revisiones en la encuesta de población actual vigente en enero de 1994", en la edición de febrero de 1994 de Empleo e ingresos.
Los sindicatos brindan servicios integrales de seguridad y salud a los trabajadores afiliados a sindicatos. Mediante el desarrollo de acuerdos de negociación colectiva y la prestación de servicios técnicos y relacionados, los sindicatos abordan las necesidades y preocupaciones de sus miembros.
A nivel nacional e internacional, los dirigentes sindicales y los miembros del personal (profesionales de seguridad y salud, abogados, cabilderos y otros) trabajan para influir en los funcionarios electos para que aprueben leyes y normas de seguridad y salud que protejan a los trabajadores. Los representantes sindicales también desarrollan y negocian acuerdos de negociación colectiva con los empleadores que contienen un lenguaje contractual de seguridad y salud legalmente vinculante.
Los sindicatos aseguran que los trabajadores tengan entornos de trabajo seguros y saludables a través de acuerdos de negociación colectiva. Idealmente, estos acuerdos también brindan a los trabajadores un medio para abordar problemas de seguridad y salud o para resolver disputas de seguridad y salud que puedan surgir en el lugar de trabajo.
Asistencia Técnica
En la oficina central, los sindicatos a menudo emplean o contratan higienistas industriales profesionales, ergonomistas, médicos ocupacionales, ingenieros y otros profesionales de la seguridad y la salud para brindar asistencia técnica a los trabajadores. Estos profesionales brindan servicios tales como la realización de investigaciones de quejas; llevar a cabo evaluaciones de seguridad y salud en el lugar de trabajo; e interpretar y traducir datos de monitoreo ambiental, resultados médicos y otra información técnica a un lenguaje comprensible para el trabajador promedio.
Las investigaciones de quejas de seguridad y salud son realizadas de manera rutinaria por consultores o personal profesional del sindicato. Trabajando en conjunto con los representantes designados de los empleados del sindicato local afectado, estos profesionales abordan temas como la exposición de los trabajadores a peligros químicos o físicos, enfermedades y lesiones musculoesqueléticas y el incumplimiento de las normas de seguridad y salud aplicables.
Además, los sindicatos pueden involucrarse en investigaciones de accidentes en situaciones en las que los empleados afectados disputan los resultados de la investigación del empleador.
Los representantes sindicales pueden usar la información obtenida durante tales investigaciones para resolver quejas de seguridad y salud trabajando con el empleador a través del proceso de negociación colectiva. Los sindicatos pueden utilizar el procedimiento de quejas o el lenguaje específico del contrato de seguridad y salud para proteger a los trabajadores. Sin embargo, el sindicato puede optar por comunicarse con una agencia reguladora federal o estatal si el empleador no cumple con las leyes, normas o reglamentos establecidos.
Profesionales de salud y seguridad sindicales y/o representantes sindicales designados capacitados en el lugar de trabajo, por ejemplo, miembros del comité de seguridad y salud del sindicato local o delegados sindicales, realizan encuestas en el lugar de trabajo para evaluar el entorno laboral en busca de peligros.
Durante las encuestas, se evalúan los procesos de fabricación u otras operaciones dentro del sitio de trabajo. Los registros de seguridad y salud (por ejemplo, registros OSHA 200, informes de accidentes del Departamento de Transporte (DOT), resultados de monitoreo ambiental y programas escritos) se revisan para determinar el cumplimiento de los acuerdos de negociación colectiva y las normas y reglamentos gubernamentales. Los resultados de las encuestas se documentan y cualquier problema se resuelve a través de negociaciones colectivas o comunicándose con una agencia reguladora gubernamental.
Los propios trabajadores a menudo solicitan información e informes técnicos o reglamentarios, por ejemplo, hojas informativas sobre productos químicos, resultados de monitoreo ambiental, resultados de monitoreo biológico o normas federales o estatales de seguridad y salud. Debido a la naturaleza técnica de esta información, el trabajador puede necesitar ayuda para comprender el tema y cómo se aplica a su lugar de trabajo. El personal de salud y seguridad sindicalizado puede ayudar a los trabajadores a comprender la información técnica. La forma en que se proporciona la asistencia depende de las necesidades del trabajador.
Los sindicatos también sirven como cámara de compensación para atención médica especializada o asistencia para uso en audiencias de compensación de trabajadores. Los sindicatos normalmente mantienen listas de los nombres y direcciones de médicos independientes acreditados a quienes se puede derivar al trabajador, si es necesario.
Actividades legislativas y normativas
La participación activa en la elaboración de normas gubernamentales de seguridad y salud es una preocupación muy importante de los sindicatos; alientan a sus miembros a involucrarse en actividades legislativas y de elaboración de normas de seguridad y salud en diversos niveles.
Los sindicatos tratan de influir en los políticos para que propongan leyes que establezcan normas adecuadas de seguridad y salud en el lugar de trabajo; para responder a las normas de seguridad y salud propuestas presentadas por las agencias reguladoras gubernamentales; influir en la forma en que las agencias reguladoras gubernamentales hacen cumplir las normas de seguridad y salud en el lugar de trabajo; o para organizar el apoyo a las agencias reguladoras gubernamentales sujetas a reducciones presupuestarias o cambios operativos por parte del Congreso de los Estados Unidos.
Los cabilderos sindicales, los profesionales técnicos, los trabajadores de investigación y los miembros del personal legal son el personal principal involucrado en estas actividades. Estos miembros del personal son responsables de recopilar, analizar y organizar los datos necesarios para desarrollar una posición sindical sobre las actividades legislativas o normativas. También hacen los contactos necesarios con agencias o individuos para asegurar que la posición del sindicato sea presentada a los funcionarios electos.
Los miembros del personal de seguridad y salud del sindicato pueden encontrar un problema de seguridad y salud que afecte a los trabajadores pero que no esté regulado por una agencia gubernamental. En este caso, el sindicato puede desarrollar comentarios escritos y/o testimonios orales para presentarlos durante las audiencias públicas. La intención de los comentarios o testimonios es educar a los funcionarios pertinentes y alentarlos a redactar leyes para resolver el problema.
Las agencias que hacen cumplir las normas de seguridad y salud son, en ocasiones, objeto de reducciones presupuestarias. A menudo, estos recortes presupuestarios se consideran adversos para la protección de la seguridad y la salud de los trabajadores en el trabajo. Los sindicatos desarrollan e implementan estrategias para prevenir tales reducciones. Esto puede lograrse trabajando con cabilderos sindicales para educar a los funcionarios legislativos y de otro tipo sobre los efectos adversos que las reducciones tendrán en los trabajadores. Además, existen “esfuerzos de base” que incluyen organizar y movilizar a los trabajadores para que escriban cartas a sus funcionarios electos destacando su oposición a los recortes propuestos.
Además, los sindicatos están muy involucrados en la preparación y entrega de comentarios escritos y testimonios orales en respuesta a las normas de seguridad y salud propuestas promulgadas por las agencias reguladoras federales y estatales. Es de vital importancia que los trabajadores tengan oportunidades para una participación significativa en el proceso de elaboración de normas. Los sindicatos son los medios que los trabajadores pueden utilizar para participar plenamente en el proceso de elaboración de normas.
Acuerdos colectivos de negociacion
El contrato colectivo de trabajo es la principal herramienta utilizada por los sindicatos para implementar servicios a los miembros. Los sindicatos utilizan la experiencia técnica de higienistas industriales, ergonomistas, ingenieros, médicos ocupacionales y otros profesionales de la seguridad y la salud para recopilar y analizar información sobre seguridad y salud a fin de preparar a los representantes sindicales responsables de negociar los convenios colectivos.
Los sindicatos utilizan los convenios colectivos como documentos legales y vinculantes para brindar protección de seguridad y salud ocupacional a los trabajadores. Los objetivos principales de los acuerdos son brindar protección a los trabajadores que no están cubiertos por las normas y reglamentos federales o estatales de seguridad y salud en el lugar de trabajo, o brindar protección a los trabajadores más allá de las normas mínimas estatales y federales.
Para prepararse para la negociación, los sindicatos recopilan información para documentar los problemas de seguridad y salud que afectan a los miembros. Esto se puede lograr realizando encuestas a los miembros, trabajando con el personal técnico y/o consultores para identificar los peligros en el lugar de trabajo, revisando la información relacionada con las quejas o investigaciones de seguridad y salud que se hayan realizado, y revisando y evaluando los datos de compensación para trabajadores, el monitoreo ambiental encuestas o registros de lesiones y enfermedades.
En las etapas finales de preparación para la negociación, el comité de negociación prioriza los problemas de seguridad y salud y considera soluciones viables para los problemas.
Educación y Capacitación de los Trabajadores
Los sindicatos tienen un papel muy importante en la provisión de capacitación y educación en seguridad y salud a sus miembros.
El tipo de capacitación brindada varía desde derechos básicos de seguridad en el lugar de trabajo (p. ej., comunicación de peligros) hasta capacitación extensiva específica de la industria, como la que se brinda a los trabajadores que participan en proyectos de remediación de desechos peligrosos. Esta capacitación es de vital importancia para los trabajadores que trabajan en entornos laborales que cambian rápidamente.
La capacitación de los trabajadores proporcionada por los sindicatos generalmente se financia a través de las cuotas de los miembros, las subvenciones federales y estatales y los fondos de capacitación establecidos por los empleadores según lo negociado en los convenios colectivos. Los cursos de capacitación y educación de los trabajadores son desarrollados por personal profesional y consultores junto con una gran cantidad de información de los trabajadores. A menudo, se ofrecen cursos de capacitación de capacitadores para permitir la capacitación entre pares.
Esfuerzos de investigación
Los sindicatos trabajan con instituciones como universidades y agencias gubernamentales para realizar investigaciones específicas sobre seguridad y salud en el trabajo. Los esfuerzos de investigación generalmente son financiados por el sindicato o los empleadores o mediante subvenciones estatales o federales.
Los sindicatos usan los resultados de los estudios en el proceso de elaboración de normas de seguridad y salud para negociar el lenguaje del contrato a fin de eliminar o reducir significativamente los peligros en el lugar de trabajo o, alternativamente, desarrollar intervenciones para eliminar o reducir significativamente el riesgo excesivo para los miembros del sindicato, por ejemplo. por ejemplo, para proporcionar cursos para dejar de fumar entre los trabajadores expuestos al asbesto. Además, los resultados de la investigación pueden usarse para desarrollar o modificar varios tipos de equipos que se usan en el trabajo.
Los servicios de seguridad y salud en el trabajo que brindan los sindicatos son principalmente de carácter preventivo y requieren el esfuerzo conjunto de profesionales técnicos, médicos del trabajo, abogados, cabilderos y sindicalistas. Al brindar estos servicios, los sindicatos pueden garantizar de manera efectiva la seguridad y la salud de sus miembros y de otros trabajadores en el lugar de trabajo.
Servicios de salud ocupacional con base académica en los Estados Unidos
Durante las décadas de 1980 y 1990, las clínicas académicas de medicina ocupacional y ambiental surgieron como una fuente pequeña pero importante de servicios de salud ocupacional en los Estados Unidos. Estas clínicas están afiliadas a centros médicos académicos, escuelas de medicina o escuelas de salud pública. El personal médico está compuesto principalmente por miembros de la facultad de los programas académicos con intereses principales de enseñanza e investigación en medicina ocupacional. La actividad principal de estas clínicas es proporcionar evaluaciones médicas de diagnóstico de posibles enfermedades ocupacionales y ambientales, aunque muchas clínicas también brindan servicios de salud ocupacional de rutina. Estas clínicas juegan un papel importante en la salud ocupacional en los Estados Unidos al servir como una fuente independiente de experiencia médica en enfermedades ocupacionales. Las clínicas también son importantes lugares de formación para especialistas en medicina del trabajo y, recientemente, para médicos de atención primaria.
El ajuste
En los Estados Unidos se necesitan fuentes independientes de experiencia médica sobre enfermedades ocupacionales porque los empleadores son legalmente responsables de brindar atención médica y salarios perdidos solo si se puede demostrar que una lesión o enfermedad está relacionada con el trabajo. Como se señaló en artículos anteriores de este capítulo, la gran mayoría de la atención médica para los trabajadores lesionados la brindan los empleadores, ya sea directamente o indirectamente a través de contratos con médicos privados, clínicas, centros de atención inmediata y programas basados en hospitales. Este sistema de atención es bastante adecuado para los trabajadores con lesiones o enfermedades agudas porque el papel del trabajo en la causa de estas condiciones es claro. Por lo tanto, es de interés del empleador brindar un tratamiento médico oportuno y efectivo para que el empleado regrese a trabajar lo más rápido posible. Sin embargo, los sistemas de compensación para trabajadores en los Estados Unidos no funcionan bien para los trabajadores con lesiones crónicas y enfermedades ocupacionales porque los empleadores no están obligados a pagar la atención médica a menos que se pueda probar que el trabajo del trabajador fue responsable de la condición. Si un empleador impugna un reclamo de compensación, el empleado o los funcionarios de compensación para trabajadores deben buscar una evaluación independiente para determinar si la condición está relacionada con el trabajo. Las clínicas médicas académicas han servido como programas de consulta regionales para proporcionar esta fuente independiente de experiencia médica.
Las clínicas académicas de medicina del trabajo han podido mantener una perspectiva independiente porque pocas de ellas dependen de los contratos de los empleadores o de incentivos financieros similares que podrían representar un conflicto de intereses en la evaluación de las enfermedades de los trabajadores. Estas clínicas generalmente funcionan como programas sin fines de lucro que absorben parte del costo de las evaluaciones médicas como parte de su misión de enseñanza y servicio, ya que las evaluaciones de diagnóstico complejas rara vez son rentables sin el apoyo del empleador.
El crecimiento de las clínicas académicas de medicina ocupacional y ambiental también se ha producido como consecuencia del crecimiento de los programas académicos de medicina ocupacional y ambiental en las facultades de medicina y los centros médicos académicos. Hasta hace poco tiempo, había un pequeño número de programas de salud ocupacional en los Estados Unidos, y prácticamente todos estos estaban basados en escuelas de salud pública, enfatizando disciplinas como higiene industrial, toxicología y epidemiología. El número de programas académicos de medicina ocupacional y ambiental en las facultades de medicina aumentó sustancialmente durante las décadas de 1980 y 1990.
Este crecimiento se produjo por varias razones. La Ley de Salud y Seguridad Ocupacional aprobada en 1970 creó el Instituto Nacional para la Salud y Seguridad Ocupacional (NIOSH), que implementó un programa de subvenciones para apoyar la capacitación de residencia en medicina ocupacional. Muchos programas se desarrollaron en facultades de medicina y pudieron brindar capacitación de residencia con la ayuda del apoyo de subvenciones de NIOSH. Otra razón para el crecimiento de los programas de residencia es que la organización de acreditación profesional para la medicina ocupacional en los Estados Unidos tenía como objetivo aumentar la estatura del campo haciendo que completar un programa de capacitación formal (en lugar de solo experiencia laboral en el campo) sea un requisito para la certificación. como especialista en medicina del trabajo. Los programas de residencia también se establecieron en respuesta a informes de prestigiosas organizaciones profesionales, como el Instituto de Medicina (IOM), que documentaron la grave escasez de médicos calificados en el campo de la medicina ocupacional y ambiental (IOM 1993). Muchos de los nuevos programas de residencia establecieron clínicas como lugares de capacitación para los programas de residencia. Una gran proporción de los futuros especialistas en los Estados Unidos recibirán su formación clínica en las clínicas académicas de medicina ocupacional y ambiental.
Apoyo Organizativo a las Clínicas
Las clínicas académicas generalmente no brindan servicios de salud rentables y de rutina para los empleados como los de los proveedores contratados, por lo que el apoyo institucional ha sido esencial para mantener estos programas. Varias agencias gubernamentales han jugado un papel importante en el apoyo a las clínicas. Como se mencionó anteriormente, NIOSH ha brindado apoyo a los programas de residencia en medicina ocupacional; este apoyo se brindó a través de los consorcios de capacitación del Centro de Recursos Educativos interdisciplinarios y luego a través de becas de capacitación para residentes en medicina ocupacional. El Instituto Nacional de Ciencias de la Salud Ambiental (NIEHS, por sus siglas en inglés) ha brindado apoyo de investigación y capacitación para los programas académicos de medicina ocupacional. Muchas de las clínicas mejor establecidas están afiliadas a centros de investigación de salud ambiental apoyados por NIEHS. Las clínicas apoyan la misión de los centros mediante la identificación de poblaciones para la investigación clínica y epidemiológica. NIEHS también estableció el programa de becas de premios académicos de medicina ambiental y ocupacional a fines de la década de 1980 para brindar apoyo a las escuelas de medicina para el desarrollo de la facultad en el campo. Este programa de subvenciones ahora ha brindado apoyo a los profesores en una proporción sustancial de las facultades de medicina con clínicas académicas. La Agencia para el Registro de Sustancias Tóxicas y Enfermedades (ATSDR), que fue establecida por la Ley Integral de Respuesta, Compensación y Responsabilidad Ambiental (Superfund) en 1980 para realizar evaluaciones de salud ambiental y mejorar la capacitación profesional para evaluar sustancias peligrosas, ha brindado un apoyo esencial para el desarrollo del programa. y actividades educativas profesionales relacionadas, ya que muchas de las clínicas han comenzado a abordar problemas ambientales y de salud ocupacional.
Varios estados tienen programas para apoyar los servicios de salud ocupacional. El programa más grande es el de los Centros de Salud Ambiental y Ocupacional de la Universidad de California. Estos centros se establecieron en cinco campus universitarios e incluyen programas multidisciplinarios de investigación, capacitación y servicios clínicos. Varios otros estados (p. ej., Nueva Jersey, Oregón, Michigan y Washington) también apoyan programas a través de escuelas estatales de medicina o escuelas de salud pública. El estado de Nueva York creó una red estatal de clínicas de salud ocupacional y ambiental, la mayoría de las cuales están afiliadas a centros médicos académicos. Esta red de clínicas puede evaluar a personas con posibles problemas médicos ambientales u ocupacionales, incluso si no pueden pagar por estos servicios. Las clínicas desarrollaron un sistema de base de datos común para que la red pueda servir como un sistema de vigilancia de enfermedades ocupacionales para el estado.
Las asociaciones profesionales también han brindado un apoyo fundamental para el crecimiento de las clínicas académicas. Los miembros de la Asociación Estadounidense de Salud Pública (APHA) brindaron un enfoque temprano para la comunicación entre las clínicas emergentes. El apoyo de la APHA sirvió para fortalecer la orientación a la salud pública y la prevención de las clínicas. En 1987, los miembros del comité de clínicas de medicina ocupacional de la APHA formaron una nueva organización, la Asociación de Clínicas Ocupacionales y Ambientales (AOEC), como una “red de establecimientos clínicos dedicados a la investigación y la educación, así como a la prevención y el tratamiento de las enfermedades ocupacionales y ambientales”. enfermedades ambientales” (AOEC 1995). La AOEC se ha convertido en una red nacional de más de 50 clínicas, la mayoría de las cuales son clínicas académicas. La mayoría de las clínicas académicas bien establecidas son miembros de la AOEC. La Asociación mejora la comunicación entre las clínicas, establece pautas para la calidad de la atención y los derechos de los pacientes, busca apoyo financiero para actividades profesionales y educativas y está desarrollando un sistema de base de datos para que la información de las clínicas pueda recopilarse y analizarse sistemáticamente.
Características del programa
Como se mencionó anteriormente, la actividad principal de las clínicas es identificar enfermedades ambientales y relacionadas con el trabajo, en lugar de brindar servicios de salud de rutina a los empleados. Debido a este enfoque, las clínicas son diferentes de los programas clínicos que brindan servicios contratados por el empleador (Rosenstock 1982). Los profesionales en las clínicas académicas se relacionan con los trabajadores y miembros de la comunidad potencialmente afectados como sus principales clientes, en lugar de los empleadores. Los médicos participan en los aspectos médicos, sociales, económicos y legales de los problemas de los pacientes. La relación paciente-proveedor es baja: las clínicas, que se enfocan en casos médicos complejos pero de volumen relativamente bajo, requieren visitas más largas y exhaustivas que involucran los esfuerzos del médico y el paciente más allá del horario normal de la clínica.
Debido a las responsabilidades de investigación y enseñanza, las clínicas académicas suelen ser de medio tiempo y ofrecen hasta varias sesiones por semana. Un directorio de 41 clínicas académicas miembros de la AOEC informó un rango de uno a 13 médicos por clínica, con un 85% de las clínicas con dos a seis médicos (AOEC 1995). Otra característica es que las clínicas utilizan equipos multidisciplinarios de profesionales para mejorar la evaluación de exposición y toxicidad y brindar servicios de prevención y educación. Por ejemplo, de 41 clínicas académicas en un directorio de la AOEC, la mayoría tenía higienistas industriales (32), mientras que aproximadamente la mitad tenía toxicólogos (22), trabajadores sociales (19), educadores en salud (19) y epidemiólogos (24) en el personal profesional. (AOEC 1995).
Las clínicas enfatizan una perspectiva de servicio orientada a la comunidad. La mayoría de las clínicas establecen programas de extensión comunitaria y profesional, tanto para establecer una red de derivación para identificar a los pacientes como para brindar educación a los profesionales de la salud, trabajadores y residentes de la comunidad. Muchas clínicas establecen un comité asesor comunitario y de trabajadores para supervisar las actividades de la clínica.
Muchas clínicas mantienen bases de datos informáticas para poder recuperar y analizar las experiencias de las clínicas. Las bases de datos incluyen la fuente de referencia del paciente, la ocupación y el código de la industria de todos los trabajos (o al menos los trabajos actuales y/o los más importantes), el nombre del empleador, las exposiciones, los diagnósticos relacionados con el trabajo, la evaluación del vínculo entre las exposiciones y los diagnósticos y la demografía (Rosenstock, Daniell y Barnhart 1992). Hasta ahora, los datos recopilados por las clínicas no han sido bien coordinados, pero la AOEC ha desarrollado un sistema de base de datos común, por lo que esta información debería recopilarse de manera más sistemática en el futuro.
Servicios
La combinación de pacientes atendidos en las clínicas académicas varía según los tipos de empleadores y los peligros de la comunidad en la región, incluso más que entre los servicios ocupacionales contratados, que tienden a desarrollarse en respuesta a las necesidades de los empleadores. Las clínicas pueden ofrecer servicios de diagnóstico especializados según la experiencia y los intereses de investigación de la facultad. Los pacientes pueden acudir a las clínicas según la experiencia y la reputación del programa académico. Un paciente generalmente se presentará con una enfermedad real, queriendo saber si su trabajo o una exposición ambiental fue responsable, o con un historial de una exposición potencialmente tóxica, queriendo saber si la exposición tendrá consecuencias adversas.
Los diagnósticos ocupacionales más comunes vistos en las clínicas, como se informó en un directorio reciente de la AOEC, fueron los siguientes (AOEC 1995): asma, enfermedades pulmonares relacionadas con el asbesto y otras afecciones pulmonares; síndrome del túnel carpiano, esfuerzo repetitivo, condiciones musculoesqueléticas; y afecciones dermatológicas. Pocas clínicas reportaron problemas neurológicos como un diagnóstico común, y muy pocas vieron pacientes con lesiones agudas. Los problemas de exposición ocupacional más comunes reportados involucraron asbesto, plomo u otros metales pesados, químicos y solventes.
La distribución de los diagnósticos ambientales comunes fue diferente de la que tipifica los problemas ocupacionales. Los diagnósticos más comúnmente reportados fueron determinaciones de síndrome de sensibilidad química múltiple y “síndrome del edificio enfermo”, o síntomas debido a problemas de calidad del aire interior. Los problemas de exposición ambiental más comunes informados involucraron pesticidas, plomo, productos químicos y desechos peligrosos en las comunidades.
Los pacientes provienen de una variedad de fuentes: pueden ser autoderivados o enviados por empleadores, sindicatos, agencias de salud pública, médicos, abogados y los sistemas de compensación para trabajadores. Algunas referencias se hacen a los programas porque los pacientes quieren una evaluación médica independiente y de alta calidad. Otras referencias se refieren a profesionales específicos, a menudo miembros de la facultad, que tienen experiencia reconocida. Las elecciones que conducen a estas últimas referencias pueden ser el resultado de una búsqueda de alcance nacional o incluso internacional.
Las clínicas académicas ofrecen servicios además de evaluación de enfermedades ocupacionales y ambientales. Muchas clínicas realizan exámenes médicos a los trabajadores a pedido de los empleadores, sindicatos o grupos de trabajadores que están preocupados por cierta exposición, como plomo o asbesto. Las clínicas también brindan exámenes de vigilancia médica exigidos por OSHA o las leyes estatales. La mayoría de las clínicas sirven como recursos regionales brindando consultas clínicas a trabajadores, residentes de la comunidad y médicos, generalmente por teléfono.
Además de los servicios clínicos, el personal multidisciplinario de las clínicas académicas brinda evaluaciones de riesgos en el lugar de trabajo y en la comunidad, que a veces incluyen el monitoreo de la exposición. Prácticamente todas las clínicas ofrecen educación en salud y capacitación en prevención para individuos, comunidades y profesionales de la salud.
El futuro de las
El futuro de las clínicas académicas en los Estados Unidos puede verse afectado por los cambios generales en los sistemas de compensación para trabajadores y de atención médica. Continuará la necesidad de evaluaciones médicas independientes de problemas ocupacionales y ambientales, pero muchos estados han implementado o están considerando cambios en las leyes de compensación para trabajadores para restringir la libertad de los trabajadores de tomar sus propias decisiones en forma independiente con respecto a una evaluación médica. También hay una tendencia a integrar la atención médica para condiciones ocupacionales y no ocupacionales por parte de un solo proveedor de atención administrada. Las clínicas deberán responder al crecimiento de la atención administrada en el campo de la salud ocupacional debido a que el enfoque independiente utilizado por estas clínicas puede quedar excluido en gran medida de un sistema de compensación para trabajadores más administrado.
Para responder a estos cambios en el sistema de atención médica, algunas clínicas académicas están estableciendo afiliaciones con programas contratados por el empleador para que las clínicas funcionen como un programa de referencia especializado mientras que los otros programas manejan casos de rutina y tratamiento médico. También es posible que las clínicas académicas deban establecer afiliaciones con centros médicos que brinden atención primaria, atención de urgencia, servicios de rehabilitación y otras especialidades a fin de dar mayor amplitud a los servicios que se prestarán integralmente en la atención de la salud ocupacional y otras atenciones médicas. Se adoptará este enfoque para aumentar la estabilidad financiera mediante el uso de contratos además del cobro de tarifas por el servicio, y para brindar experiencias de capacitación a los médicos, muchos de los cuales ejercerán en esos entornos.
El desafío para las clínicas académicas será mantener su perspectiva independiente mientras funcionan en un sistema de atención administrado e integrado financiado en gran parte por los empleadores. La opción de consultas independientes se mantendrá hasta cierto punto debido a los patrones de derivación regionales y nacionales basados en la reputación de una clínica. Los profesionales clínicos también continuarán brindando consultas de expertos a individuos y abogados bajo el sistema de responsabilidad extracontractual, que también está evolucionando en los Estados Unidos, aunque más lentamente que el sistema de atención médica. Sin embargo, incluso con estas fuentes de apoyo, las clínicas académicas en los Estados Unidos seguirán necesitando el apoyo de las agencias gubernamentales y las organizaciones profesionales para continuar con su papel como fuentes independientes de consulta médica, investigación y capacitación. El futuro de muchas de las clínicas académicas dependerá de si los gobiernos federal y estatal continúan apoyando estos programas.
Más...
Servicios de Salud Ocupacional en Japón
Política y legislación
En Japón, el único organismo administrativo de salud ocupacional es el Ministerio de Trabajo, y la ley central es la Ley de Salud y Seguridad Industrial promulgada en 1972 (esta ley se denominará “Ley de Salud” a los efectos de este artículo). La Ley de Salud y sus órdenes de aplicación especifican la responsabilidad del empleador de brindar servicios de seguridad y salud en el trabajo, incluida la designación de un médico de salud ocupacional (OP), de acuerdo con el tamaño del lugar de trabajo. Es un requisito que todos los lugares de trabajo que emplean a 50 o más trabajadores designen un OP (un OP de tiempo completo para lugares de trabajo que emplean a 1,000 o más trabajadores). Además, todos los lugares de trabajo, independientemente del número de empleados, tienen la obligación de proporcionar exámenes de salud a sus trabajadores. Los exámenes de salud obligatorios incluyen exámenes de salud generales previos al empleo y periódicos para trabajadores a tiempo completo y exámenes de salud específicos para trabajadores a tiempo completo que realizan actividades descritas como “trabajo nocivo”. El cumplimiento de los requisitos legales anteriores es generalmente bueno, aunque existe un gradiente en la tasa de cumplimiento según el tamaño del lugar de trabajo.
Modelos de Organización y Prestación de Servicios
Los modelos de organización y prestación de servicios varían considerablemente según el tamaño del lugar de trabajo. Los lugares de trabajo a gran escala a menudo incluyen unidades de salud ocupacional de tamaño completo, como un departamento de administración de salud, un departamento de promoción de la salud o una clínica/hospital en las instalaciones. Estas unidades funcionales pueden tomar la forma de instituciones independientes, especialmente si enfatizan actividades curativas, pero muchas son unidades subordinadas a departamentos como el departamento de trabajo o el departamento de asuntos generales. En algunos casos, la unidad de salud ocupacional está a cargo de un sindicato de seguros de salud corporativos. El OP de tiempo completo muy a menudo es designado para un puesto de director de la unidad, a veces nominalmente equivalente a un puesto gerencial dentro de la jerarquía corporativa. El personal co-médico puede consistir en una combinación variable de enfermeras generales, enfermeras de salud ocupacional y tecnólogos de rayos x y/o médicos.
Por el contrario, muchos lugares de trabajo a pequeña escala carecen de los recursos humanos y de las instalaciones para llevar a cabo las funciones de salud ocupacional. En este sector, los OP a tiempo parcial se contratan entre médicos generales privados, médicos afiliados a hospitales o universidades y profesionales de la salud ocupacional independientes o no independientes. Los OP a tiempo parcial participan en una gama variable de actividades de salud ocupacional según las necesidades del lugar de trabajo y la experiencia del médico. Una organización de salud ocupacional (OHO), que se define como una organización que presta servicios de salud ocupacional con ánimo de lucro, ha desempeñado un papel esencial en la prestación de servicios de salud ocupacional en lugares de trabajo de pequeña escala. Los servicios que se pueden comprar a los OHO cubren la provisión y el seguimiento de varios exámenes de salud, la implementación de mediciones ambientales e incluso el envío de OP y enfermeras. Muchos lugares de trabajo de pequeña escala designan un OP de medio tiempo y contratan a un OHO para cumplir con los requisitos legales específicos impuestos en el lugar de trabajo.
Actividades y Contenido
La Fundación para la Promoción de la Salud Ocupacional, una organización auxiliar sin fines de lucro del Ministerio de Trabajo, ha realizado periódicamente encuestas a nivel nacional centradas en las actividades de los OP a tiempo completo y parcial. Según la encuesta de 1991, a la que respondieron 620 OP de tiempo completo, la asignación de tiempo promedio fue mayor para las actividades curativas (495 horas/año), seguida de exámenes de salud periódicos (136) y consultas de salud (107). La asignación de tiempo a las patrullas en el lugar de trabajo promedió 26.5 horas/año. En la encuesta, también respondieron 340 OP a tiempo parcial; el tiempo medio asignado por los OP a tiempo parcial fue proporcionalmente menor que el de los OP a tiempo completo. Sin embargo, una observación detallada revela que las actividades de los PO a tiempo parcial varían mucho en cantidad y calidad, dependiendo de varios factores interrelacionados:
- tamaño y características del lugar de trabajo
- trabajo principal y otras citas del médico
- compromiso de trabajo.
Recursos de personal
No existen disposiciones legales sobre las calificaciones de los OP: dicho simplemente, los OP (ya sea de tiempo completo o de medio tiempo) pueden ser designados “entre médicos” (la Ley de Salud). A partir de 1995, el número total de médicos se estima en 225,000, con un aumento anual de unos 5,000 (es decir, un aumento de 7,000 graduados de 80 escuelas de medicina en Japón y una disminución de 2,000 debido a la muerte). El número estimado de PO a 1991 era de unos 34,000 (2,000 de tiempo completo y 32,000 de medio tiempo), lo que equivalía al 16.6% del número total de médicos (205,000). Además, se estima que varios miles de enfermeras en todo el país juegan un papel activo en el campo de la salud ocupacional, aunque no existe una definición legal de enfermera de salud ocupacional. Entre los trabajadores se recluta un supervisor de salud, que la Ley de Salud define como una persona que se encarga de los asuntos técnicos relacionados con la salud. El OP interactúa estrechamente con el supervisor de salud, a quien el OP puede “brindar orientación o asesoramiento” en virtud de la Ley de Salud.
Administración
Dentro del Ministerio de Trabajo, la salud ocupacional es administrada directamente por el Departamento de Seguridad y Salud Industrial, que está subordinado a la Oficina de Normas Laborales. Las unidades funcionales de la Oficina a nivel local incluyen las Oficinas de Normas Laborales de las Prefecturas (de las cuales hay 47) y las Oficinas de Inspección de Normas Laborales (hay 347 de estas) distribuidas en todo el país y dotadas de un total de alrededor de 3,200 "Inspectores de Normas Laborales", 390 “Oficiales Expertos en Seguridad Industrial” y 300 “Oficiales Expertos en Salud Industrial”.
El Ministerio del Trabajo ha venido implementando planes quinquenales consecutivos para la prevención de accidentes laborales; el más reciente de ellos (el octavo) se asoció con el eslogan “haciendo realidad una vida laboral más saludable y segura tanto en el aspecto mental como físico”. En consecuencia, el Ministerio está llevando a cabo un plan de Promoción de la Salud Total (THP). Bajo el plan THP, el OP prescribe un menú de ejercicios para cada trabajador basado en datos de medición de salud. El gobierno organiza programas de capacitación que acomodan a los representantes de las empresas para desarrollar las habilidades necesarias. El gobierno también otorga reconocimiento a los OHO que son capaces de brindar servicios relacionados con la implementación de THP.
Sistemas de Financiamiento
Cuando los servicios de salud en el trabajo se prestan en las instalaciones, como es el caso de los lugares de trabajo a gran escala, a menudo adoptarán la forma de un departamento intraempresarial y, por lo tanto, estarán sujetos a las limitaciones financieras del empleador. Otra variación involucra la presencia de una unidad afiliada pero autosuficiente (clínica, hospital u OHO) que emplea personal de salud ocupacional. En algunos casos, la unidad está a cargo de un sindicato corporativo de seguros de salud. Muchos lugares de trabajo a pequeña escala, que carecen de los recursos humanos, de instalaciones y financieros, pero bajo el requisito de designar un OP a tiempo parcial, a menudo lo harán mediante la contratación de médicos generales, médicos afiliados a hospitales o universidades y otros. Como se indicó anteriormente, el OP a tiempo parcial participará en una gama variable de actividades de salud ocupacional según las necesidades del lugar de trabajo y la experiencia del médico. Los requisitos impuestos en el lugar de trabajo, como la provisión de exámenes de salud periódicos a todos los empleados, a menudo exceden la capacidad de tiempo y/o la disposición del médico contratado. Esto crea una brecha entre la oferta y la demanda que a menudo llenan los OHO.
Investigación
La Sociedad Japonesa de Salud Ocupacional (JSOH) es una sociedad académica compuesta por OP, enfermeras de salud ocupacional e investigadores. Su membresía actual supera los 6,000 y está aumentando a un ritmo rápido. El JSOH celebra reuniones científicas anuales a nivel nacional y regional y recientemente comenzó a publicar una publicación científica en inglés titulada Revista de salud ocupacional. Algunos institutos de investigación básicos son el Instituto Nacional de Salud Industrial (periódica: Salud industrial, semestral, inglés), el Institute for Science of Labor (periódico: Revista de ciencia del trabajo, mensual, japonés e inglés), la Asociación de Salud y Seguridad Industrial de Japón (publicaciones: Anuario de Seguridad Industrial y así sucesivamente) y el Instituto de Ciencias Ecológicas Industriales de la Universidad de Salud Ocupacional y Ambiental, Japón (periódico: Diario de la UOEH, bimensual, japonés e inglés).
Futuros desarrollos
El Ministerio del Trabajo lanzó recientemente un plan integral dirigido a la prevención de enfermedades y la promoción de la salud de los trabajadores del país. Planea establecer centros de salud ocupacional (OHC) subvencionados por el gobierno a nivel de prefectura y región en todo el país dentro de un plan de ocho años. Está previsto que se establezcan OHC de prefectura para cada una de las 47 prefecturas, y cada uno estará integrado por unas 15 personas, incluido un médico administrativo a tiempo completo y tres o cuatro médicos a tiempo parcial. Su función principal será la provisión de capacitación y difusión de información a los OP que trabajan en las inmediaciones. Los OHC regionales están planificados para 347 sitios en todo el país en afiliación con las divisiones locales de la Asociación Médica de Japón (JMA). Se enfocarán en brindar servicios de salud ocupacional al sector desatendido, es decir, trabajadores en industrias de pequeña escala. El presupuesto inicial para el año fiscal 1993 fue de 2.3 millones de yenes (20 millones de dólares estadounidenses) para el establecimiento de seis OHC de prefectura y 50 regionales. Los OHC prefectorales y regionales funcionarán de manera interactiva, así como con la administración, la JMA, los hospitales de trabajadores, etc. La colaboración entre estas diversas instituciones será la clave del éxito de este plan.
Protección Laboral en la Federación Rusa: Ley y Práctica
La organización de la protección laboral heredada por la Federación Rusa de épocas anteriores representaba una estructura jerárquica que había sido construida bajo la sociedad anterior y funcionaba bajo un riguroso control administrativo acompañado de planificación y asignación de recursos. Los cambios recientes en los sistemas económicos y sociales del país causados por la transición a una economía de mercado han requerido tanto la revisión de la legislación laboral existente como la reorganización de todo el sistema de protección laboral y en particular la provisión de servicios de salud ocupacional a la población trabajadora.
Legislacion laboral
La protección laboral en Rusia se reconoce como un sistema complejo para garantizar condiciones de trabajo seguras y saludables, que incluye medidas legales, socioeconómicas, organizativas, preventivas, de seguridad, higiénicas, técnicas y otras.
La legislación laboral en la Federación Rusa comprende ciertas disposiciones de la Constitución rusa, el Código Laboral, la Ley Básica de Protección Laboral y la legislación habilitante, que consiste en los actos legales, reglamentos y directivas pertinentes, así como directrices, instrucciones, normas estatales. y varias normas aprobadas por las autoridades correspondientes de la Federación Rusa y las de las repúblicas en el territorio de Rusia.
El artículo 37 de la Constitución de la Federación Rusa estipula que cada ciudadano tiene derecho a trabajar en un entorno que cumpla con los requisitos de seguridad y salud en el trabajo, a una remuneración por el trabajo que se paga sin discriminación a una tasa que no sea inferior al mínimo establecido. por el gobierno federal, y estar protegido contra el desempleo.
La Ley Básica de Protección Laboral, aprobada en agosto de 1993, contiene disposiciones que garantizan los derechos de los trabajadores a la protección de su salud. También regula las relaciones laborales entre patrones y trabajadores en todas las ramas de la economía sin importar las formas de propiedad. Según el artículo 4 de esta Ley, los trabajadores tienen derecho a:
- condiciones de trabajo seguras y saludables
- lugares de trabajo que están protegidos contra los riesgos laborales que pueden causar accidentes o enfermedades profesionales o disminuir la capacidad de trabajo
- indemnizaciones por accidentes de trabajo y enfermedades profesionales
- información sobre los riesgos laborales y para la salud existentes y las medidas adoptadas por el empleador para controlarlos
- suministro de equipo de protección personal a cargo del empleador.
El artículo 9 de la Ley Básica de Protección Laboral responsabiliza a la gerencia de garantizar condiciones de trabajo seguras y saludables, mientras que el artículo 16 especifica sanciones económicas por permitir condiciones de trabajo inseguras e insalubres, así como por el deterioro de la salud de los trabajadores como resultado de exposiciones ocupacionales, lesiones o enfermedades.
El capítulo 10 del Código Laboral de la Federación de Rusia se refiere a la seguridad y salud en el trabajo en la industria. El artículo 139 estipula la responsabilidad de la dirección de proporcionar condiciones de trabajo seguras y saludables mediante la introducción de procedimientos de seguridad actualizados y medidas de prevención de accidentes que garanticen un control adecuado de los riesgos y la prevención de accidentes y enfermedades profesionales.
El artículo 143 del Código del Trabajo requiere que la gerencia equipe los lugares de trabajo con maquinaria y equipo seguros y cree condiciones de trabajo seguras de conformidad con las normas técnicas e higiénicas, así como con los reglamentos interindustriales y sectoriales sobre seguridad y salud en el trabajo que se hayan desarrollado y adoptado de conformidad con con la legislación laboral vigente.
Los reglamentos intersectoriales de seguridad y salud en el trabajo abarcan todas las ramas de la industria. Consisten en requisitos legales aplicables a todas las empresas independientemente de los tipos de su actividad económica (por ejemplo, normas higiénicas SN 245-71 para el diseño de empresas industriales). Los reglamentos intersectoriales son adoptados por el Consejo de Ministros de la Federación Rusa, o por otras autoridades competentes si así lo solicita el Consejo de Ministros.
Las normas sectoriales de seguridad y salud en el trabajo definen requisitos para diversos procesos industriales, tipos de obras y equipos específicos para determinadas ramas de la industria (p. ej., normas sobre normas de seguridad para operaciones de soldadura en la construcción, o para la operación de grúas de carga en obras portuarias). Tienen en cuenta las características específicas de las ramas particulares de la economía y son adoptados por los respectivos ministerios, comités estatales, órganos estatales de supervisión y otras autoridades competentes.
Los ministerios también emiten lineamientos, instrucciones y normas técnicas de seguridad y salud para sus respectivos campos de actividades económicas. Otras instrucciones, como las que obligan a los empleadores a organizar formación sobre seguridad y salud en la planta para los trabajadores o las que obligan a los trabajadores a cumplir con los requisitos de seguridad, están sujetas a consultas con las organizaciones de empleadores y de trabajadores.
Los patrones tienen la obligación de proporcionar a los trabajadores la indumentaria o uniformes adecuados y los equipos de protección individual y colectiva que establezca la reglamentación. También son responsables de la organización de exámenes de salud periódicos para ciertas categorías específicas de trabajadores, como los que realizan trabajos pesados o en ocupaciones peligrosas, los trabajadores del transporte y algunos otros.
Junto con los deberes y responsabilidades de los empleadores (cuando el estado es dueño de la propiedad, la dirección de la empresa representa al empleador), la legislación laboral responsabiliza a los trabajadores de cumplir con los requisitos de seguridad y salud en el trabajo especificados en los reglamentos e instrucciones pertinentes. Por ejemplo, están obligados a participar en capacitaciones sobre seguridad y salud ocupacional, mantener y usar adecuadamente el equipo de protección personal, recibir capacitación en prevención de incendios, mantener la maquinaria y el equipo que usan y mantener limpios sus lugares de trabajo.
A nivel de empresa, la supervisión diaria de las normas y requisitos de seguridad y salud en el trabajo es responsabilidad de la oficina de seguridad y salud en el trabajo, que es una unidad integral de la empresa y goza de un estatus independiente. Sus funciones principales incluyen evaluación de riesgos laborales, evaluación de riesgos, recomendación de medidas de seguridad y control, prevención de accidentes industriales, análisis de las causas de accidentes laborales, cooperación con otras unidades de la empresa en la prevención de accidentes y lesiones laborales, control de maquinaria y equipos y la implementación de programas de seguridad. El buró tiene la facultad de detener la operación de ciertas máquinas o procesos o la realización de trabajos que puedan poner en peligro la vida y la salud de los trabajadores.
Las pequeñas empresas no suelen estar en condiciones de organizar una oficina de seguridad y salud en el trabajo (véase “Servicios de salud en el trabajo en las pequeñas empresas”). El artículo 8 de la Ley Básica de Protección del Trabajo les otorga el derecho de consultar a especialistas externos en seguridad y salud en el trabajo y contratarlos por contrato.
Para hacer más efectivas las regulaciones que cubren la protección de los trabajadores en la Federación Rusa, existe un sistema para establecer estándares estatales sobre seguridad y salud ocupacional (GOST). Las normas estatales tienen fuerza de ley y las autoridades estatales correspondientes hacen cumplir su implementación.
En total, ahora hay más de 2,000 reglamentos, directivas, instrucciones, normas de higiene y estándares estatales sobre seguridad y salud en el trabajo, la mayoría de los cuales han sido desarrollados por los diversos ministerios, comités estatales y otras autoridades de la antigua URSS. Estas normas y reglamentos aún están vigentes, aunque 700 se establecieron antes de 1981 y estaban destinados a ser aplicables por un período de solo cinco años. La mayoría de ellos necesitan reconsideración y modificación a la luz de la nueva situación económica.
Como parte de la reorganización del sistema de protección laboral en Rusia, el Decreto Presidencial del 4 de mayo de 1994 creó la Inspección Federal del Trabajo (Rostrudinspekcija) bajo el Ministerio de Trabajo y lo hizo responsable de hacer cumplir la legislación laboral en todos los territorios de la Federación Rusa. Este estableció el sistema de control y supervisión estatal en el campo de la protección laboral. (Antes de esto, la aplicación de la legislación laboral era responsabilidad de los inspectores sindicales). Se establecerán inspecciones regionales con una estructura de red en todas las regiones constituyentes de la Federación Rusa para completar la estructura organizativa de la Inspección Federal del Trabajo.
Legislación Sanitaria
La legislación sanitaria de la Federación Rusa representa un instrumento para la realización de la política estatal de salud pública y bienestar epidemiológico. El Servicio Federal de Higiene y Epidemiología de la Federación de Rusia realiza sus actividades de conformidad con la legislación sanitaria y desempeña un papel importante en las actividades destinadas a la promoción de la seguridad y la salud en el trabajo y la salud pública en general.
La legislación sanitaria consta de la Ley de bienestar higiénico y epidemiológico de la población, aprobada el 13 de abril de 1992 por el Consejo Supremo de la Federación de Rusia, y de las directivas y reglamentos pertinentes adoptados por las respectivas autoridades competentes en virtud de esta ley.
El artículo 1 de la Ley define el término bienestar higiénico y epidemiológico como “un estado de la salud pública y del medio ambiente en el que no exista una influencia peligrosa de los factores ambientales sobre la salud de las poblaciones y existan condiciones favorables para las actividades creativas”.
La legislación sanitaria establece normas higiénicas para las empresas, nuevos tipos de maquinaria y equipo, y nuevos procesos y materiales tecnológicos. También estipula la aplicación de las normas y estándares existentes.
La supervisión higiénica estatal tiene dos formas:
- La supervisión higiénica preventiva incluye la aplicación de normas higiénicas en el diseño, la construcción y la reconstrucción de empresas, la introducción de nuevas tecnologías, la fabricación de maquinaria y equipo y la vigilancia del medio ambiente.
- La supervisión higiénica de rutina implica la vigilancia periódica del entorno de trabajo de las empresas utilizando métodos higiénicos de control, muestreo y análisis de la exposición. También incluye el control de la aplicación de normas higiénicas en la operación de maquinaria y equipo y el mantenimiento de la empresa en general.
El artículo 9 de la Ley obliga a las empresas a cumplir la legislación sanitaria cumpliendo las normas higiénicas establecidas y ejerciendo un control sobre su entorno industrial. Están obligados a prevenir la contaminación ambiental y a desarrollar e implementar programas de seguridad y salud que tengan como objetivo la mejora del entorno laboral y la prevención de accidentes y lesiones laborales.
El capítulo 4 de la Ley determina los distintos grados de responsabilidad por infracción de la legislación sanitaria rusa. Las personas responsables de infringir la ley pueden ser procesadas con arreglo al derecho civil o penal (artículo 27) de la Federación Rusa.
El capítulo 5 de la Ley estipula las funciones de la supervisión higiénica y epidemiológica estatal. Incluye:
- evaluación y pronóstico de la salud ambiental para el público
- identificación de casos de enfermedades transmisibles, enfermedades no transmisibles generalizadas e intoxicaciones, y sus causas
- desarrollo de medidas obligatorias para asegurar el bienestar higiénico y epidemiológico de la población
- supervisión del cumplimiento de las empresas con la legislación sanitaria y las normas higiénicas
- enjuiciamiento de organizaciones y personas por incumplimiento de la legislación sanitaria y las normas de higiene
- recopilar estadísticas sobre enfermedades transmisibles, enfermedades profesionales, enfermedades no transmisibles generalizadas e intoxicaciones resultantes de factores ambientales adversos.
Como resultado de los cambios estructurales que se están produciendo en los patrones de empleo, la Ley, por primera vez, obliga a la observancia de la legislación sanitaria, las normas higiénicas, la calidad higiénica de los productos y la prevención de la contaminación ambiental no sólo a la dirección y los trabajadores, sino también a también a los trabajadores por cuenta propia que están involucrados en un empleo a tiempo completo (artículo 34).
De acuerdo con el artículo 32 de la Ley, el Servicio Federal de Higiene y Epidemiología de la Federación Rusa tiene la responsabilidad de hacer cumplir la legislación sanitaria. Además, el Consejo de Ministros de la Federación Rusa aprobó la Directiva No. 375, que reorganizó las antiguas estaciones higiénicas y epidemiológicas en Centros de Supervisión Higiénica y Epidemiológica del Estado (CSHES), que operan en todos los territorios de la Federación Rusa.
La nueva legislación sanitaria es un avance crucial en la regulación legal del bienestar higiénico y epidemiológico de la población, como lo es la reestructuración radical del Servicio Federal de Higiene y Epidemiología de la Federación Rusa para implementarla. El Servicio ha recibido recientemente el estatus de Servicio Federal y ahora está incluido en los órganos federales de control estatal. Como resultado, se ha establecido el Comité Federal de Supervisión Higiénica y Epidemiológica de la Federación de Rusia para supervisar en general este Servicio.
El Servicio Federal de Higiene y Epidemiología de la Federación de Rusia está compuesto por los siguientes órganos:
- El Comité Federal de la Federación Rusa para la Supervisión Higiénica y Epidemiológica
- Centros Estatales de Supervisión Higiénica y Epidemiológica (CSHES) a nivel de república, regional, municipal, distrital y local
- CSHES lineales en transporte acuático y aéreo
- Centro de Información y Análisis de la Federación Rusa
- institutos médicos y centros de formación especializados para la formación y capacitación de especialistas para el personal de la CSHES
- institutos de investigación especializados en higiene ocupacional y epidemiología
- establecimientos médicos especializados que producen vacunas
- centros de desinfección.
Según se define en la Directiva Núm. 375, las funciones principales del Servicio Federal de Higiene y Epidemiología incluyen:
- aplicación de la legislación sanitaria
- desarrollo de normas y estándares higiénicos
- elaboración de programas federales, republicanos, regionales y locales para la protección y promoción de la salud
- suministro de información técnica a las autoridades competentes, empresas, organizaciones de empleadores y de trabajadores y otras instituciones involucradas en actividades de seguridad y salud en el trabajo, incluida información sobre las condiciones higiénicas y epidemiológicas del país, estadísticas sobre morbilidad de la población e interpretación de documentos legales relacionados con la salud legislación
- coordinación de las actividades de empresas, organizaciones de empleadores y de trabajadores, asociaciones científicas y otras instituciones y organizaciones con respecto tanto al desarrollo como a la implementación de normas de higiene.
Los especialistas de la CSHES tienen derecho a visitar e inspeccionar las empresas para hacer cumplir la legislación sanitaria. Investigan las causas de las enfermedades profesionales e identifican los peligros ambientales y laborales potenciales que pueden dar lugar a enfermedades, lesiones y envenenamientos relacionados con el trabajo. Lo ideal es que, cuando sea necesario, cooperen con los médicos y enfermeras del trabajo que forman parte del personal de los servicios de salud en el trabajo.
Los fondos de CSHES provienen directamente del presupuesto federal de la Federación Rusa. Además, la CSHES podrá prestar servicios especializados y asesoramiento bajo contrato a las empresas y demás personas que necesiten su especialización. La lista de servicios especializados que brinda la CSHES es aprobada por el Comité Federal de Supervisión Higiénica y Epidemiológica.
La legislación sanitaria se hace cumplir mediante la aplicación de las directivas, los reglamentos, las instrucciones, las normas y los estándares y los requisitos legales pertinentes. Éstas incluyen:
- reglamentos de higiene, normas y requisitos de higiene destinados a crear condiciones de trabajo seguras y saludables, proteger el medio ambiente y promover la salud pública en general
- normas higiénicas que establecen los límites de exposición ocupacional y los niveles máximos permisibles para los peligros potenciales encontrados en los lugares de trabajo y el medio ambiente
- normas higiénicas que establecen criterios para factores específicos que pueden afectar la salud de las generaciones futuras
- regulaciones higiénicas uniformes que combinan diferentes normas y estándares.
Protección de la salud de los trabajadores
El artículo 41 de la Constitución de la Federación de Rusia establece que todo ciudadano tiene derecho a la protección de la salud y la atención médica. Los nuevos actos jurídicos prevén el desarrollo de sistemas de atención de la salud municipales y privados para complementar el sistema de atención de la salud estatal. La atención médica en los establecimientos médicos estatales y municipales se brinda sin cargo a los pacientes, y los costos se cubren con fondos presupuestarios federales y locales, fondos de seguros de salud y otras fuentes.
La Ley de Bienestar Higiénico y Epidemiológico de la Población incluye las siguientes disposiciones destinadas a la protección de la salud de los trabajadores:
- Los trabajadores de las empresas deberán someterse a exámenes de salud previos a la colocación y periódicos.
- Se requerirán exámenes de salud periódicos y previos a la colocación para todos los trabajadores expuestos a riesgos laborales específicos y tipos de trabajo peligrosos incluidos en una lista aprobada por el Comité Federal para la Supervisión Higiénica y Epidemiológica y el Ministerio de Salud de la Federación Rusa en consulta con representantes organizaciones de empleadores y de trabajadores.
- Las empresas tomarán todas las medidas necesarias para proporcionar exámenes de salud a los trabajadores.
Una característica del sistema de salud del país es la introducción, en 1991, del seguro médico obligatorio, que fue enmendado en 1993. La Ley del Seguro Médico de los Ciudadanos de la Federación Rusa abarca un nuevo modelo de seguro bajo el cual los empleadores aportan primas que ascienden a 3.6 % del total de sus nóminas a las administraciones locales para cubrir necesidades de seguro médico. En 1996, unos 40 millones de trabajadores estaban cubiertos por el Fondo Federal de Seguro Médico Obligatorio de la Federación Rusa.
El objetivo principal de la introducción del seguro de salud obligatorio fue garantizar la financiación de la atención de la salud en el sistema económico postsoviético basado en principios de seguro, utilizando fondos aportados a través de cuotas obligatorias y voluntarias. El seguro médico obligatorio introdujo dos tipos de relaciones públicas en el sistema de salud de la Federación Rusa que no existían antes: la participación de aseguradores, representados por autoridades locales que son responsables del seguro médico que cubre a los empleados públicos y desempleados; y la participación de los aseguradores industriales representados por los patrones y empresas responsables de la cobertura de los trabajadores. De acuerdo con el artículo 23 de la Ley de Salud y Bienestar Epidemiológico de la Población, los exámenes de salud de los trabajadores están incluidos en la lista de servicios cubiertos por el seguro obligatorio de salud.
De acuerdo con la Ley Básica sobre la Protección de la Salud de los Ciudadanos de la Federación Rusa, adoptada por el Consejo Supremo de la Federación Rusa el 22 de julio de 1993, los principios básicos de la protección de la salud son:
- la observancia de los derechos humanos en el campo de la protección de la salud que son garantizados por el gobierno
- prioridad de la prevención en la protección de la salud
- acceso universal a la atención médica y social
- protección social de los trabajadores en caso de invalidez
- responsabilidad del Estado, de las autoridades competentes, de las empresas cualquiera que sea su forma de propiedad, y de la dirección de las instituciones y organismos para la protección y promoción de la salud de los trabajadores.
La Ley Fundamental especifica las relaciones en materia de protección y promoción de la salud entre la población trabajadora y las autoridades competentes, las empresas estatales, los establecimientos del sector privado y los establecimientos médicos estatales, municipales y privados que prestan servicios de atención de la salud.
En la práctica, los servicios de salud ocupacional son brindados a los trabajadores por los establecimientos de salud pública (hospitales y policlínicos) que están ubicados cerca de sus residencias, y por los servicios especializados de salud ocupacional ubicados en su mayoría en las grandes empresas. El objetivo de este arreglo es acercar lo más posible los servicios de salud calificados a los trabajadores y sus lugares de trabajo.
Los servicios de salud en el trabajo normalmente se organizan en grandes empresas que emplean a más de 4,000 trabajadores y en industrias químicas, petroquímicas, mineras y de explotación de canteras con más de 2,000 empleados. Para todas las empresas con más de 800 trabajadores se requiere una unidad en la planta dotada de un médico ocupacional y una enfermera ocupacional; las que tienen de 300 a 800 trabajadores están obligadas a tener sólo una enfermera ocupacional; el número mínimo para las empresas con actividades químicas, petroquímicas, mineras y de explotación de canteras es de 200 empleados. Estas unidades en planta son parte del sistema de salud pública.
Las pequeñas empresas dependen de los servicios de salud ocupacional de los hospitales y policlínicos del sistema público de salud, de los cuales se espera que proporcionen un médico ocupacional para realizar los exámenes de salud de los trabajadores.
El servicio de salud en el trabajo de las empresas muy grandes suele incluir un hospital que presta servicios de hospitalización, un policlínico que presta servicios ambulatorios, servicios de enfermería en el trabajo y un dispensario. Sus servicios pueden ser “cerrados” (es decir, limitados a las personas que trabajan en la empresa), o “abiertos” (es decir, brindando también servicios a las familias de los trabajadores y, en ocasiones, a las personas que viven en las cercanías de la planta).
Conclusiones
Las transformaciones significativas en los sistemas económicos y sociales de Rusia reflejan la transición a una economía de mercado, la aparición de diversas formas de propiedad, la concesión de independencia económica a las empresas y la abolición del control administrativo estatal, todo lo cual ha resultado en muchos cambios en la sociedad
El sistema de protección laboral en la Federación de Rusia descrito anteriormente, si bien conserva sus características generales, todavía está pasando por una importante reorganización para adaptarse a las realidades cambiantes y poder responder de manera efectiva a los problemas emergentes. Aunque ya está en marcha, este proceso también apenas comienza.
La provisión de servicios de salud ocupacional a la población trabajadora requiere atención especial debido a la desintegración parcial de la antigua red de servicios de salud ocupacional como resultado de problemas económicos bien conocidos, y también por innovaciones tales como la aparición de un sector privado, la introducción del seguro obligatorio de salud, y la integración de los establecimientos médicos privados en el sistema de salud del país.
Si bien se han logrado algunos avances en la reducción del número de accidentes de trabajo y la incidencia de lesiones y enfermedades profesionales, las tasas siguen siendo inaceptablemente altas, lo que puede tener graves consecuencias en términos del deterioro de la salud de los trabajadores y su consiguiente impacto en la economía. En consecuencia, la mejora de las condiciones de trabajo y del entorno laboral y la protección y promoción de la salud de los trabajadores tienen una alta prioridad en la revisión de la política social del Estado. La participación activa de profesionales expertos en seguridad y salud en el trabajo en este proceso es fundamental.
Algunos requisitos previos para la mejora del sistema de protección laboral en Rusia incluyen:
- creación de estímulos económicos para la mejora de las condiciones de trabajo y del medio ambiente laboral
- formulación de una política nacional coherente sobre salud en el trabajo, seguridad en el trabajo y medio ambiente de trabajo
- revisión de la legislación laboral existente y establecimiento de una base legislativa sólida para la práctica de la seguridad y la salud en el trabajo
- aplicación efectiva de la legislación laboral
- una mayor cooperación entre empleadores y trabajadores en asuntos relacionados con la seguridad y la salud en el trabajo
- autorizar a los órganos estatales de control a cerrar empresas con condiciones de trabajo inseguras e insalubres, así como aquellas que contaminen el medio ambiente
- haciendo hincapié en la mejora del entorno de trabajo junto con la protección del medio ambiente en general
- análisis detallado y pronóstico de los posibles efectos del diseño y construcción de nuevas empresas en la salud de los trabajadores y el medio ambiente
- proporcionar más opciones para los trabajadores en la contratación de servicios de salud ocupacional y aumentar la independencia profesional de los profesionales de la salud ocupacional
- proporcionar acceso a un paquete "estándar" de servicios de atención médica para todos los trabajadores
- establecer servicios integrales y multidisciplinarios de salud en el trabajo en empresas de gran escala que sean capaces de brindar una gama completa de servicios, incluido el tratamiento y la rehabilitación, a los trabajadores y sus familias
- mejorar las instalaciones técnicas de los servicios de salud ocupacional y CSHES y mejorar los niveles de experiencia de su personal
- organización y despliegue de centros de salud para proporcionar servicios de salud ocupacional para pequeñas empresas
- proporcionar tipos recomendados de exámenes de salud a todos los trabajadores, incluidos los trabajadores en la agricultura y el sector informal, mediante el uso más eficiente de diversos entornos médicos
- mejorar la educación y la formación de los profesionales de la salud en el trabajo
- haciendo hincapié en la educación y formación de los trabajadores en materia de seguridad y salud en el trabajo.
La práctica del servicio de salud ocupacional en la República Popular China
China, el país en desarrollo más grande del mundo, se esfuerza por lograr una modernización sin precedentes. La política de “apertura” a los intereses externos y la reforma económica en vigor desde 1979 han traído cambios profundos a la economía de China ya todos los aspectos de su sociedad. El PNB aumentó de 358.8 millones de yuanes RMB en 1978 a 2,403.6 millones en 1992, un aumento de más de tres veces en términos de valor monetario constante. La tasa media de crecimiento anual del PNB fue del 9.0%. El valor de la producción industrial bruta fue de 3,706.6 mil millones en 1992, un crecimiento anual medio del 13.2% entre 1979 y 1992 (Oficina Nacional de Estadísticas 1993). China se considera cada vez más como un “centro potencial de actividad económica” y ha atraído el 40% de toda la inversión extranjera directa en el mundo en desarrollo. A finales de 1993, se habían aprobado 174,000 proyectos con fondos extranjeros, que aportaron al país 63.9 millones de dólares EE.UU., y la aportación extranjera total acumulada fue de 224 millones de dólares (China Daily 1994a, 1994b).
Para avanzar en las reformas actuales de manera integral y garantizar un progreso armonioso en todos los sectores económicos, se ha tomado una decisión de reforma profunda. El objetivo de esta reforma de la estructura económica es establecer una economía de mercado socialista que liberará y expandirá aún más las fuerzas productivas de China. La economía centralmente planificada que ha sido favorecida durante 40 años se está transformando en un sistema de mercado. Cualquier cosa que el mercado pueda manejar por sí mismo debe dejarse en manos del mercado. El gobierno debe guiar el crecimiento del mercado mediante políticas económicas, regulaciones, planificación y los medios administrativos necesarios.
Durante el período de rápido cambio social e industrialización, especialmente la transición de un sistema económico centralmente planificado a una economía orientada al mercado, el servicio de salud ocupacional tradicional de China tuvo que enfrentar grandes desafíos. Al mismo tiempo, surgen continuamente muchos problemas nuevos de salud en el trabajo, mientras que los más antiguos aún no se han resuelto.
Al revisar la historia de más de 40 años de desarrollo de la salud ocupacional en China, se puede observar que se han logrado grandes logros y muchos esfuerzos han resultado exitosos. Sin embargo, todavía existe una gran brecha entre la creciente necesidad de capacidades de salud ocupacional y la capacidad de servicio actualmente limitada. Como muchos otros aspectos de la vida china, el servicio de salud ocupacional está experimentando una gran reforma.
Reseña histórica
El servicio de salud ocupacional, como subsistema de los servicios de salud pública de China, se estableció a principios de la década de 1950. En 1949, cuando se fundó la República Popular China, el estado de salud del pueblo chino era malo. La esperanza de vida al nacer era de 35 años. El estado de seguridad y salud en el trabajo de los trabajadores presentaba un panorama aún peor. La prevalencia de enfermedades profesionales, enfermedades transmisibles y lesiones entre los trabajadores era elevada. Por lo general, los trabajadores eran retirados prematuramente de sus puestos de trabajo. Para contrarrestar las condiciones de trabajo peligrosas y el saneamiento deficiente que quedaba en las fábricas de la “vieja China”, el nuevo gobierno tomó tres medidas (Zhu 1990): (1) el establecimiento de instituciones de servicios de salud en empresas industriales a gran escala; (2) una extensa investigación sobre sanidad y seguridad en las fábricas; y (3) la mejora de las condiciones sanitarias en el lugar de trabajo y de las instalaciones de vivienda de los trabajadores.
Los datos estadísticos relacionados con las bases industriales más antiguas de China mostraron que, en 1952, se habían establecido 28 hospitales industriales, 795 clínicas y 30 sanatorios en el este de China; en la región nororiental, el nivel de servicios médicos y de salud en las empresas industriales aumentó 27.6%, el número de trabajadores de la salud aumentó 53.2% y el número de camas hospitalarias aumentó 12%, todas estas mejoras se dieron en el trienio desde 1950 a 1952. La mayoría de las condiciones de trabajo gravemente inseguras encontradas en las empresas estatales por controles gubernamentales mejoraron gracias a los esfuerzos conjuntos del gobierno y la participación de los trabajadores. El gobierno también brindó apoyo financiero para la construcción de viviendas e instalaciones sanitarias. Para 1952, la vivienda de los trabajadores se había multiplicado por diez en comparación con 1950, la cantidad de baños aumentó un 216%, los baños aumentaron un 844% y los clubes de trabajadores aumentaron un 207% (según las estadísticas de la región noreste). Se han otorgado subsidios de nutrición a los trabajadores expuestos a riesgos laborales desde 1950. Estos desarrollos promovieron en gran medida la reanudación de la producción industrial en ese momento.
Desde 1954, siguiendo el llamado del presidente Mao Ze-dong de “acercarnos paso a paso a una nación industrializada socialista”, China aceleró su desarrollo industrial. Las prioridades del gobierno para la salud de los trabajadores comenzaron a trasladarse del saneamiento a la salud ocupacional y ambiental y se concentraron en la prevención y control de enfermedades y lesiones profesionales graves. La primera Constitución de la República Popular de China estipulaba que los trabajadores debían disfrutar del derecho a la protección del gobierno y que se debía mejorar la salud y el bienestar de todos los trabajadores.
El gobierno central —Consejo de Estado— ha prestado mucha atención a la grave situación de los problemas de salud ocupacional. La Primera Conferencia Nacional sobre el Control del Polvo de Sílice en los Entornos Laborales fue convocada conjuntamente por los Ministerios de Salud Pública (MOPH) y Trabajo (MOL), y la Federación de Sindicatos de China (ACFTU) en Beijing en 1954, solo cuatro años después la fundación de la República Popular China. La Segunda Conferencia sobre Control de Polvo de Sílice fue convocada cinco años después por las tres agencias mencionadas en conjunto con sectores de la administración industrial como el Ministerio de la Industria del Carbón y el Ministerio de Fabricación de Material de Construcción, entre otros.
Al mismo tiempo, el estrés por calor, el envenenamiento ocupacional, las lesiones por ruido industrial y otras enfermedades inducidas por factores físicos, así como el envenenamiento por plaguicidas en la agricultura, se incluyeron en la agenda de la salud ocupacional. A través de las recomendaciones activas al Consejo de Estado expresadas a través de los esfuerzos conjuntos de MOPH, MOL, ACFTU y el Ministerio de Administración Industrial (MOIA), el Consejo de Estado ha tomado una serie de decisiones, políticas y estrategias para fortalecer el programa de salud ocupacional. , incluidos los relacionados con el seguro laboral, los requisitos de salud y seguridad para los entornos de trabajo, la atención médica para las enfermedades profesionales, los exámenes de salud para los trabajadores que realizan trabajos peligrosos, el establecimiento de sistemas de "inspección de la salud", y también la gran cantidad de apoyo financiero necesario para mejorar el trabajo. condiciones.
Estructura organizativa de la prestación de servicios de salud en el trabajo
La red de servicios de salud ocupacional en China se estableció inicialmente en la década de 1950 y ha tomado forma gradualmente durante cuarenta años. Se puede ver en diferentes niveles:
Servicio en planta
Ya en 1957, el MOPH (1957) publicó una Recomendación sobre el Establecimiento y la Dotación de Personal de Instituciones Médicas y de Salud en Empresas Industriales. Los principios del documento fueron adoptados como normas nacionales en el Normas Higiénicas para el Diseño de Locales Industriales (MOPH 1979) (ver tabla 1). Debe haber un departamento de salud o un departamento de salud y seguridad en el nivel gerencial de la empresa, que también debe estar bajo la supervisión de la autoridad local de salud pública del gobierno. Un hospital de trabajadores afiliado al departamento funciona como un centro médico/sanitario, que brinda servicios preventivos y curativos, incluida la vigilancia de la salud de los trabajadores con fines de seguridad y salud en el trabajo, evaluación de la capacidad laboral desde el punto de vista médico y aprobación de licencias por enfermedad. de trabajadores. Cerca de los talleres existen puestos de salud, los cuales, bajo la dirección y con el apoyo técnico del hospital de trabajadores, cumplen un rol importante en primeros auxilios, educación en salud ocupacional de los trabajadores, levantamiento de información de salud de los trabajadores en los lugares de trabajo y supervisión de la seguridad y la salud en el trabajo conjuntamente con los sindicatos y los departamentos de ingeniería de seguridad.
Cuadro 1. Requisitos mínimos de un establecimiento sanitario en planta
|
Tamaño de la empresa (empleados) |
Centro de salud en planta |
Superficie (m2 ) |
Requerimiento mínimo |
|
> 5,000 |
Hospital* |
Cumplir con el estándar de construcción de Hospitales Integrales |
|
|
3,501-5,000 |
Clínicas |
140-190 |
Sala de espera, consultorio, sala de terapia, clínica y laboratorio IH sala de rayos x y farmacia |
|
2,001-3,500 |
Clínicas |
110-150 |
(lo mismo que arriba) |
|
1,001-2,000 |
Clínicas |
70-110 |
No se requiere radiografía |
|
300-1,000 |
Clínicas |
30-0 |
No se requiere radiografía ni laboratorio. |
* Las empresas industriales con más de 3,000 empleados pueden establecer un hospital en planta si tienen procesos productivos de alto riesgo, están ubicadas a gran distancia de una ciudad o están ubicadas en zonas montañosas con poco transporte.
Prestación de salud ocupacional basada en la división administrativa
Brindar servicios de salud es una de las responsabilidades de los gobiernos. A principios de la década de 1950, para prevenir y controlar enfermedades transmisibles graves y mejorar la salud ambiental, se establecieron Estaciones de Salud y Prevención de Epidemias (HEPS) en todas las divisiones administrativas, desde las provincias hasta los condados. Las funciones de los HEPS se ampliaron con las crecientes necesidades de la sociedad y el desarrollo económico para incluir servicios médicos preventivos, que cubrían la salud ocupacional, la salud ambiental, la higiene de los alimentos, la salud escolar, la protección radiológica y el control de enfermedades transmisibles y algunas no transmisibles. . Con el énfasis en la legislación de salud, los HEPS están autorizados a hacer cumplir los reglamentos y normas de salud pública promulgados por los gobiernos estatales o locales y a implementar la inspección. Las HEPS, especialmente las de nivel provincial, también brindan asistencia técnica y servicios de salud pública a la comunidad y participan en la capacitación en servicio y la investigación científica.
El impulso de industrialización en China en la década de 1950 y principios de la de 1960 aceleró en gran medida el desarrollo del programa de servicios de salud ocupacional, que se convirtió en uno de los departamentos más grandes del sistema HEPS. La mayoría de las medianas y pequeñas empresas industriales que no podían mantener servicios de salud ocupacional e higiene industrial en la planta podían estar cubiertas por los servicios de salud ocupacional de HEPS, la mayoría de los cuales eran gratuitos.
Durante la “Revolución Cultural” de 1966 a 1976, la red de servicios de salud ocupacional y sus actividades fueron seriamente dañadas. Esta es una de las razones importantes por las que algunas enfermedades profesionales todavía prevalecen gravemente en China. La reconstrucción del programa de salud ocupacional comenzó a fines de la década de 1970, cuando China comenzó a darse cuenta una vez más de la importancia del desarrollo económico. Desde principios de la década de 1980, los hospitales para la prevención y tratamiento de enfermedades profesionales y los institutos de salud ocupacional, denominados instituciones de salud ocupacional (OHI) se han establecido rápidamente en la mayoría de las provincias y algunos sectores administrativos industriales bajo la política favorable del gobierno. Los OHI se formaron principalmente sobre la base de utilizar personal de salud ocupacional en HEPS integrado con médicos ocupacionales de hospitales. Durante el período de 1983 a 1991, los gobiernos central y local invirtieron 33.8 millones de yuanes en total para apoyar la construcción de OHI. A nivel de provincias y prefecturas, se establecieron 138 OHI, con equipos de laboratorio o clínicos adecuados. En la actualidad, el número de OHI alcanza las 204, de las cuales 60 son establecidas por el sector industrial. Se han invertido otros 110 millones de yuan RMB para equipar 1,789 estaciones de salud y prevención de epidemias a nivel de condado (He 1993). Los programas de salud ocupacional en los HEPS del condado fueron una de las partes importantes del proyecto que se equipó por primera vez. Para fortalecer la capacidad nacional de investigación, capacitación y coordinación del servicio de salud ocupacional, se estableció un Centro Nacional para la Prevención y el Tratamiento de Enfermedades Ocupacionales (NCODPT) en el Instituto de Medicina Ocupacional de la Academia China de Medicina Preventiva (IOM/CAPM), y También se establecieron siete centros regionales de salud ocupacional, ubicados en Beijing, Shanghai, Shenyang, Lanzhou, Chengdu, Changsa y Guangzhou. La red nacional actual de servicios de salud en el trabajo se ilustra en la figura 1.
Figura 1. Red nacional de servicios de salud ocupacional
Hasta el momento, se han establecido 34 escuelas o departamentos de salud pública en los colegios o universidades de medicina. Estos son los principales recursos del personal de salud ocupacional. En 1983 se establecieron seis centros nacionales de formación en el servicio de salud en el trabajo. El personal profesional total de salud en el trabajo, incluidos médicos, higienistas industriales, técnicos de laboratorio y otros trabajadores de la salud que participan en programas de salud en el trabajo, llegó a unos 30,000 en 1992.
Normas y Legislación en Salud Ocupacional.
Para fomentar la investigación en normas higiénicas y su establecimiento, en 1981 se creó un Comité Técnico Nacional de Normas Higiénicas (NTCHS) como una agencia consultiva y de revisión técnica del MOPH en el establecimiento de normas higiénicas. Actualmente, el NTCHS cuenta con ocho subcomités, los cuales son responsables de la salud ocupacional, la salud ambiental, la higiene escolar, la higiene alimentaria, la protección radiológica, el diagnóstico de enfermedades ocupacionales, la prevención de enfermedades transmisibles y enfermedades endémicas (figura 2). Los miembros de NTCHS son expertos de universidades, institutos de investigación, agencias gubernamentales y sindicatos. Las Normas de Higiene para el Diseño de Instalaciones Industriales (HSDIP) se formularon por primera vez en la década de 1950 y se revisaron y promulgaron nuevamente en 1979, por lo que ahora contienen una lista de límites de exposición ocupacional en términos de concentraciones máximas permitidas (MAC) para 120 agentes tóxicos y polvos y otros requisitos para las medidas de control de riesgos en los lugares de trabajo, las instalaciones sanitarias y de salud en las plantas, etc. Asimismo, existían 50 normas de higiene ocupacional para agentes químicos y físicos peligrosos en el lugar de trabajo promulgadas por el Ministerio de Salud Pública. Se están revisando otras 127 normas de higiene ocupacional. El Ministerio de Salud Pública emitió criterios de diagnóstico para 50 enfermedades profesionales indemnizables.
Figura 2. La gestión del establecimiento de normas sanitarias
Como todos saben, China ha tenido un sistema económico centralmente planificado y ha sido un país controlado por un gobierno central unificado durante más de 40 años. Por lo tanto, la mayoría de los requisitos reglamentarios en seguridad y salud en el trabajo a nivel nacional se estipularon en forma de documentos de "Título Rojo" del gobierno central. Estos documentos tuvieron, de hecho, el más alto efecto legal y han constituido el marco regulatorio básico de la salud ocupacional de China. Hay más de 20 documentos de este tipo promulgados por el Consejo de Estado o sus ministerios. Las principales diferencias entre estos documentos y la legislación son que no hay estipulaciones de sanciones en los documentos, el efecto obligatorio no es tan alto como en las leyes y la aplicación es débil.
Dado que la reforma económica ha favorecido el sistema orientado al mercado tras la política de apertura, se ha hecho mucho hincapié en la legislación nacional. La gestión de la salud en el trabajo también se está transformando de la administración tradicional a enfoques basados en la regulación. Uno de los documentos legales más importantes es el Reglamento para la Prevención y el Control de las Neumoconiosis, emitido por el Consejo de Estado en 1987. Otro hito en la protección de los derechos de los trabajadores es la promulgación de la Ley del Trabajo por parte de la Asamblea Popular Nacional, con fecha de entrada en vigor anticipada de 1 de enero de 1995. La Ley establece la seguridad y salud en el trabajo de los trabajadores, como uno de los principales objetivos de esta medida. Para implementar la Ley Laboral para el control de enfermedades ocupacionales, el Ministerio de Salud Pública presentó a la Oficina de Legislación del Consejo de Estado un proyecto de ley para la prevención y el control de enfermedades ocupacionales, en el que la mayoría de las políticas exitosas de salud ocupacional básicas para las instituciones ocupacionales y experiencias tanto en China como en el extranjero. El proyecto debe someterse a una revisión adicional y ser presentado al Comité Permanente de la Asamblea Popular Nacional.
Sistema de Inspección Sanitaria
El gobierno ha hecho hincapié en “poner la prevención primero” y se ha convertido en un importante principio básico nacional de salud pública. Ya en 1954, cuando recién comenzaba la industrialización, el gobierno central tomó la decisión de establecer un sistema de inspección sanitaria para hacer cumplir las normas sanitarias nacionales y las políticas de higiene industrial. Los HEPS estaban autorizados a implementar la inspección sanitaria en nombre de las autoridades de salud pública del gobierno. Las principales tareas de la inspección sanitaria de las empresas incluyen las siguientes:
- inspeccionar la empresa para el control de riesgos en los lugares de trabajo para que las concentraciones/intensidades de los riesgos laborales cumplan con las normas nacionales de higiene industrial
- para verificar si los exámenes de salud periódicos y previos a la colocación de los trabajadores expuestos se han realizado de conformidad con las reglamentaciones nacionales relacionadas o los requisitos gubernamentales locales
- garantizar que los trabajadores que padecen enfermedades profesionales reciban un tratamiento adecuado, se les permita recuperarse, se transfieran a otros puestos de trabajo u se les ofrezca alguna otra opción adecuada de conformidad con las reglamentaciones pertinentes
- realizar evaluaciones higiénicas y supervisar las medidas de control de riesgos en los lugares de trabajo
- Supervisar el mantenimiento de registros de salud ocupacional, el reporte de enfermedades profesionales y el monitoreo del ambiente de trabajo en las empresas.
- Las actividades anteriores forman parte de la “inspección sanitaria regular” y se consideran tareas de inspección de rutina que deben realizarse periódicamente. Para continuar, las tareas principales restantes de la inspección sanitaria son:
- Inspección de salud preventiva en proyectos de construcción industrial (antes de una nueva construcción industrial o de la reconstrucción/ampliación de antiguas empresas industriales, todos los diseños de ingeniería, instalaciones de control de riesgos, instalaciones médicas/de salud y de vivienda de los trabajadores deben pasar una inspección inicial con fines de salud ocupacional )
- evaluación toxicológica de nuevas sustancias químicas industriales.
La inspección sanitaria, especialmente la inspección sanitaria preventiva como principio fundamental de las medidas de intervención de salud pública, se ha estipulado en una serie de leyes y reglamentos de salud pública. Desde la década de 1970, dado que se ha prestado gran atención al control de la contaminación ambiental, la inspección preventiva de salud en el trabajo se ha ampliado aún más a inspección de todo el proceso. El principio de que “las instalaciones de control de riesgos deben ser diseñadas, construidas y puestas en uso/operación simultáneamente con la parte principal del proyecto” fue uno de los requisitos importantes del Reglamento para la Prevención y el Control de la Neumoconiosis y la Ley de Protección Ambiental.
Estrategia Integral de Prevención de Enfermedades Profesionales
En el camino hacia el control de las neumoconiosis y la contaminación grave por polvo en el entorno de trabajo, prevención integral se enfatizó, que se resumió en ocho caracteres chinos, y se denominó la estrategia de los "ocho caracteres". Los significados se traducen en inglés de la siguiente manera:
- innovación: mejora tecnológica, como el uso de materiales seguros o de bajo riesgo y procesos más productivos, y la sustitución de métodos productivos obsoletos por técnicas avanzadas apropiadas
- mantenlo mojado: mantener húmedo un lugar de trabajo polvoriento para disminuir la concentración de polvo, especialmente para perforar y triturar en industrias mineras
- recinto: segregación de trabajadores, equipos y áreas ambientales para evitar el escape de polvo y la posterior contaminación de los operadores
- ventilación: mejora de la ventilación natural y mecánica
- Protección: proporcionar protección personal a los trabajadores expuestos
- supervisión: establecer reglamentos y reglas de operación seguras, y supervisar a los trabajadores para asegurarse de que las sigan estrictamente
- educación: implementar programas de educación en salud y seguridad para promover la participación de los trabajadores y mejorar su conciencia y habilidades con respecto a la protección personal
- comprobando: inspeccionar los entornos de trabajo para cumplir con las normas nacionales y examinar regularmente la salud de los trabajadores de acuerdo con los requisitos nacionales.
Las prácticas de muchas empresas han demostrado que la estrategia de los "ocho caracteres" es importante y eficaz para mejorar las condiciones de trabajo.
Monitoreo Ambiental en Lugares de Trabajo
Las empresas con entornos de trabajo peligrosos deben monitorear periódicamente las concentraciones o intensidades de los peligros en los lugares de trabajo y tomar medidas para controlar los riesgos para cumplir con los estándares nacionales de higiene industrial (por ejemplo, con referencia a los valores de MAC). Si las empresas no pueden realizar el monitoreo ambiental por sí mismas, los OHI o HEPS locales pueden brindar servicios.
Para controlar la calidad del monitoreo del lugar de trabajo realizado por las empresas, los OHI o los HEPS deben realizar inspecciones con regularidad o cuando sea necesario. NCOPT es responsable del control de calidad a nivel nacional del monitoreo de peligros en el lugar de trabajo. El MOPH ha promulgado varios reglamentos técnicos para el control del aire en el lugar de trabajo o el NCODPT los ha publicado como recomendaciones nacionales; por ejemplo, Métodos para la medición de polvo en el aire en el lugar de trabajo (GB 5748–85) (MOPH 1985) y Métodos para el Monitoreo y Análisis de Peligros Químicos en el Aire del Lugar de Trabajo (Instituto de Medicina del Trabajo 1987).
Para controlar aún más la calidad del monitoreo ambiental en los lugares de trabajo, se ha presentado al Ministerio de Salud Pública un conjunto de normas de garantía de calidad para la medición de sustancias peligrosas en el entorno laboral para su posterior revisión y aprobación. Las calificaciones de las instituciones que llevan a cabo el monitoreo del lugar de trabajo serían revisadas y autorizadas, requiriendo:
- capacidad profesional por parte de la persona que toma las muestras o se dedica al trabajo analítico
- equipo necesario para el muestreo y análisis y su adecuada calibración
- reactivos y soluciones estándar
- garantías de calidad para el muestreo de aire y material biológico
- garantías de calidad entre laboratorios y controles similares.
Actualmente se está realizando un estudio piloto de evaluación de los laboratorios en 200 laboratorios o instituciones. Este es el primer paso para implementar la Norma de Garantía de Calidad.
Exámenes de Salud de los Trabajadores
Los trabajadores expuestos a riesgos laborales en los lugares de trabajo deben someterse a exámenes de salud ocupacional. Esto se requirió por primera vez para los trabajadores expuestos al polvo en la década de 1950. Rápidamente se expandió para cubrir a los trabajadores expuestos a químicos tóxicos y peligros físicos.
Los exámenes de salud incluyen un examen previo al empleo o de aptitud para el trabajo y exámenes periódicos. Estos exámenes médicos deben ser realizados por OHI o instituciones médico-sanitarias competentes autorizadas por las administraciones públicas de salud del gobierno.
Examen previo al empleo
Se requiere un examen previo al empleo para los trabajadores nuevos o recién transferidos a lugares de trabajo peligrosos. Los exámenes médicos se centran en la evaluación de la salud de los trabajadores en relación con las condiciones del lugar de trabajo para garantizar que el trabajo específico que pretenden desempeñar no suponga ningún daño para su salud, y se excluyen aquellos que no son aptos para un trabajo determinado. Los criterios de salud para determinar las contraindicaciones laborales para diferentes condiciones de trabajo peligrosas se han estipulado en detalle en el Criterios Nacionales de Diagnóstico y Principios de Manejo de Enfermedades Profesionales (Oficina de Normas de Salud 1993) y Directriz del Servicio e Inspección de Salud Ocupacional promulgada por el MOPH (1991b).
Examen periódico
Los trabajadores expuestos a diferentes peligros tienen diferentes intervalos de exámenes médicos. El período de examen para los trabajadores expuestos al polvo, por ejemplo, se ilustra en el cuadro 2. Los trabajadores que padecen neumoconiosis deben someterse a exámenes físicos anuales.
Tabla 2. Requisito de examen periódico para trabajadores expuestos al polvo
|
naturaleza del polvo |
Intervalos de examen (años) |
|
|
trabajadores en servicio |
Trabajadores retirados |
|
|
Contenido de sílice libre (%) |
||
|
80 |
0.5-1 |
1 |
|
40 |
1-2 |
2 |
|
10 |
2-3 |
3 |
|
10 |
3-5 |
5 |
|
Amianto |
0.5-1 |
1 |
|
Otro polvo |
3-5 |
5 |
Todos los registros médicos deben estar bien protegidos tanto en las empresas como en los OHI locales, y deben informarse anualmente a la autoridad de salud pública del gobierno local y luego al NCOPT y al MOPH.
Cuando alguien se transfiere a una empresa desde una planta que implica riesgos de exposición peligrosa, un OHI local debe realizar un examen de salud para aclarar si su salud ha sido dañada por la exposición, y los registros de salud deben enviarse a la nueva empresa con el trabajador (MOPH 1987).
El cuadro 3 muestra las estadísticas de los exámenes de salud de los trabajadores en el período 1988-1993. Un total de 64 millones de trabajadores estaban cubiertos por la red del servicio de salud ocupacional, que incluía empresas estatales y municipales de propiedad colectiva, y una parte de las industrias rurales a nivel de municipio. Los trabajadores expuestos a riesgos laborales representan el 30% del total de trabajadores. Cerca de 4 millones de trabajadores expuestos, alrededor del 20% del total, se sometieron a exámenes médicos cada año. En 1993, por ejemplo, el número total de la población industrial era 64,345,193, según el informe del Centro Nacional de Informes de Salud Ocupacional (NCOHR 1994) (sin embargo, faltaban datos de Neimeng, Tíbet y Taiwán). La proporción de trabajadores expuestos a riesgos laborales representó el 31.28% (20,126,929), de los cuales fueron examinados 3,982,940, lo que representa el 19.79%. La tasa total de enfermedades ocupacionales indemnizables detectadas fue de 0.46% en 1993 (MOPH 1994).
Tabla 3. Exámenes físicos para trabajadores expuestos a riesgos laborales
|
Año |
Número de |
Proporción de |
Tasa de examen |
Tasa detectada de |
|
1988 |
62,680 |
29.36 |
18.60 |
0.90 |
|
1989 |
62,791 |
29.92 |
20.67 |
0.57 |
|
1990 |
65,414 |
29.55 |
20.47 |
0.50 |
|
1991 |
66,039 |
30.30 |
21.03 |
0.57 |
|
1992 |
64,222 |
30.63 |
20.96 |
0.40 |
|
1993 |
64,345 |
31.28 |
17.97 |
0.46 |
La Gestión de las Enfermedades Profesionales
Enfermedades profesionales indemnizables
En términos generales, se considera enfermedad profesional cualquier enfermedad causada por la exposición a factores peligrosos presentes en el lugar de trabajo o que resulten de los procesos de producción. Sin embargo, a efectos de indemnización, el Ministerio de Salud Pública, el Ministerio de Trabajo, el Ministerio de Hacienda y la ACFTU han publicado una lista de enfermedades profesionales (MOPH 1987). La lista cubre nueve categorías, incluidas las neumoconiosis; intoxicaciones ocupacionales agudas y crónicas; enfermedades inducidas por factores físicos; enfermedades profesionales transmisibles; dermatosis ocupacionales; deficiencias oculares ocupacionales; enfermedades ocupacionales de oído, nariz y garganta; y tumores ocupacionales. El total es de 99 enfermedades. Si los gobiernos locales o sectores gubernamentales proponen alguna otra enfermedad para complementar la lista, se debe presentar al Ministerio de Salud Pública para su aprobación.
Diagnóstico de enfermedades profesionales indemnizables
De acuerdo con lo estipulado en la Norma Administrativa de Diagnóstico de Enfermedades Profesionales emitida por el MOPH, a nivel provincial y de prefectura, las enfermedades profesionales indemnizables deben ser diagnosticadas por OHI o por instituciones médico/sanitarias autorizadas por los departamentos de salud pública de los gobiernos locales. Con el fin de controlar la calidad del diagnóstico y brindar asistencia técnica para la confirmación de casos complicados y adjudicaciones de disputas diagnósticas, se han establecido comités de expertos en diagnóstico de enfermedades profesionales a nivel nacional, provincial y de prefectura/municipalidad (figura 3) (MOPH 1984 ).
Figura 3. La gestión del diagnóstico de enfermedades profesionales en China
El Comité Nacional de Diagnóstico de Enfermedades Ocupacionales (NCODD) consta de cinco subcomités que se ocupan de la intoxicación ocupacional, la neumoconiosis, la enfermedad ocupacional inducida por factores físicos, la enfermedad por radiación y la patología de la neumoconiosis, respectivamente. La sede del Comité está en el Departamento de Inspección del MOPH. La oficina ejecutiva del NCODD está en el IOM/CAPM. Todos los miembros del Comité fueron designados por el MSP.
Los Criterios de Diagnóstico de las enfermedades profesionales son promulgados por el MOPH. Hay tales criterios para 66 enfermedades profesionales en vigor en este momento. Para otras enfermedades profesionales indemnizables sin criterios diagnósticos nacionales, las direcciones provinciales de salud pública podrán formular criterios diagnósticos temporales para ser aplicados en sus propias provincias luego de ser presentados al Ministerio de Salud Pública para su registro.
De acuerdo con los Criterios de Diagnóstico, el diagnóstico de enfermedad ocupacional debe basarse en los siguientes tipos de evidencia: antecedentes de exposición, síntomas y signos clínicos, hallazgos de laboratorio y resultados de monitoreo ambiental de trabajo, y exclusión razonable de otras enfermedades. Una vez realizado el diagnóstico, el OHI debe emitir una Certificación de Enfermedad Ocupacional (ODC). Se deben enviar tres copias de la ODC: una al trabajador, una a la empresa para los arreglos de compensación adecuados y una se debe guardar en la OHI para un tratamiento médico adicional y una evaluación de la capacidad laboral.
Manejo de pacientes con enfermedades profesionales
La compensación y otros beneficios para los pacientes que sufren enfermedades profesionales deben ser proporcionados por las empresas de acuerdo con las Regulaciones de Seguro Laboral (LIR). La dirección, el sindicato y el comité de evaluación de la capacidad laboral de la empresa deben participar conjuntamente en la discusión y decisión sobre el tratamiento adecuado y la compensación de los pacientes en función de la ODC y el grado de pérdida de la capacidad laboral. En el caso de quienes se compruebe que no son aptos para realizar su trabajo original después de haber completado el tratamiento médico adecuado, la empresa deberá trasladarlos a otros lugares de trabajo o hacer los arreglos de empleo adecuados de acuerdo con sus condiciones de salud en un plazo de dos meses, y para casos especiales, en lo último en seis meses. Cuando un trabajador que padece una enfermedad profesional se traslada a otra empresa, sus prestaciones por enfermedad profesional deben correr a cargo de la empresa original donde se produjo la enfermedad profesional, o ser compartidas por ambas empresas después de haber llegado a un acuerdo. Todos los registros de salud, el ODC y otra información relacionada con la atención médica del trabajador deben transferirse a la nueva empresa desde la original, y ambas empresas deben informar la transferencia a sus OHI locales para el mantenimiento de registros y seguimiento posterior. -up propósitos.
Si el diagnóstico de una enfermedad profesional se hace después de que el trabajador se haya mudado a una nueva empresa, todas las indemnizaciones o prestaciones deberán ser pagadas por la nueva empresa donde el trabajador se encuentre laborando, independientemente de que la afección esté relacionada o no con la actual. las condiciones de trabajo. Para un trabajador contratado o empleado temporalmente, si la enfermedad profesional se diagnostica durante los períodos de desempleo y hay evidencia que prueba la exposición a ambientes de trabajo peligrosos relacionados cuando él o ella fue contratado por cualquier empresa, la compensación y la atención médica deben ser pagadas por la empresa. (MOPH 1987).
Logros en Prevención y Control de Enfermedades Ocupacionales
Mejora de los entornos de trabajo
La concentración o intensidad de los riesgos laborales en el lugar de trabajo ha disminuido significativamente. Las estadísticas de monitoreo ambiental de trabajo proporcionadas por la NCOHR mostraron que la proporción de lugares de trabajo que cumplen con los estándares nacionales ha aumentado un 15% entre 1986 y 1993 (NCOHR 1994). Esto es particularmente cierto para las empresas industriales estatales y urbanas de propiedad colectiva, de cuyos entornos de trabajo casi el 70% había cumplido con los estándares nacionales. La situación en las empresas industriales rurales también está mejorando. La tasa de cumplimiento de riesgos laborales aumentó de 42.5% en 1986 a 54.8% en 1993 (tabla 4). Es importante señalar que la estimación de las tasas de cumplimiento de las industrias de los municipios podría ser más alta que la situación real, porque este informe de rutina puede cubrir solo alrededor del 15% de las industrias rurales cada año, y la mayoría de ellas están ubicadas cerca de ciudades que tienen establecimientos de servicios de salud bien desarrollados.
Tabla 4. Resultados del monitoreo ambiental de peligros en el lugar de trabajo
|
Año * |
industria estatal |
industria rural |
||
|
No. de locales ambientales monitoreados |
Proporción de locales que cumplen con los estándares (%) |
No. de locales ambientales monitoreados |
Proporción de locales que cumplen con los estándares (%) |
|
|
1986 |
417,395 |
51.40 |
53,798 |
42.50 |
|
1987 |
458,898 |
57.20 |
50,348 |
42.60 |
|
1988 |
566,465 |
55.40 |
68,739 |
38.50 |
|
1989 |
614,428 |
63.10 |
74,989 |
53.50 |
|
1990 |
606,519 |
66.40 |
75,398 |
50.30 |
|
1991 |
668,373 |
68.45 |
68,344 |
54.00 |
|
1992 |
646,452 |
69.50 |
89,462 |
54.90 |
|
1993 |
611,049 |
67.50 |
104,035 |
54.80 |
* Exclusivo de datos de 1988: Yunnan, Xinjiang; 1989: Tíbet, Taiwán; 1990: Tíbet, Taiwán; 1991: Tíbet, Taiwán; 1992: Tíbet, Taiwán; 1993: Neimeng, Tíbet, Taiwán.
La prevalencia de algunas enfermedades profesionales graves y la aplicación de medidas preventivas integrales
Los datos del informe nacional de salud ocupacional indicaron que la prevalencia de enfermedades ocupacionales indemnizables se mantuvo en una tasa de 0.4 a 0.6%, aunque las industrias se desarrollaron muy rápidamente en los últimos años. La silicosis, por ejemplo, se ha controlado durante años en algunas grandes empresas industriales o mineras estatales. Las tablas 5 y 6 ilustran el éxito de la mina de tungsteno Yiao Gang Xian y la empresa siderúrgica Anshan en el control de la silicosis (Zhu 1990).
Tabla 5. Exposición al polvo y prevalencia de silicosis en la mina de tungsteno Yiao Gang Xian
|
Año |
Concentraciones de polvo (mg/m3 ) |
Tasas detectadas de silicosis (%) |
|
1956 |
66 |
25.8 |
|
1960 |
3.5 |
18.6 |
|
1965 |
2.7 |
2.6 |
|
1970 |
5.1 |
0.3 |
|
1975 |
1.6 |
1.2 |
|
1980 |
0.7 |
2.1 |
|
1983 |
1.1 |
1.6 |
Tabla 6. Tasa de detección de silicosis en Anshan Steel Company
|
Año |
Nº de exámenes |
Casos |
Velocidad (%) |
Tasa de cumplimiento de polvo (%) |
|
Los 1950s |
6,980 |
1,269 |
18.21 |
23.60 |
|
Los 1960s |
48,929 |
1,454 |
2.97 |
29.70 |
|
Los 1970s |
79,422 |
863 |
1.08 |
28.70 |
|
Los 1980s |
33,786 |
420 |
1.24 |
64.10 |
La encuesta epidemiológica nacional sobre neumoconiosis realizada entre 1987 y 90 también mostró que el tiempo promedio de trabajo de los pacientes desde su primera exposición al polvo de sílice hasta la aparición de signos de neumoconiosis se prolongó significativamente, de 9.54 años en la década de 1950 a 26.25 años en la década de 1980. 16.24 para aquellos con silicosis, y 24.72 años a 36.64 años para aquellos con neumoconiosis de los trabajadores del carbón en el mismo período de tiempo. La edad promedio de los pacientes con silicosis al momento de la muerte también aumentó de 60.64 años a 44.80, y para los pacientes con neumoconiosis por carbón de 61.43 años a 1992 años (MOPH XNUMX). Estas mejoras podrían atribuirse en parte a las políticas e intervenciones de salud ocupacional exitosas de las políticas gubernamentales, así como a los grandes esfuerzos de los profesionales de la salud ocupacional.
Promoción de programas de salud ocupacional en pequeñas industrias
Ante el continuo y rápido desarrollo de las industrias en pequeña escala, especialmente de las industrias de los municipios, y la creciente brecha entre los servicios de salud ocupacional y las necesidades prácticas, el Ministerio de Salud Pública decidió realizar un estudio de campo de intervención integral adicional. Este estudio es importante no solo para ayudar a resolver los problemas de salud ocupacional en las industrias rurales, sino también para explorar enfoques para reformar el sistema de servicios de salud ocupacional en las empresas estatales para que coincida con los requisitos cambiantes del sistema económico de mercado que se está estableciendo. . Por lo tanto, en diciembre de 1992, se creó en el Departamento de Inspección Sanitaria del Ministerio de Salud Pública el Grupo de Expertos para el Estudio de Campo de Políticas de Servicios de Salud Ocupacional para Pequeñas Industrias. El Grupo se formó para apoyar a las provincias en el desarrollo de programas y enfoques de servicios de salud ocupacional para una intervención eficaz en situaciones peligrosas. Como primer paso, el Grupo ha elaborado un “Programa Nacional de Estudios de Campo Recomendado” para los gobiernos provinciales, que fue aprobado y emitido por el MOPH en 1992. La estrategia principal del programa se describe a continuación:
La empresa, el proveedor de salud ocupacional y el gobierno local son las tres partes clave del programa. El programa se enfoca en reajustar la relación entre las tres partes para establecer un nuevo modelo de desarrollo. Los objetivos básicos del programa son fortalecer el control regulatorio del gobierno, cambiar las actitudes hacia la salud y los comportamientos de las funciones productivas y operativas de las empresas y ampliar la cobertura del servicio mínimo de salud ocupacional mejorando las condiciones de trabajo con medidas tecnológicas apropiadas. (Figura 4). El MOPH seleccionó cuatro condados (o distritos) como áreas de prueba nacionales antes de la implementación nacional del programa, que incluyen el distrito de Zhangdian en el municipio de Zibo, provincia de Shandong; el distrito de Baoshan en el municipio de Shanghái; el condado de Jinhua en la provincia de Zhejiang; y el distrito de Yuhong en el municipio de Shenyang, provincia de Liaoning.
Figura 4. La estrategia del estudio piloto sobre SSO en las empresas del municipio
En el programa se han enfatizado siete esferas de intervenciones políticas:
- fortalecer la supervisión e inspección que brindan los gobiernos locales de la salud ocupacional de las pequeñas industrias
- explorando cómo integrar los servicios de salud ocupacional para las industrias rurales, con el objetivo "Salud para todos en el año 2000" en China
- mejorar las redes de organizaciones de salud de base para brindar servicios, gestión y supervisión de salud ocupacional a las empresas
- explorar enfoques prácticos para hacer cumplir e implementar la inspección y el servicio de salud ocupacional para las empresas del municipio
- buscar y recomendar tecnología apropiada para el control de riesgos y protección personal para empresas municipales
- implementar programas de educación en salud ocupacional en las industrias de los municipios
- desarrollar personal de salud ocupacional y mejorar las condiciones de trabajo del servicio de salud ocupacional para fortalecer la red de servicios de salud ocupacional, especialmente a nivel de municipio y condado.
Se han obtenido algunos resultados preliminares en estas cuatro áreas de prueba, y las ideas básicas del programa se están introduciendo en otras áreas de China y se programó una evaluación final en 1996.
El autor agradece a la Prof. FS He por su ayuda en la revisión de este artículo.
Seguridad y salud en el trabajo en la República Checa
Antecedentes geopolíticos
El desarrollo predominante de la industria pesada (la siderurgia, las plantas de fundición y refinería), las industrias metalmecánica y de maquinaria, y el énfasis en la producción de energía en Europa Central y Oriental, han predeterminado significativamente la estructura de las economías de la región para las últimas cuatro décadas. Este estado de cosas ha resultado en exposiciones relativamente altas a ciertos tipos de riesgos laborales en el lugar de trabajo. Los esfuerzos actuales para transformar las economías existentes siguiendo las líneas del modelo de economía de mercado y para mejorar la seguridad y salud en el trabajo han tenido un éxito considerable hasta ahora, dado el corto período de tiempo para tal esfuerzo.
Hasta hace poco tiempo, garantizar la prevención de los efectos nocivos para la salud de los productos químicos presentes en los entornos laborales y en el medio ambiente, el agua potable y la canasta de alimentos de la población se garantizaba mediante la observancia obligatoria de las normas higiénicas y sanitarias y los límites de exposición ocupacional como Máximo Concentraciones Permitidas (MAC), Valores Límite Umbral (TLV) e Ingesta Diaria Admisible (ADI). Los principios de las pruebas de toxicidad y la evaluación de la exposición recomendados por varias organizaciones internacionales, incluidos los estándares aplicados en los países de la Unión Europea, serán cada vez más compatibles con los utilizados en los países de Europa Central y Oriental a medida que estos últimos se integren gradualmente con otras economías europeas. .
Durante la década de 1980 se reconoció cada vez más la necesidad de armonizar las metodologías y los enfoques científicos en el campo de la toxicología y la normalización higiénica aplicados en los países de la OCDE con los utilizados en los países miembros del Consejo de Asistencia Económica Mutua (CMEA). Esto se debió principalmente a los crecientes niveles de producción y comercio, incluidos los productos químicos industriales y agrícolas. Un factor que contribuyó a favorecer la urgencia con la que se consideraron estas consideraciones fue el creciente problema de la contaminación del aire y los ríos a través de las fronteras nacionales en Europa (Bencko y Ungváry 1994).
El modelo económico de Europa Central y del Este se basó en una política económica centralmente planificada orientada al desarrollo de las industrias metalúrgicas básicas y el sector energético. A partir de 1994, excepto por cambios menores, las economías de la Federación Rusa, Ucrania, Bielorrusia, Polonia y las Repúblicas Checa y Eslovaca habían conservado sus antiguas estructuras (Pokrovsky 1993).
La minería del carbón es una industria ampliamente desarrollada en la República Checa. Al mismo tiempo, la extracción de carbón negro (p. ej., en la región de Moravia del norte de la República Checa) es la causa del 67% de todos los casos nuevos de neumoconiosis en el país. El lignito se extrae en minas a cielo abierto en el norte de Bohemia, el sur de Silesia y las zonas vecinas de Alemania. Las centrales térmicas, las plantas químicas y la minería del lignito contribuyeron en gran medida a la contaminación ambiental de esta región, formando el llamado “triángulo negro” o “sucio” de Europa. El uso descontrolado de plaguicidas y fertilizantes en la agricultura no era excepcional (República Federal Checa y Eslovaca 1991b).
La mano de obra de la República Checa cuenta con unos 5 millones de empleados. Alrededor de 405,500 trabajadores (es decir, el 8.1% de la población activa) están involucrados en operaciones peligrosas (Ministerio de Salud de la República Checa 1992). La Figura 1 presenta datos sobre el número de trabajadores expuestos a diferentes riesgos laborales y la proporción de mujeres entre ellos.
Figura 1. Número de trabajadores en la República Checa expuestos a los riesgos laborales más graves
Necesidades cambiantes
El sistema de salud ocupacional de la República Checa pasó por tres etapas consecutivas en su desarrollo y estuvo influenciado por los cambios políticos y económicos en el país (Pelclová, Weinstein y Vejlupková 1994).
Etapa 1: 1932-48. Este período estuvo marcado por la fundación del primer Departamento de Medicina del Trabajo por parte del profesor J. Teisinger en la universidad más antigua de Europa Central: la Universidad Charles (fundada en 1348). Posteriormente, en 1953, este departamento se convirtió en la Clínica de Medicina del Trabajo, con 27 camas. El profesor Teisinger también fundó el Instituto de Investigación de Salud Ocupacional y en 1962 el Centro de Información sobre Venenos en la Clínica. Recibió varios premios internacionales, incluido un premio de la Asociación Estadounidense de Higienistas Industriales en 1972 por su contribución personal al desarrollo de la salud ocupacional.
Etapa 2: 1949-88. Este período exhibió numerosas inconsistencias, estando en algunos aspectos marcados por notables deficiencias y en otros presentando claras ventajas. Se reconoció que el sistema existente de salud ocupacional, en muchos sentidos fiable y bien desarrollado, tenía que ser reorganizado. La atención de la salud se consideraba un derecho civil básico garantizado por la Constitución. Los seis principios básicos del sistema de salud (República Federal Checa y Eslovaca 1991a) fueron:
- integración planificada de la asistencia sanitaria en la sociedad
- promoción de un estilo de vida saludable
- desarrollo cientifico y tecnico
- prevención de enfermedades físicas y mentales
- acceso gratuito y universal a los servicios de salud
- preocupación por parte del estado por un ambiente sano.
A pesar de ciertos avances, ninguno de estos objetivos se había alcanzado plenamente. La esperanza de vida (67 años para los hombres y 76 años para las mujeres) es la más corta entre los países industrializados. Existe una alta tasa de mortalidad por enfermedades cardiovasculares y cáncer. Alrededor del 26% de los checos adultos son obesos y el 44% de ellos tienen niveles de colesterol superiores a 250 mg/dl. La dieta contiene mucha grasa animal y es baja en verduras y frutas frescas. El consumo de alcohol es relativamente alto y alrededor del 45% de los adultos fuman; fumar mata a unas 23,000 personas al año.
La atención médica, la atención dental y los medicamentos se proporcionaron de forma gratuita. Las cifras de médicos (36.6 por 10,000 habitantes) y enfermeras (68.2 por 10,000) estaban entre las más altas del mundo. Pero con el transcurso del tiempo el gobierno se volvió incapaz de cubrir los abundantes y continuamente crecientes gastos necesarios para la salud pública. Ha habido escasez temporal de algunos medicamentos y equipo, así como dificultades para prestar servicios de atención de la salud y rehabilitación. La estructura existente, que no permitía que un paciente eligiera a su médico de atención primaria, creaba muchos problemas. El personal médico que trabajaba en los hospitales estatales recibía salarios fijos bajos y no tenía incentivos para brindar más servicios de atención médica. No existía un sistema de salud privado. En los hospitales, el principal criterio de funcionamiento aceptable fue el “porcentaje de camas ocupadas” y no la calidad de la atención en salud brindada.
Sin embargo, hubo características positivas del sistema centralizado de salud ocupacional administrado por el estado. Uno de ellos fue un registro casi completo de los lugares de trabajo peligrosos y un sistema bien organizado de control higiénico proporcionado por el Servicio de Higiene. Los servicios de salud en el trabajo establecidos en las grandes empresas industriales facilitaron la prestación de servicios integrales de atención de la salud, incluidos los exámenes médicos periódicos y el tratamiento de los trabajadores. No existían pequeñas empresas privadas, que suelen plantear muchos problemas a los programas de salud en el trabajo.
La situación era similar en la agricultura, donde no había pequeñas fincas privadas, sino cooperativas de gran escala: un médico ocupacional que trabajaba en un centro de salud de una fábrica o una cooperativa de fincas brindaba servicios de salud ocupacional a los trabajadores.
La aplicación de la legislación sobre seguridad y salud en el trabajo a veces era contradictoria. Después de que un higienista industrial o un inspector de fábrica llevara a cabo una inspección de un lugar de trabajo peligroso, que había requerido la reducción del nivel de exposición ocupacional y el cumplimiento de las normas de salud y seguridad prescritas, en lugar de corregir los peligros, los trabajadores recibirían una compensación monetaria. en cambio. Además del hecho de que las empresas a menudo no tomaban ninguna medida para mejorar las condiciones laborales, los propios trabajadores no estaban interesados en mejorar sus condiciones laborales y optaron por seguir recibiendo bonificaciones en lugar de cambios en el entorno laboral. Además, un trabajador que contrajera una enfermedad profesional recibía una compensación monetaria sustancial de acuerdo con la gravedad de la enfermedad y con el nivel de su salario anterior. Tal situación produjo conflictos de intereses entre higienistas industriales, médicos ocupacionales, sindicatos y empresas. Dado que muchos de los beneficios los pagaba el estado y no la empresa, a esta última a menudo le resultaba más barato no mejorar la seguridad y la salud en el lugar de trabajo.
Por extraño que parezca, algunos estándares de higiene, incluidos los niveles permisibles y los límites de exposición ocupacional, eran más rigurosos que los de los Estados Unidos y los países de Europa occidental. Por lo tanto, a veces era imposible no excederlos con maquinaria y equipos obsoletos. Los lugares de trabajo que excedían los límites se clasificaron en la “categoría 4”, o más peligrosa, pero por razones económicas no se detuvo la fabricación y en su lugar se ofrecieron beneficios compensatorios a los trabajadores.
Etapa 3: 1989-presente. La “revolución de terciopelo” de 1989 permitió un cambio inevitable del sistema de salud pública. La reorganización ha sido bastante compleja ya veces difícil de lograr: pensemos, por ejemplo, que el sistema de salud tiene más camas en hospitales y médicos por cada 10,000 habitantes que cualquier país industrializado mientras utiliza desproporcionadamente menos recursos financieros.
El estado actual de la seguridad y salud en el trabajo
El riesgo laboral más frecuente en el lugar de trabajo en la República Checa es el ruido: alrededor del 65.8 % de todos los trabajadores en riesgo están expuestos a este riesgo laboral (Figura 8). El segundo riesgo importante relacionado con el trabajo es el polvo fibrogénico, que representa un riesgo laboral para aproximadamente el 21.3 % de todos los trabajadores en situación de riesgo. Aproximadamente el 14.3% de los trabajadores están expuestos a productos químicos tóxicos. Más de mil de estos están expuestos a tolueno, monóxido de carbono, plomo, gasolina, benceno, xileno, compuestos organofosforados, cadmio, mercurio, manganeso, tricloroetileno, estireno, tetracloroetileno, anilina y nitrobenceno. Otro riesgo físico, la vibración mano-brazo local, es un peligro para el 10.5 % de todos los trabajadores en riesgo. Otros trabajadores están expuestos a carcinógenos químicos, radiación ionizante y sustancias peligrosas que causan lesiones en la piel.
El número de casos reconocidos de enfermedades profesionales en la República Checa en 1981-92 se presenta en la figura 2.
Figura 2. Enfermedades profesionales en la República Checa en el período 1981-1992
El aumento de la morbilidad por enfermedades profesionales en 1990-91 se debió al proceso de reclasificación de enfermedades profesionales solicitado por los mineros y trabajadores de otras ocupaciones y por sus sindicatos. Pidieron cambiar el estado de "estar en peligro con una enfermedad profesional", utilizado para formas menos obvias de discapacidad laboral con baja compensación, a una enfermedad totalmente compensada. El estado de “peligro” fue reconsiderado por el Ministerio de Salud en 1990 para los siguientes tipos de patología ocupacional:
- formas leves de neumoconiosis
- formas leves de trastornos musculoesqueléticos crónicos debido a sobrecarga y vibración
- formas leves de pérdida auditiva ocupacional.
La reclasificación se hizo para todos los casos antes de 1990 y se refería a 6,272 casos en 1990 y 3,222 casos en 1991 (figura 2). Después de eso, se abolió el estado de "peligro". La figura 3 presenta datos sobre 3,406 nuevos casos de enfermedades profesionales por categoría diagnosticados en la República Checa en 1992; Se diagnosticaron 1,022 casos de estas enfermedades profesionales en mujeres (Urban, Hamsova y Neecek 1993).
Figura 3. Enfermedades profesionales en la República Checa en 1992
Algunas carencias en el suministro de equipos de medición para muestreo y análisis de sustancias tóxicas dificultan la realización de evaluaciones de higiene ocupacional en el lugar de trabajo. Por otro lado, el uso de biomarcadores en pruebas de exposición para el seguimiento de trabajadores en ocupaciones peligrosas se practica para una variedad de sustancias peligrosas de acuerdo con las regulaciones de la República Checa. Pruebas similares ya se han codificado legalmente en Hungría, Eslovaquia, Eslovenia, Croacia, Polonia y en algunos otros países de Europa Central y Oriental. El uso de pruebas de exposición para exámenes médicos periódicos ha demostrado ser una herramienta muy eficiente para monitorear la exposición del personal. Esta práctica ha permitido la detección temprana de algunas enfermedades profesionales y ha permitido su prevención, disminuyendo así los costos de compensación.
La transición a la economía de mercado y el aumento de los costos de los servicios de atención médica en la República Checa han tenido su influencia en los servicios de salud ocupacional. En el pasado, el servicio o centro de salud ocupacional de la planta proporcionaba vigilancia y tratamiento de la salud a los trabajadores. En la actualidad, estas actividades están sujetas a algunas restricciones. Esto se ha traducido en una reducción de las actividades de vigilancia de la salud y control de riesgos y en un aumento del número de accidentes y enfermedades profesionales. Los trabajadores de pequeñas empresas que están surgiendo rápidamente, que a menudo funcionan con maquinaria y equipos poco fiables, están prácticamente fuera del alcance de los profesionales de la salud en el trabajo.
Proyectos para el Futuro
Se espera que un nuevo sistema de salud pública en la República Checa incorpore los siguientes principios:
- prevención y promoción de la salud
- acceso general a la atención médica “estándar”
- política descentralizada que determina la prestación de servicios
- integración de los servicios de salud en una red territorial
- mayor autonomía de los profesionales de la salud
- énfasis en la atención ambulatoria
- seguro medico obligatorio
- participación comunitaria
- más opciones para los pacientes
- nueva asociación entre el sector público y el privado para brindar una atención médica "por encima del estándar" que ya no ofrece el sector público.
La introducción del sistema de seguro de salud obligatorio y la creación de la Oficina General de Seguro de Salud, que comenzó a funcionar en enero de 1993, así como las compañías de seguros de salud menores en la República Checa, marcaron el comienzo de la reforma en el sector de la salud pública. Estos cambios han traído algunos problemas a los servicios de salud ocupacional, dado su carácter preventivo y el alto costo del tratamiento en los hospitales. Por lo tanto, el papel de los entornos médicos ambulatorios en el tratamiento de pacientes con enfermedades convencionales y relacionadas con el trabajo está aumentando constantemente.
El impacto potencial de los cambios continuos en la seguridad y salud en el trabajo
El crecimiento de la reforma en el sector de la salud pública ha creado una necesidad de cambio para los médicos ocupacionales, los higienistas industriales y los entornos médicos para pacientes hospitalizados, y también ha llevado a un enfoque en la prevención. La capacidad de centrarse en la prevención y las formas más leves de la enfermedad se explica en parte por los resultados positivos anteriores y por el funcionamiento relativamente bueno del anterior sistema de salud en el trabajo, que había trabajado eficazmente para eliminar las principales enfermedades profesionales graves. Los cambios han implicado un cambio de atención de formas graves de patología ocupacional que requerían tratamiento urgente (como intoxicación industrial y neumoconiosis con insuficiencia respiratoria y del corazón derecho) a formas leves de enfermedad. El cambio en las actividades de los servicios de salud en el trabajo de una orientación curativa a un diagnóstico precoz afecta ahora a afecciones como formas leves de neumoconiosis, pulmón de granjero, enfermedades hepáticas crónicas y trastornos musculoesqueléticos crónicos debidos a sobrecarga o vibración. También deberían adoptarse medidas preventivas en las primeras etapas de las enfermedades profesionales.
Las actividades de higiene industrial no están cubiertas por el sistema de seguro de salud, y los higienistas industriales en las estaciones de higiene todavía son pagados por el gobierno. También se espera la reducción de su número y la reorganización de las estaciones higiénicas.
Otro cambio en el sistema de salud es la privatización de algunos servicios de salud. Ya ha comenzado la privatización de pequeños centros médicos ambulatorios. Los hospitales, incluidos los hospitales universitarios, no están involucrados en este proceso en la actualidad y aún deben aclararse los detalles de su privatización. Se está creando gradualmente nueva legislación relativa a los deberes de las empresas, los trabajadores y los servicios de salud en el trabajo.
Salud ocupacional en la encrucijada
Gracias al avanzado sistema de salud ocupacional fundado por el profesor Teisinger en 1932, la República Checa no enfrenta un problema grave de educación en salud ocupacional para estudiantes universitarios, a pesar de que en algunos países de Europa Central y del Este la tasa de enfermedades profesionales reconocidas es unas cinco veces menos que la de la República Checa. La Lista checa de enfermedades profesionales no difiere notablemente de la adjunta al Convenio de la OIT sobre prestaciones por accidentes del trabajo (núm. 121) (OIT 1964). La proporción de enfermedades profesionales principales no reconocidas es baja.
El sistema de salud ocupacional en la República Checa se encuentra ahora en una encrucijada y existe una necesidad obvia de reorganización. Pero al mismo tiempo es necesario preservar las características positivas que se hayan adquirido de la experiencia con el anterior sistema de salud en el trabajo, a saber:
- registro de las condiciones de trabajo en los lugares de trabajo
- mantener en funcionamiento un amplio sistema de exámenes médicos periódicos de los empleados
- prestación de servicios curativos de atención de la salud en empresas de gran escala
- ofreciendo un sistema de vacunación y control de enfermedades transmisibles
- preservar el sistema de admisión de pacientes con diversas enfermedades profesionales en los servicios de salud ocupacional, sistema que involucraría a los hospitales universitarios en el tratamiento de los pacientes, así como en la educación y capacitación de los estudiantes y graduados de medicina.
" EXENCIÓN DE RESPONSABILIDAD: La OIT no se responsabiliza por el contenido presentado en este portal web que se presente en un idioma que no sea el inglés, que es el idioma utilizado para la producción inicial y la revisión por pares del contenido original. Ciertas estadísticas no se han actualizado desde la producción de la 4ª edición de la Enciclopedia (1998)."